Введение
Острые респираторные заболевания (ОРЗ) возникают повсеместно, являются самыми распространенными в структуре общей заболеваемости и могут приводить к смертельному исходу. В структуре инфекционных болезней они занимают ведущее место и составляют 80–90% всех случаев инфекционной патологии. Ежегодная смертность от острых респираторных вирусных инфекции (ОРВИ) составляет почти 4,5 млн человек. Каждый взрослый сталкивается с симптомами ОРЗ до 5 раз в год, а дети болеют 6–8 раз в год (WHO, 2001; Eccles R., 2005). Вирус гриппа является причиной 10% общей заболеваемости в странах Европы; ежегодно 250 тыс. смертей во всем мире связывают с этим вирусом (ESWI, 2013). В США смертность от гриппа и его осложнений составляет в среднем 20 тыс. человек ежегодно. Прямые затраты на лечение больных гриппом в США составляют 1–3 млрд дол., непрямые — 10–15 млрд дол. в год.
В Украине на протяжении эпидемического сезона 2014–2015 гг. гриппом и ОРВИ переболели 3 млн 700 тыс. человек, что составило 9,1% всего населения страны (УНІАН Здоровье, 2015). Экономический ущерб от гриппа составляет около 400 млн грн. в год. Убытки только от одного случая заболевания гриппом в Украине оценивают в сумму, эквивалентную 100 долл. США (включая затраты, связанные с временной нетрудоспособностью, расходы на лечение осложнений и организацию противоэпидемических мероприятий).
При ОРЗ в организме заболевшего запускаются неспецифические механизмы защиты, в том числе в виде продукции провоспалительных цитокинов, простагландинов, гистамина и др. Эти вещества, активируя воспалительный процесс, приводят к появлению ряда симптомов: лихорадки, снижения аппетита, недомогания, озноба, головной и мышечных боли, насморка и др. (Eccles R., 2005). Это требует соответствующих лечебных мероприятий, хотя в таких случаях необходимо избегать полипрагмазии. Важно учитывать все свойства препаратов первой линии лечения при ОРЗ.
В настоящее время известно более 300 различных вирусов — возбудителей ОРЗ. Наиболее распространенными являются риновирусы (25–40% всех ОРВИ), коронавирусы, вирусы гриппа и парагриппа. Реже отмечают респираторно-синцитиальный вирус, аденовирусы, энтеровирусы, реовирусы и пикорнавирусы. Смешанную гриппозно-аденовирусную инфекцию регистрируют в 10–15% случаев во время эпидемии гриппа. В межэпидемический период сочетание парагриппа и аденовирусной инфекции отмечают у 2,5–4% больных. Вирус гриппа как возбудитель ОРЗ хоть и встречается относительно нечасто, но при этом вызывает более серьезные осложнения, в том числе системного характера.
Цель работы — обобщить данные о механизмах развития основных проявлений ОРЗ, а также проанализировать возможности применения ибупрофена для купирования гипертермического и болевого синдрома, а также других проявлений ОРЗ.
Структура возбудителей ОРЗ
 Структура возбудителей ОРЗ меняется в зависимости от возраста пациентов. Так, у детей младшего возраста доля аденовирусов, энтеровирусов, респираторно-синцитиального вируса в этиологии ОРЗ выше, чем у взрослых и детей более старшего возраста.
Структура возбудителей ОРЗ меняется в зависимости от возраста пациентов. Так, у детей младшего возраста доля аденовирусов, энтеровирусов, респираторно-синцитиального вируса в этиологии ОРЗ выше, чем у взрослых и детей более старшего возраста.
Младенцы в возрасте первых месяцев жизни практически не болеют (благодаря относительной изоляции и пассивному иммунитету, полученному трансплацентарно). Наиболее высокую заболеваемость отмечают среди детей, посещающих детские дошкольные учреждения (при этом заболеваемость ОРЗ на протяжении 1-го года пребывания в коллективе может достигать 10 раз в год). Снижение заболеваемости в более старших возрастных группах объясняется приобретением специфического иммунитета после перенесенных заболеваний. Удельный вес конкретных заболеваний в общей структуре ОРЗ зависит от эпидемической обстановки и возраста пациентов. Известны случаи, когда клинические проявления заболевания минимальны, симптомы инфекционного токсикоза отсутствуют — такие пациенты переносят ОРЗ «на ногах», являясь источником заражения окружающих. В настоящее время достоверно установлена вирусная природа практически всех так называемых простудных заболеваний. В процессе развития вирусное заболевание может осложняться бактериальной инфекцией.
Особенности клинического течения острых респираторных вирусных заболеваний обусловлены свойствами разных вирусов. Так, основными симптомами гриппа являются высокая температура тела, головная боль, поражение верхних дыхательных путей, насморк, кашель, общее недомогание. Иногда, особенно у детей младшего возраста, отмечают нарушения со стороны желудочно-кишечного тракта (тошноту, рвоту, понос). Для парагриппа характерно более легкое, чем у гриппа, течение, которое характеризуется повышением температуры тела, недомоганием, кашлем, ринитом, фарингитом, поражением гортани с риском развития стеноза (у около 2% заболевших).
Респираторно-синцитиальный вирус (пневмовирус) вызывает ОРЗ с поражением нижних отделов дыхательных путей, преимущественно у маленьких детей. Наиболее серьезно заболевание протекает у детей в возрасте до 1 года, приводя к бронхиолиту и пневмонии, что сопровождается высокой смертностью. У 20% заболевших возникает отит. Дети, болевшие ОРЗ, вызванным респираторно-синцитиальным вирусом, предрасположены в дальнейшем к развитию хронических респираторных заболеваний, в частности бронхиальной астмы. У детей старшего возраста и взрослых респираторно-синцитиальный вирус вызывает незначительное поражение верхних дыхательных путей, заболевание по клиническому течению напоминает простуду, хотя у людей пожилого возраста могут возникать осложнения в виде пневмонии.
Для аденовирусной инфекции у детей дошкольного возраста характерны такие клинические симптомы, как лихорадка, назофарингит, фарингит, кашель, иногда конъюнктивит и осложнения в виде отита, синусита, бронхопневмонии, иногда диареи.
Риновирусы вызывают острое катаральное воспаление верхних дыхательных путей, сопровождающееся чиханием, слезотечением, воспалением носоглотки, ознобом, головной болью на протяжении 2–7 дней.
Несмотря на то что все ОРВИ отличаются особенностями течения вызванного ими заболевания, большинство клинических симптомов сходны — это лихорадка, головная боль, боль в горле, кашель, затрудненное носовое дыхание, ринорея, озноб, слабость (Tyrrell D.A. et al., 1993; WHO, 2001; Марушко Ю.В., Бойко Н.С., 2014).
В клинической практике ОРЗ в большинстве случаев диагностируют при наличии основных симптомов простуды. Так как вакцин против каждой инфекции нет, проводят в основном патогенетическое и симптоматическое лечение.
Обратим внимание на то, что результаты изучения патогенетических механизмов, обусловливающих известные нам симптомы ОРЗ, значительно скромнее, чем количество имеющихся сведений о молекулярной биологии респираторных вирусов. Симптомы простуды возникают не только в результате взаимодействия вируса и организма, но и вследствие иммунного ответа организма на внедрение вируса (Eccles R., 2005). При попадании вируса в организм в результате кратковременной вирусемии или непосредственного контакта вируса со слизистой оболочкой дыхательных путей запускаются неспецифические механизмы защиты в виде продукции провоспалительных цитокинов, простагландинов и гистамина. Эти вещества активируют воспалительный процесс, проявляющийся лихорадкой, снижением аппетита, недомоганием, ознобом, головной и мышечной болью и др. (Eccles R., 2005). Поэтому в терапии ОРЗ важна не только симптоматическая, но и патогенетическая терапия, направленная на снижение интенсивности воспалительного процесса.
У здоровых индивидов активность метаболизма арахидоновой кислоты определяется физиологическими потребностями организма в простагландинах, тромбоксане и лейкотриенах. Выделяют 2 изофермента циклооксигеназы (ЦОГ). ЦОГ-1 функционирует в обычных условиях, направляя процессы метаболизма арахидоновой кислоты на образование простагландинов, необходимых для выполнения физиологических функций организма (цитопротективное воздействие на слизистую оболочку дыхательных путей, желудка, функциональная активность тромбоцитов, микроциркуляторный кровоток и др.). ЦОГ-2 образуется при воспалительных процессах под влиянием цитокинов.
При лихорадке происходит усиление метаболизма арахидоновой кислоты. В результате действия токсинов, микроорганизмов, ферментов активизируется фосфолипаза А2, обеспечивающая повышенное разрушение фосфолипидов клеточных мембран и образование арахидоновой кислоты. Вследствие активности цитокинов в области воспаления синтезируется ЦОГ-2 и активизируется липооксигеназа, что приводит к накоплению в местах повреждения простагландинов и лейкотриенов. В воспаленных тканях повышается высвобождение брадикинина, гистамина, свободных радикалов кислорода, оксида азота из фагоцитов и увеличивается чувствительность болевых рецепторов.
При определении тактики лечения следует учитывать влияние провоспалительных медиаторов на проявление отдельных симптомов и состояние организма больного в целом, а также на время возникновения отдельных симптомов ОРЗ (таблица).
| Симптом | Пик проявления симптома (доля лиц с указанным симптомом при ОРЗ, %) |
Механизм возникновения симптома |
|---|---|---|
| Боль в горле | 1–2-е сутки (77%) | Простагландины воздействуют на сенсорные нервные окончания дыхательных путей, что вызывает боль в горле |
| Назальные симптомы | 2–4-е сутки (90%) | Простагландины вызывают дилатацию вен в носовых пазухах и заложенность носа.Ранние выделения из носа являются результатом стимуляции тройничного нерва, похожей на чихание. Выделения изменяют цвет и вязкость в процессе развития заболевания, отражая выраженность воспалительного процесса |
| Чихание | 2–3-и сутки (50%) | Простагландины потенцируют чихание за счет стимуляции лицевой ветви тройничного нерва |
| Головная боль | 2-е сутки (73%) | Вследствие высвобождения цитокинов из иммунных клеток |
| Лихорадка и озноб | 2-е сутки (38%) | Простагландины изменяют установку «термостата» гипоталамуса в сторону повышения, что приводит к лихорадке и ознобу |
| Мышечная боль и «ломота» | Не определено (66%) | Являются результатом воздействия цитокинов на скелетные мышцы |
Лечение при ОРЗ
Для купирования основных симптомов ОРЗ (так называемых простудных симптомов) существует большое количество препаратов, облегчающих течение заболевания. Большинство из них пациенты могут приобрести в аптеке без рецепта. Основные требования к таким препаратам — безопасность и эффективность при применении в безрецептурных дозах.
Так как лечение при ОРВИ в основном симптоматическое, существует угроза полипрагмазии — когда пациент принимает (или врач назначает) препараты для купирования каждого из появляющихся в течение болезни симптомов. Выбор фармакологического средства должен играть ключевую роль во врачебном ведении больного ОРЗ в широком смысле с учетом особенностей патогенеза заболевания. Ввиду общности патогенеза большинства симптомов ОРЗ медикаментозное лечение должно воздействовать и на каскад синтеза провоспалительных цитокинов. И, хотя при ОРЗ, как правило, применяют нескольких лекарственных препаратов (антипиретики/анальгетики, деконгестанты, антигистаминные, противокашлевые средства или муколитики, препараты местного действия для устранения боли в горле) или многокомпонентные препараты, врачу общей практики или педиатру необходимо помнить о возможности замены нескольких симптоматических препаратов одним, но действующим патогенетически.
Лихорадка и боль
Анальгетики и антипиретики, основными представителями которых являются нестероидные противовоспалительные препараты (НПВП), уменьшают выраженность боли и лихорадку. Механизм действия НПВП обусловлен подавлением синтеза простагландинов за счет снижения активности ЦОГ, что обеспечивает противовоспалительное, жаропонижающее и обезболивающее действие. Источником простагландинов является арахидоновая кислота, образующаяся из фосфолипидов клеточной мембраны. Блокада ЦОГ-2 НПВП обусловливает уменьшение образования простагландинов.
Снижение концентрации простагландинов в месте повреждения приводит к уменьшению образования брадикинина, гистамина, эндогенных пирогенов и других биологически активных веществ, а также свободных радикалов и оксида азота. В результате отмечается снижение активности воспалительного процесса и болевой рецепции (рисунок). Блокада ЦОГ НПВП в центральной нервной системе (ЦНС) сопровождается уменьшением концентрации простагландинов в цереброспинальной жидкости, нормализацией температуры тела и анальгезирующим эффектом.
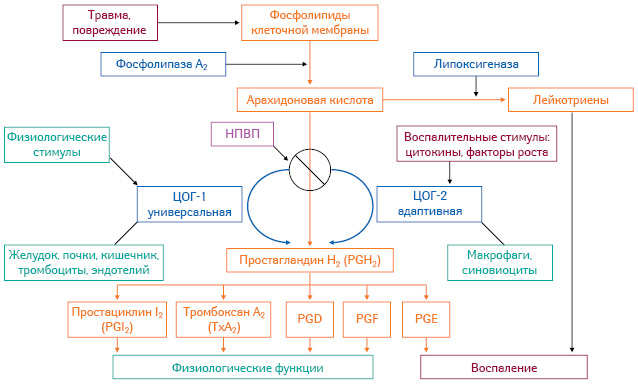
Ингибирование образования простагландинов на периферии, в очаге воспаления и в ЦНС приводит к нормализации повышенного болевого порога, связанного с воспалением при ОРЗ. Выраженность действия НПВП зависит от клеток-мишеней, поглощения и распределения препарата в месте воздействия. Результаты экспериментальных и клинических исследований подтвердили способность НПВП снижать болевой порог при остром воспалении (Burian M., Geisslinger G., 2005).
НПВП обладают также рядом дополнительных эффектов, поддерживающих их противовоспалительные и анальгезирующие свойства:
- антигиалуронидазная активность способствует уменьшению проницаемости сосудов и клеточных мембран в очаге воспаления (противоотечный эффект);
- снижение уровня свободных радикалов, повреждающих клеточные мембраны в месте воспаления, препятствует его распространению;
- блокада образования аденозинтрифосфата в очаге воспаления способствует уменьшению энергообеспечения воспалительной реакции;
- уменьшение отека снижает давление на барорецепторы и дополнительно способствует ослаблению болевых ощущений.
В настоящее время среди НПВП критериям эффективности и безопасности при использовании у детей наиболее полно отвечает ибупрофен. Ибупрофен и парацетамол (предположительно ингибирующий ЦОГ-3 в ЦНС) чаще всего назначают для снижения температуры тела у детей. При заболеваниях, вызванных ОРВИ, эти препараты рекомендовано назначать не только для снижения температуры тела, но и в качестве обезболивающего средства при мышечной «ломоте» и головной боли (WHO, 2001). Однако именно ибупрофен снижает высвобождение простагландинов как на периферии (в носовой полости, горле, мышцах, суставах), так и в ЦНС, блокируя симптомы ОРЗ в самом источнике их развития (Burian M., Geisslinger G., 2005).
Ибупрофен применяют в клинической практике на протяжении нескольких десятилетий, в том числе в детском возрасте. Его разрешено применять у детей с самого раннего возраста — с 3 мес — как безрецептурный препарат. Возможность широкого применения препарата в педиатрической практике во многом определяется особенностями его фармакокинетики и относительно низкой токсичностью по сравнению с некоторыми другими НПВП. Относительно низкий риск возникновения серьезных побочных эффектов при применении ибупрофена имеет большую доказательную базу. Так, одно из исследований проводили с участием более 84 тыс. детей в возрасте 6 мес–12 лет (Lesko S.M., Mitchell A.A., 1995). Его результаты свидетельствуют о высоком профиле безопасности ибупрофена и низком риске развития таких осложнений, как желудочно-кишечное кровотечение, почечная недостаточность, гепатотоксичность, анафилаксия и синдром Рейе.
По эффективности уменьшения выраженности боли различной локализации, например при тонзиллите, отите, фарингите, а также при послеоперационных болевых синдромах ибупрофен не уступает парацетамолу, а по данным некоторых источников, превосходит его (Boureau F. et al., 1999).
Механизм антипиретического действия парацетамола изучен не полностью, однако считается, что в его основе лежит центральное ингибирование ЦОГ — преобразование активной окисленной формы фермента в неактивную. Поскольку парацетамол не ингибирует ЦОГ в периферических тканях, он не обладает противовоспалительной активностью. Парацетамол также не влияет на периферические функции ЦОГ-1, включая работу почек, сосудистый гомеостаз и гастроинтестинальную цитопротекцию. Таким образом, кажущаяся селективность парацетамола может быть обусловлена ингибированием ЦОГ-2, которая осуществляется при низком уровне арахидоновой кислоты (>5 ммоль/л) (Graham G.G., Scott K.F., 2005). Так, парацетамол не имеет периферического эффекта и не влияет на периферические проявления воспаления.
Так как ибупрофен блокирует каскад синтеза провоспалительных цитокинов, запускаемых вирусной инфекцией, он помогает прервать цепь развития симптомов ОРЗ (Kim S.Y. et al., 2009). Результаты исследований, в которых сравнивали эффективность ибупрофена и парацетамола в контексте снижения температуры тела при лихорадке, несколько отличались. Тем не менее оба препарата являются более эффективными по сравнению с плацебо, а ибупрофен (10 мг/кг) как минимум также, а возможно, даже более эффективен по сравнению с парацетамолом (15 мг/кг) при однократном или повторном применении (Goldman R.D. et al., 2004; Perrott D.A. et al., 2004). В других сравнительных исследованиях продемонстрирована по меньшей мере такая же эффективность ибупрофена, как и парацетамола, в качестве анальгетика, и большая — в качестве антипиретика (Shepherd M., Aickin R., 2009; Southey E.R. et al., 2009).
С практической точки зрения Всемирная организация здравоохранения рекомендует применять ибупрофен в дозе 5–10 мг/кг перорально каждые 6–8 ч с максимально допустимой суточной дозой 30 мг/кг (WHO, 2001).
Назальные симптомы
При заложенности носа, в основе которой лежит воспаление, препараты без ингибирующего влияния на воспалительный каскад имеют лишь ограниченный терапевтический эффект (Taverner D., Latte J., 2007; Meltzer E.O. et al., 2010). Таким образом, применение системного НПВП прямо влияет на патогенез этого достаточно частого симптома ОРЗ.
Также существуют данные, что применение ибупрофена у пациентов с ОРЗ позволяло снизить частоту или полностью купировать приступы чихания у 33% (р=0,04) из 80 пациентов, принимавших участие в исследовании. Результаты также свидетельствовали, что ибупрофен достоверно снижает интенсивность головной боли (р=0,008), боли в ухе (р=0,01), мышечной боли (р=0,02) (Winther B., Mygind N., 2001).
При этом парацетамол, в отличие от ибупрофена, обладает свойствами увеличивать количество назальных выделений и удлинять течение контагиозного периода у детей с ОРВИ (Graham N.M. et al., 1990).
Головная боль, общее недомогание
Доказана эффективность ибупрофена в контексте снижения интенсивности головной боли, вызванной синдромом интоксикации на фоне ОРЗ, уже после приема первой дозы препарата (Grebe W. et al., 2003).
В нашем исследовании эффективности применения ибупрофена (оригинальный препарат Нурофен для детей суспензия) у детей с ОРЗ в возрасте 1–5 лет уже в течение 1-х суток приема отмечено достоверное (р<0,001) снижение частоты жалоб на общую слабость и ухудшение аппетита, а также зарегистрировано улучшение общего самочувствия детей (Марушко Ю.В., Бойко Н.С., 2014).
Боль в горле
У больных ОРЗ течение болезни часто сопровождается выраженной болью в горле и затрудненным глотанием. Это связано с десквамацией эпителия слизистой оболочки верхних дыхательных путей в ответ на вирусную агрессию, а также воспалительным отеком слизистой оболочки (Schachtel B.P. et al., 1988).
При исследовании скорости уменьшения выраженности боли в горле после приема ибупрофена и плацебо через 5 мин и в течение 1-го часа установлено, что облегчение боли в горле имело место при приеме дозы и 200 мг, и 400 мг (р=0,05) (Schachtel B.P. et al., 1994). Как препарат первой линии терапии пациентов с болевым синдромом при ОРЗ ибупрофен также рекомендован для практической медицины Европейским обществом клинической микробиологии и инфекционных болезней (ESCMID Sore Throat Guideline Group et al., 2012).
При наличии выраженной боли в горле целесообразно включение в терапию местных антисептиков с прямым анальгезирующим действием (аналогичным таковому местных анестетиков). Облегчение боли при применении местных анестетиков обеспечивается прерыванием сигнала боли с достижением локальной потери чувствительности (Bolt P. et al., 2008). Результаты исследований показывают, что анестетики для местного применения действуют быстро, но эффективность их не очень высока, возможно, за счет того, что они не обладают противовоспалительным эффектом (Priestley T., 2004). Поэтому следует обратить внимание на средства для местного применения с комбинированным действием, такие как производные амилметакрезола и дихлорбензилового спирта. Эти препараты оказывают, помимо местного обезболивающего эффекта, еще и противовирусное, и антибактериальное действие, усиливающее эффективность местного лечения при ОРЗ.
Выводы
При лечении больных ОРЗ необходимо не преследовать цель купирования каждого симптома в отдельности, а применять препараты, которые, комплексно влияя на патогенетические звенья заболевания, позволяют устранить сразу целый ряд симптомов. В этом плане важная роль принадлежит противовоспалительным препаратам, способным воздействовать на каскад воспалительных реакций, вызванных вирусной инфекцией. Применение ибупрофена в таких случаях позволяет не только достичь контроля над температурной реакцией, но и, редуцируя роль провоспалительных цитокинов, уменьшить выраженность или ликвидировать другие симптомы ОРЗ. Такой подход дает возможность избежать полипрагмазии и снизить риск развития побочных эффектов.
С учетом того, что все данные об эффективности и безопасности применения ибупрофена у детей получены при использовании молекулы оригинального ибупрофена, разумным выбором антипиретика и анальгетика при ОРЗ является Нурофен® для детей. Хотя этот препарат назначают при ОРЗ как антипиретик и анальгетик, его противовоспалительные свойства позволяют влиять на большинство аспектов патогенеза периферического воспалительного процесса, вызванного ОРВИ.
Нурофен® для детей представлен в Украине во всех удобных формах для применения у детей:
- оральная суспензия Нурофен® для детей 100 мг в 5 мл во флаконах объемом 100 мл и 200 мл — для детей в возрасте >3 мес и массой тела >5 кг;
- суппозитории Нурофен® для детей в дозе 60 мг — для детей в возрасте >3 мес и массой тела >6 кг;
- таблетки Нурофен® для детей 200 мг в одной таблетке — для детей в возрасте >6 лет и массой тела >20 кг.
Для детей более старшего возраста требуется больший объем суспензии для нужной разовой дозы, поэтому разработана суспензия Нурофен® для детей Форте в новой дозировке 200 мг в 5 мл, позволяющая дать ребенку правильно рассчитанную разовую дозу — 5–10 мг/кг в меньшем объеме препарата. Такой подход улучшает комплаенс при применении препарата у детей дошкольного и раннего школьного возраста.
Список использованной литературы
-
- Марушко Ю.В., Бойко Н.С. (2014) Досвід застосування препарату Нурофєн® для дітей у педіатричній практиці. Укр. мед. часопис, 2(100): 83–86 (http://www.umj.com.ua/article/72032).
- УНІАН Здоровье (2015) В Украине гриппом и ОРВИ переболело более 9% населения. 04 марта (http://health.unian.net/country/1051568-v-ukraine-grippom-i-orvi-pereboleli-bolee-9-naseleniya.html).
- Bolt P., Barnett P., Babl F.E., Sharwood L.N. (2008) Topical lignocaine for pain relief in acute otitis media: results of a double-blind placebo-controlled randomised trial. Arch. Dis. Child., 93(1): 40–44.
- Boureau F., Pelen F., Verriere F. et al. (1999) Evaluation of ibuprofen vs paracetamol analgesic activity using a sore throat pain model. Clin. Drug Invest., 17: 1–8.
- Burian M., Geisslinger G. (2005) COX-dependent mechanisms involved in the antinociceptive action of NSAIDs at central and peripheral sites. Pharmacol. Ther., 107(2): 139–154.
- Eccles R. (2005) Understanding the symptoms of the common cold and influenza. Lancet Infect. Dis., 5(11): 718–725.
- ESCMID Sore Throat Guideline Group, Pelucchi C., Grigoryan L. et al. (2012) Guideline for the management of acute sore throat. Clin. Microbiol. Infect., 18 Suppl. 1: 1–28.
- ESWI (2013) The Third European Influenza Summit. Summit reports. May 2, 2013, Brussels, 44 p. (http://www.flusummit.org/).
- Goldman R.D., Ko K., Linett L.J., Scolnik D. (2004) Antipyretic efficacy and safety of ibuprofen and acetaminophen in children. Ann. Pharmacother., 38(1): 146–150.
- Graham G.G., Scott K.F. (2005) Mechanism of action of paracetamol. Am. J. Ther., 12(1): 46–55.
- Graham N.M., Burrell C.J., Douglas R.M. et al. (1990) Adverse effects of aspirin, acetaminophen, and ibuprofen on immune function, viral shedding, and clinical status in rhinovirus-infected volunteers. J. Infect. Dis., 162(6): 1277–1282.
- Grebe W., Ionescu E., Gold M.S. et al. (2003) A multicenter, randomized, double-blind, double-dummy, placebo- and active-controlled, parallel-group comparison of diclofenac-K and ibuprofen for the treatment of adults with influenza-like symptoms. Clin. Ther., 25(2): 444–458.
- Kim S.Y., Chang Y.J., Cho H.M. et al. (2009) Non-steroidal anti-inflammatory drugs for the common cold. Cochrane Database Syst. Rev., (3): CD006362.
- Lesko S.M., Mitchell A.A. (1995) An assessment of the safety of pediatric ibuprofen. A practitioner-based randomized clinical trial. JAMA, 273(12): 929–933.
- Meltzer E.O., Caballero F., Fromer L.M. et al. (2010) Treatment of congestion in upper respiratory diseases. Int. J. Gen. Med., 3: 69–91.
- Perrott D.A., Piira T., Goodenough B., Champion G.D. (2004) Efficacy and safety of acetaminophen vs ibuprofen for treating children’s pain or fever: a meta-analysis. Arch. Pediatr. Adolesc. Med., 158(6): 521–526.
- Priestley T. (2004) Voltage-gated sodium channels and pain. Curr. Drug Targets CNS Neurol. Disord., 3(6): 441–456.
- Schachtel B.P., Cleves G.S., Konerman J.P. et al. (1994) A placebo-controlled model to assay the onset of action of nonprescription-strength analgesic drugs. Clin. Pharmacol. Ther., 55(4): 464–470.
- Schachtel B.P., Fillingim J.M., Thoden W.R. et al. (1988) Sore throat pain in the evaluation of mild analgesics. Clin. Pharmacol. Ther., 44(6): 704–711.
- Shepherd M., Aickin R. (2009) Paracetamol versus ibuprofen: a randomized controlled trial of outpatient analgesia efficacy for paediatric acute limb fractures. Emerg. Med. Australas., 21(6): 484–490.
- Southey E.R., Soares-Weiser K., Kleijnen J. (2009) Systematic review and meta-analysis of the clinical safety and tolerability of ibuprofen compared with paracetamol in paediatric pain and fever. Curr. Med. Res. Opin., 25(9): 2207–2222.
- Taverner D., Latte J. (2007) Nasal decongestants for the common cold. Cochrane Database Syst. Rev., (1): CD001953.
- Tyrrell D.A., Cohen S., Schlarb J.E. (1993) Signs and symptoms in common colds. Epidemiol. Infect., 111(1): 143–156.
- WHO (2001) Cough and cold remedies for the treatment of acute respiratory infections in young children (http://apps.who.int/iris/bitstream/10665/66856/1/WHO_FCH_CAH_01.02.pdf).
- Winther B., Mygind N. (2001) The therapeutic effectiveness of ibuprofen on the symptoms of naturally acquired common colds. Am. J. Rhinol., 15(4): 239–242.
- Winther B., Mygind N. (2003) Potential benefits of ibuprofen in the treatment of viral respiratory infections. Inflammopharmacology, 11(4): 445–452.
Адрес для переписки:
Марушко Юрий Владимирович
01601, Киев-1, бульв. Тараса Шевченко, 13
Национальный медицинский
университет имени А.А. Богомольца,
кафедра педиатрии последипломного образования





