Більшість анемій представлена залізодефіцитною анемією. Ця проблема поширена у всьому світі.
Існують фактори ризику, завдяки яким можна визначити людей, у яких висока ймовірність наявності залізодефіцитної анемії. Клінічно анемія проявляється при значному зниженні рівня гемоглобіну, тому більшість залізодефіцитних анемій діагностують на підставі даних лабораторного обстеження. Загальний аналіз крові з визначенням гемоглобіну, еритроцитів з еритроцитарними індексами, гематокриту, лейкоцитів із лейкограмою, тромбоцитів та швидкості осідання еритроцитів є діагностичним методом встановлення анемії, а про залізодефіцитне походження цієї анемії буде свідчити знижений рівень феритину у сироватці крові.
Залізодефіцитну анемію можуть спричинити такі фактори: прихована чи явна втрата крові, зменшення шлунково-кишкової абсорбції заліза або недостатнє споживання заліза. Встановлення діагнозу залізодефіцитної анемії є приводом до пошуку причини дефіциту заліза. При цьому особливу увагу слід приділити виключенню джерела кровотечі, оскільки залізодефіцитна анемія може свідчити про те, що у пацієнта існує більш серйозна прихована проблема. Залізодефіцитна анемія у вагітної є загрозливим фактором перебігу вагітності й пологів, виступає детермінантою як фізичного, так психічного розвитку майбутньої дитини. Залізодефіцитна анемія у дітей перших років життя має безпосередній вплив на їх розвиток.
Залізодефіцитна анемія ефективно лікується як пероральними, так і парентеральними препаратами заліза. Лікування проводять пероральними препаратами заліза, а у разі їх непереносимості чи наявності протипоказань до їх застосування, або у разі необхідності швидко відновити запаси заліза — парентеральними препаратами заліза. У крайніх випадках і за життєвими показаннями проводять гемотрансфузію.
Лікарі загальної практики — сімейні лікарі відіграють ключову роль у підвищенні обізнаності пацієнта, своєчасному виявленні та профілактиці залізодефіцитної анемії.
Для забезпечення послідовності надання медичної допомоги пацієнтам із залізодефіцитною анемією у кожному закладі охорони здоров’я будуть розроблятися та впроваджуватися локальні протоколи медичної допомоги, в яких визначено клінічний маршрут пацієнта та обсяг лікувально-діагностичних заходів згідно з матеріально-технічним та кадровим забезпеченням. Взаємодія між закладами охорони здоров’я, що надають первинну, вторинну (спеціалізовану) медичну допомогу, визначається відповідним наказом структурного підрозділу з питань охорони здоров’я закладу місцевого самоврядування.
Організація діагностично-лікувального процесу
Доведено, що існують фактори ризику, за якими можна виявити пацієнтів із залізодефіцитною анемією.
Доведено, що мультидисциплінарний підхід до пацієнта та узгоджені дії лікарів позитивно впливають на ведення пацієнта.
Дії лікаря
1. Пацієнт оцінюється щодо наявності у нього факторів ризику. Відповідний запис роблять у первинній медичній документації.
2. Лікар консультує пацієнтів, направлених сімейним лікарем. Заповнює форму 028/о (консультаційний висновок спеціаліста) і видає його на руки пацієнту.
3. У рамках виконання алгоритму обстеження пацієнта з мікроцитарною анемією лікар консультується зі спеціалістами залежно від клінічної ситуації.
Діагностика
Доведено, що своєчасна діагностика (скарги, дані анамнезу захворювання, анамнезу життя, медикаментозний анамнез, дані фізикального та лабораторного обстеження) дозволяє якомога раніше почати лікування та уникнути ускладнень залізодефіцитної анемії.
Критерієм діагностики залізодефіцитної анемії є рівень гемоглобіну, мікроцитоз та знижений рівень феритину.
Ступінь тяжкості анемії визначають на підставі зниження концентрації гемоглобіну (табл. 1). Цей показник відображає рівень функціонального заліза в організмі. Проте слід пам’ятати, що показник рівня гемоглобіну пізно реагує на зменшення запасів заліза. У загальному аналізі крові для залізодефіцитної анемії характерно: знижена концентрація гемоглобіну, гіпохромія, мікроцитоз, знижений гематокрит, знижені еритроцитарні індекси, збільшена ширина розподілу еритроцитів за розміром.
| Група | Норма | Легкий | Середній | Тяжкий |
|---|---|---|---|---|
| Діти віком 6–59 міс | ≥110 | 100–109 | 70–99 | <70 |
| Діти віком 5–11 років | ≥115 | 110–114 | 80–109 | <80 |
| Діти віком 12–14 років | ≥120 | 110–119 | 80–109 | <80 |
| Невагітні жінки віком >15 років | ≥120 | 110–119 | 80–109 | <80 |
| Вагітні | ≥110 (105)* | 100–109 (105)* | 70–99 | <70 |
| Чоловіки | ≥130 | 110–129 | 80–109 | <80 |
Методом вибору підтвердження залізодефіцитної природи анемії є визначення феритину в сироватці крові. При проведенні диференційної діагностики анемії потрібно визначати насичення трансферину, концентрацію протопорфірину еритроцитів чи визначати розчинні рецептори трансферину.
Гематологічні показники, що свідчать про наявність залізодефіцитної анемії: знижена концентрація феритину (норма для дорослих — 15–30 мкг/л; для дітей — 10–12 мкг/л), знижене насичення трансферину; підвищена концентрація протопорфірину еритроцитів, трансферину, рецепторів трансферину.
Феритин належить до гострореагуючих показників і є методом вибору порівняно з іншими методами обстеження та комбінаціями обстежень. Діагноз залізодефіцитної анемії не вважається підтвердженим у разі відсутності даних рівня феритину. Високі рівні феритину за наявності запального процесу співвідносяться з підвищеними рівнями гострофазових показників (С-реактивний білок та α1-кислий глікопротеїн) — у пацієнтів із хронічними інфекціями, запальними процесами та хворобами, що спричиняють ураження тканин та органів, підвищені рівні феритину можливі незалежно від рівня заліза.
Визначення розчинних рецепторів трансферину може допомогти у проведенні диференційної діагностики залізодефіцитної анемії від анемії, пов’язаної із хронічними хворобами. При залізодефіцитній анемії кількість рецепторів трансферину збільшена, а при анемії, пов’язаній із хронічними хворобами, нормальна.
Після того як лікар визначив, що причиною анемії є саме дефіцит заліза, він проводить діагностичний пошук імовірної причини анемії.
Диференційна діагностика
Залізодефіцитну анемію слід диференціювати з іншими мікроцитарними анеміями: таласемією, сидеробластною анемією, отруєнням свинцем та анеміями, пов’язаними із хронічними хворобами, мієлодиспластичним синдромом, гемодилюцією, дефіцитом міді, глютеновою хворобою.
У складних випадках для проведення диференційної діагностики анемій використовують біопсію кісткового мозку.
Діагностичний пошук причини залізодефіцитної анемії
Якщо визначено, що анемія зумовлена дефіцитом заліза, з метою проведення належного лікування слід виявити причину: неоптимальне харчування, порушення всмоктування заліза в кишечнику чи джерело крововтрати. При цьому причина залізодефіцитної анемії усувається відповідно до встановленого діагнозу.
За відсутності характерної симптоматичної картини, яка сама по собі не є достатньо інформативною для діагностики залізодефіцитної анемії, алгоритм обстеження може залежати від конкретної клінічної ситуації. Доцільність обстеження пацієнтів із тяжкою супутньою патологією або з інших причин, наприклад особи старечого віку, особливо, якщо результат обстеження не впливатиме на ведення хворого, потрібно обговорити з пацієнтом або тими, хто його доглядає.
З метою виключення целіакії як причини залізодефіцитної анемії (схема) перш за все пацієнта направляють на серологічне обстеження (антитіла до тканинної трансглутамінази чи антитіла до ендомізію; визначення антитіл до ендомізію слід проводити в тому разі, якщо тестування на антитіла до тканинної трансглутамінази недоступне). У разі позитивного результату діагноз целіакії більш імовірний. При цьому пацієнта направляють на ендоскопічне обстеження верхнього відділу шлунково-кишкового тракту з метою гістологічного підтвердження діагнозу. У разі негативного результату серологічного обстеження пацієнт обстежується відповідно до загального алгоритму.
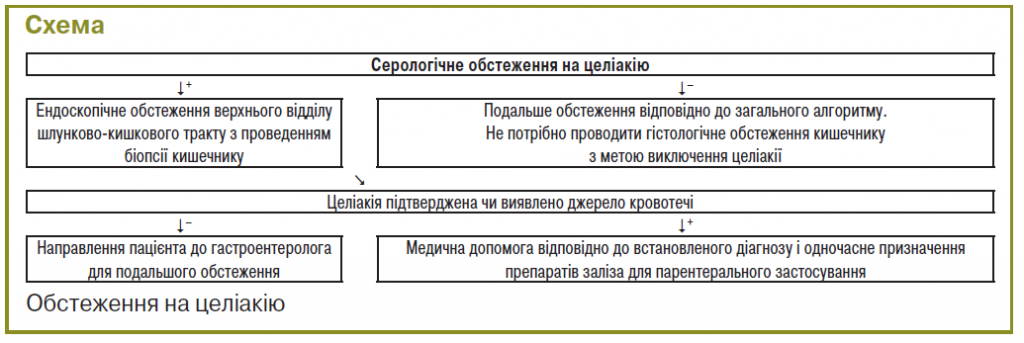
Як джерело кровотечі слід розглядати кровотечу з шлунково-кишкового тракту, кровотечу з органів сечовивідної системи та (для жінок) крововтрати/кровотечі, пов’язані з порушенням менструального циклу.
Дослідження калу на приховану кров не надає ніякої користі у з’ясуванні джерела кровотечі, оскільки є нечутливим та неспецифічним методом; в діагностичному пошуку джерела кровотечі з шлунково-кишкового тракту не застосовується.
Верхній відділ шлунково-кишкового тракту (стравохід, шлунок та дванадцятипала кишка) оглядають ендоскопом; за потреби проводять біопсію. Ендоскопічне обстеження верхнього відділу шлунково-кишкового тракту проводять усім жінкам з анемією в постменопаузальний період та всім чоловікам з анемією, якщо не виявлено джерела кровотечі, що не пов’язане зі шлунково-кишковим трактом.
Огляд нижнього відділу шлунково-кишкового тракту проводять декількома методами: іригоскопія, ректороманоскопія, колоноскопія. При виборі методу візуалізації приймають зважене комплексне рішення з огляду на стан пацієнта, можливість підготувати його до методу діагностики, доступність відповідного методу діагностики тощо. За відсутності об’єктивних причин перевагу надають колоноскопії. У вагітних перевагу надають магнітно-резонансній колонографії порівняно із рентгенологічними методами діагностики; магнітно-резонансної колонографії слід уникати у І триместр вагітності.
Для жінок віком >60 років із залізодефіцитною анемією і без менорагії, для чоловіків віком >60 років із залізодефіцитною анемією перш за все розглядають обстеження нижнього відділу шлунково-кишкового тракту (перевагу надають колоноскопії), незалежно від симптомів з боку шлунково-кишкового тракту. Тим, у кого отримано негативні результати обстеження нижнього відділу шлунково-кишкового тракту, проводять ендоскопію верхнього відділу шлунково-кишкового тракту.
Пошук джерела крововтрати для хлопців віком 15–18 років проводять так само, як і для чоловіків віком >60 років.
Загальний аналіз сечі надасть інформацію про наявність гематурії. За наявності гематурії всім пацієнтам із гематурією проводять урологічне обстеження.
Формулювання діагнозу
У формулюванні діагнозу мають бути зазначені:
1. Природа анемії (наприклад залізодефіцитна — у разі, якщо остання підтверджена шляхом визначення показника вмісту феритину в сироватці крові). Якщо природа анемії не встановлена, вона потребує опису, який передбачає зазначення зміни морфології еритроцитів та позначається як «неуточнена» і потребує подальшого направлення пацієнта на консультацію до гематолога).
2. Причина анемії (наприклад аліментарного генезу чи внаслідок крововтрати). Якщо в діагнозі як причина зазначена крововтрата, то наводять інформацію про її джерело (у разі його виявлення) або наводять найбільш імовірне її джерело (під знаком запитання), що передбачає подальше обстеження пацієнта.
3. Ступінь тяжкості анемії.
4. Наявність ускладнень, які є наслідком анемії.
Наприклад. Залізодефіцитна анемія внаслідок крововтрати зі шлунково-кишкового тракту (?), тяжкого ступеня, ускладнена гіпоксичною міокардіодистрофією.
Дії лікаря
1. Оцінка пацієнта щодо наявності у нього факторів ризику.
2. Збір анамнезу у пацієнта, в якого виявлено фактори ризику.
3. Проведення фізикального огляду пацієнта за наявності у нього факторів ризику.
4. Направлення пацієнта на проведення загального аналізу крові з визначенням гемоглобіну, еритроцитів, еритроцитарних індексів, гематокриту, лейкоцитів, лейкограми, тромбоцитів, швидкості осідання еритроцитів із подальшим обстеженням.
5. Направлення на визначення феритину пацієнта, для якого встановлено діагноз мікроцитарної анемії (середній об’єм еритроцита <80 фл). Проведення подальшого обстеження.
6. Розрахунок еритроцитарних індексів у разі відсутності в лабораторії автоматичного геманалізатора.
7. Обов’язкове проведення діагностичного пошуку імовірного джерела кровотечі у разі встановлення діагнозу залізодефіцитної анемії.
Причини та наслідки дефіциту заліза
Дефіцит заліза виникає, якщо потреба в ньому перевищує абсорбцію, або у разі його надмірної втрати. Часто це зумовлено багатьма причинами. Зазвичай дефіцит заліза виявляють у дітей в періоди підвищеної потреби організму в залізі, що пов’язано із прискореними темпами росту та збільшення кількості клітин еритроїдного ряду. Особливо це стосується недоношених; дітей, народжених із недостатньою масою тіла; дітей другого півріччя та другого року життя; дітей дошкільного віку та підлітків. Транзиторний дефіцит заліза можливий при гормональних змінах (препубертатний та пубертатний гормональний дисбаланс). Вагітність зумовлює додаткову потребу в залізі, приблизно на 1000 мг за весь період вагітності. При грудному вигодовуванні з організму матері виводиться 1 мг заліза на добу, але загальна його втрата може зменшуватися за наявності індукованої лактацією аменореї.
Втрата крові — найчастіша причина дефіциту заліза у дорослих. Втрата кожного мілілітра крові (при рівні гемоглобіну 150 г/л) призводить до втрати близько 0,5 мг заліза. Кровотечі зі шлунково-кишкового тракту є найчастішою причиною у жінок (у постменопаузальний період) та чоловіків. Хоча втрата крові при менструації часто спричиняє залізодефіцитну анемію у жінок репродуктивного віку, у них часто виявляють і ураження шлунково-кишкового тракту. Серед дівчаток у період становлення менструального циклу в пубертатний період також можливі рясні і тривалі геморагічні маткові виділення. Порушення абсорбції заліза можуть бути викликані хворобами кишечнику (найчастіше — целіакією (див. схему)), порушенням шлункової секреції (в тому числі внаслідок застосування інгібіторів протонної помпи), а також накладенням обхідних шлунково-кишкових анастомозів. Колонізація Helicobacter pylori також часто поєднується із залізодефіцитною анемією, сприяє погіршенню абсорбції заліза з їжі та збільшенню його втрат. Анемія у спортсменів, які займаються видами спорту, що потребують витривалості («анемія спортсменів»), поєднується із дефіцитом заліза (викликаним зменшеним споживанням заліза, порушенням його абсорбції внаслідок підвищення рівня гепсидину, кровотеч зі шлунково-кишкового тракту та інтенсивного потовиділення). Причинами недостатнього надходження заліза у дітей віком до 1 року є штучне вигодовування неадаптованими молочними сумішами, вигодовування коров’ячим або козячим молоком, неповноцінне харчування матері (годувальниці).
Залізодефіцитна анемія поєднується з порушенням когнітивного розвитку дітей дошкільного віку, зниженням працездатності, когнітивними та поведінковими розладами у дорослих. Залізодефіцитна анемія у вагітних поєднується з підвищеним ризиком народження дитини з недостатньою масою тіла, народження недоношеної дитини, а також захворюваннями матері. Дефіцит заліза в неанемізованих тканинах може спричинити патологічні стани, що виникають як у дорослих, так і дітей.
Пацієнта, направленого закладом охорони здоров’я, що надає первинну медичну допомогу, з діагнозом або підозрою на залізодефіцитну анемію оцінюють щодо повноти проведених обстежень; ті обстеження, яких не вистачає для діагностики залізодефіцитної анемії, проводять впродовж 3 днів.
У разі відсутності в лабораторії автоматичного геманалізатора розраховують еритроцитарні індекси.
Дії лікаря
Пацієнтам із підтвердженою залізодефіцитною анемією надають інформацію щодо проблем залізодефіцитної анемії в друкованому вигляді.
Лікування
Доведено, що препарати заліза ефективні при залізодефіцитній анемії.
Для лікування деяких пацієнтів слід застосовувати парентеральні форми препаратів заліза.
Лікування включає виявлення і усунення джерела крововтрати (окрім менструальних крововтрат).
Лікування проводять зазвичай за допомогою препаратів заліза для перорального застосування (перевагу надають препаратам двовалентного заліза). Дієтичні добавки, комплекси полівітамінів та мінералів не застосовують для лікування при залізодефіцитній анемії. Прийом пероральних форм препаратів заліза може супроводжуватися побічними реакціями, переважно з боку шлунково-кишкового тракту. Для того щоб зменшити вираженість прояву цих побічних реакцій, слід знизити дозу препарату — наприклад приймати таблетки 2–3 рази на тиждень. Також відзначають менший прояв побічних реакцій у разі прийому препаратів на ніч або під час їди.
Пацієнтам, яким пероральні форми препаратів заліза протипоказані, або пацієнтам із вираженою побічною реакцією на застосування пероральних форм препаратів заліза призначають парентеральні препарати заліза. Деяким пацієнтам показане лише внутрішньовенне введення препаратів заліза; деякі можуть самостійно зробити вибір на користь внутрішньом’язових ін’єкцій препаратів.
Парентеральні форми препаратів заліза показані при залізодефіцитній анемії, яка не відповідає на лікування пероральними препаратами. Хоча внутрішньом’язове введення препаратів заліза ефективне, але ін’єкції болісні та асоціюються зі стійким забарвленням шкіри в місці ін’єкції і не є безпечнішими за внутрішньовенне введення. Такий спосіб введення не рекомендується, за винятком випадків, коли інші способи неможливо здійснити внаслідок об’єктивних причин, наприклад, коли показане парентеральне введення препаратів заліза в умовах неможливості внутрішньовенного введення.
Дозу препарату заліза призначають у перерахунку на елементарне залізо.
Підстави для розгляду доцільності внутрішньовенного введення препаратів заліза: задокументована непереносимість пероральних препаратів заліза, недотримання пацієнтом рекомендованого режиму прийому пероральних препаратів заліза, недостатня ефективність (всупереч корекції дозування, строків та частоти прийому) лікування пероральними препаратами; ІІ, ІІІ триместр вагітності, післяпологовий період за наявності вищезазначених причин або для усунення загрози декомпенсації/переливання еритроцитів (наприклад у разі пізньої діагностики та/чи при анемії тяжкого ступеня); порушення абсорбції в кишечнику (наприклад внаслідок запального процесу в кишечнику); постійна втрата заліза з кров’ю, яка перевищує здатність до абсорбції; клінічна потреба в швидкому відновленні запасів заліза (наприклад оптимізація еритроїдної відповіді, запобігання фізіологічній декомпенсації); хронічна хвороба нирок, отримання еритропоетинстимулювальних засобів, планове оперативне втручання.
Після 21-го дня лікування препаратами заліза проводять оцінку загального аналізу крові: оцінюють приріст рівня гемоглобіну, який в нормі становить +1 г/л/добу лікування. Позитивна реакція на медикаментозне лікування інтерпретується при підвищенні рівня гемоглобіну на ≈20 г/л від початку лікування. Якщо реакція на терапію позитивна — лікування продовжують; щомісячно проводять загальний аналіз крові; лікування триває впродовж 3 (у разі тяжкого ступеня — 6) міс після нормалізації гемоглобіну. У разі, якщо реакція інтерпретується як недостатньо ефективна, наполегливо шукають причини недостатньої відповіді на лікування пероральними препаратами заліза (див. Основні причини недостатньої відповіді на лікування пероральними препаратами заліза); оцінюють ступінь дотримання призначень лікаря пацієнтом (комплаєнс), проводять діагностичний пошук прихованого джерела кровотечі, оцінюють додаткові ускладнювальні фактори або розглядають варіант невірно встановленого діагнозу. При тяжкому ступені анемії лікування триває впродовж 6 міс. Після того, як закінчився курс лікування залізодефіцитної анемії [3 (6) міс], з метою поповнення депо заліза в організмі препарати заліза призначають ще впродовж 3 міс.
Щодо взаємодії препаратів заліза з іншими лікарськими засобами, особливостей застосування препаратів заліза у жінок у період вагітності та в період годування грудьми, застосування у пацієнтів при недостатності функції внутрішніх органів (печінки, нирок, легень, серця), щодо особливостей застосування препаратів заліза у дітей та осіб віком >60 років додаткову інформацію можна знайти у Державному формулярі лікарських засобів, який можна завантажити з сайта Міністерства охорони здоров’я (МОЗ) України (http://www.moz.gov.ua) або з сайта Державного експертного центру МОЗ України (http://www.dec.gov.ua).
Трансфузія еритроцитів залишається методом терапії при анемії, але не є патогенетично обґрунтованим методом лікування при залізодефіцитній анемії, оскільки не поповнює спустошених запасів заліза в організмі. Цей метод високовартісний та потенційно небезпечний (біологічна безпека компонентів крові не є гарантованою), а тому може застосовуватися лише у разі виникнення станів, що загрожують життю пацієнта (за життєвими показаннями!). Означений метод слід застосовувати виключно у разі необхідності надання миттєвої, цілеспрямованої допомоги пацієнтам з анемією високого ступеня тяжкості, яка загрожує функціонуванню органів-мішеней (наприклад при стенокардії, при серцевій недостатності, при значній гострій кровотечі, яку не вдається зупинити). Для пацієнтів, в яких відсутня супутня патологія, трансфузія еритроцитів асоціюється з несприятливими наслідками, в тому числі гіперволемією (відзначають у ≈1% пацієнтів), рядом імунологічних та інфекційних загроз.
Трансфузію еритроцитів розглядають при рівні гемоглобіну <70 г/л або при вищих рівнях (<100 г/л) у пацієнтів із тяжкими симптомами, або у тих осіб, хто важко переносить анемію (пацієнти похилого віку, особи з ураженням серцево-судинної та дихальної систем).
Трансфузію еритроцитів проводять відповідно до Інструкції з переливання крові та її компонентів. При досягненні рівня гемоглобіну >70 г/л необхідно розглядати припинення подальших трансфузій еритроцитів із переходом на препарати заліза. При розрахунках об’єму еритроцитів для гемотрансфузій у дітей слід керуватися нижченаведеним: гемотрансфузія еритроцитів (3 мл/кг маси тіла) підвищує концентрацію гемоглобіну на ≈10 г/л. Після проведення трансфузії еритроцитів завжди призначають лікування препаратами заліза для поповнення запасів заліза в організмі.
З метою прийняття зваженого рішення щодо застосування трансфузії компонентів крові потрібно враховувати таке: загальну клінічну картину, причину, тривалість і ступінь тяжкості анемії; об’єм та швидкість крововтрати; індивідуальну фізіологічну здатність організму пацієнта компенсувати знижений вміст кисню в крові; супутню патологію пацієнта; наявність симптомів, що свідчать про наявність анемічної гіпоксії (фізіологічні тригери трансфузії); стан інтраваскулярного об’єму, оскільки у разі гіповолемії рівень еритроцитів не можна достовірно визначити. Пацієнтам із хронічною анемією без серцево-судинних порушень переливання еритроцитів не рекомендоване, якщо показники гемоглобіну у них не нижче 80–70 г/л (гематокрит 24–21%) і анемія не веде до появи клінічних симптомів ураження органів-мішеней.
Пацієнти з нормальною серцево-судинною функцією зазвичай переносять ізоволюметричне зниження концентрації гемоглобіну до ≈50 г/л (гематокрит — 15%) без клінічних ознак критичного зниження загального транспорту кисню. При концентрації гемоглобіну <60 г/л відзначають критичне зниження транспорту кисню, що обмежується окремими системами органів, наприклад внутрішніми органами, що не розпізнається достовірно на основі загальних показників транспорту кисню і, отже, не може бути виключено. У разі зниження концентрації гемоглобіну <60 г/л навіть у пацієнтів молодого віку і здорових осіб можуть бути виявлені зміни електрокардіограми, можуть погіршитися когнітивна функція і пам’ять, такі пацієнти також можуть суб’єктивно відчувати втому і схильні до швидкої втомлюваності. Ці зміни оборотні за умови підвищення концентрації гемоглобіну до рівня >70 г/л або короткочасного вдихання чистого кисню.
Виходячи з результатів клінічних спостережень та з урахуванням факторів ризику, показник гематокриту на рівні ≈15% (концентрація гемоглобіну 50–45 г/л) приймають як критичне граничне значення для абсолютного показання до переливання еритроцитів (як замісної терапії). Необхідно враховувати, що у пацієнтів із гіповолемією показник гематокриту може перебувати в межах норми навіть при зменшеній кількості еритроцитів, тому означений показник окремо не можна використовувати як тригер трансфузії.
Захворюваність і смертність серед тяжкохворих пацієнтів, які проходять спостереження і лікування у відділеннях інтенсивної терапії, можуть бути знижені в результаті застосування обмежувальної стратегії трансфузій, при якій цільовим показником є концентрація гемоглобіну 70–90 г/л (табл. 2).
при підтримуваній нормоволемії та підтвердженій анемії
| Кардіопульмональні симптоми: тахікардія; гіпотензія; артеріальна гіпотензія нез’ясованої етіології; задишка |
| Зміни електрокардіограми, характерні для ішемії: депресія або підйом сегменту ST, що вперше виникло; порушення ритму, що вперше виникло |
| Регіонарне порушення скоротності міокарда за даними електрокардіограми, що вперше виникло |
| Загальні показники зниження транспорту кисню: підвищення загальної екстракції кисню >50%; зниження споживання кисню >10% початкового значення; зниження насичення киснем змішаної венозної крові <50%; падіння напруження кисню у змішаній периферичній венозній крові <32 мм рт. ст.; зниження насичення киснем центральної венозної крові <60%; лактатний ацидоз (лактат >2 ммоль/л + ацидоз) |
Основні причини недостатньої відповіді на лікування пероральними препаратами заліза
1. Неадекватний прийом препаратів заліза: пацієнт не застосовує рекомендований йому препарат заліза; пацієнт приймає харчові добавки заліза або полівітаміни із недостатнім вмістом заліза.
2. Недостатня абсорбція заліза: одночасне застосування продуктів харчування та препаратів, що уповільнюють/зменшують абсорбцію заліза (наприклад чай, кава, препарати кальцію і молочні продукти, антацидні засоби, інгібітори протонної помпи; Н2-блокатори, тетрациклін), протягом 2 год до або після прийому препарату заліза; стан, що супроводжується запальним процесом із супутнім функціональним дефіцитом заліза; патологічні стани слизової оболонки кишечнику (наприклад целіакія, хвороби кишечнику, що супроводжуються запаленням його оболонок); порушення секреції кислот у шлунку (в тому числі внаслідок застосування препаратів — інгібіторів протонного насосу); наявність обхідних шлунково-кишкових анастомозів; інфікування Helicobacter pylori; прийом препаратів із повільним вивільненням (тобто наявний ризик обмеженої абсорбції заліза у деяких пацієнтів).
3. Продовження втрати заліза або потреба в підвищенні дози, що абсорбується: наявність прихованих, не виявлених або повторних кровотеч зі шлунково-кишкового тракту (наприклад при пептичних виразках, онкологічних захворюваннях, ангіодисплазії, ураженні тонкого кишечнику, паразитарній інвазії); наявність інших джерел постійної крововтрати (наприклад менорагія внаслідок патології матки або спадкове порушення згортання крові, таке, як хвороба Віллебранда); наявність численних джерел постійної втрати крові (наприклад спадкова геморагічна телеангіектазія); постійне виведення заліза із сечею (наприклад гемоліз внаслідок протезування серцевих клапанів); відповідь на засоби, що стимулюють еритропоез при нирковій недостатності.
4. Супутні хвороби, що порушують функціонування кісткового мозку: інфекційні, запальні, онкологічні хвороби або ниркова недостатність; супутній дефіцит вітаміну В12 або фолатів; супутнє ураження кісткового мозку або пригнічення його функцій.
5. Помилковий діагноз або наявність більше ніж однієї причини анемії: анемія, пов’язана із хронічними хворобами або анемія, пов’язана із нирковою недостатністю; гемоглобінопатія; інші причини анемії (наприклад гемоліз, мієлодиспластичний синдром, вроджена анемія, ендокринні порушення).
6. Часто анемія пов’язана із декількома причинами.
Ускладнення та прогноз
Анемія ускладнює серцеву недостатність та перебіг хронічної хвороби нирок. Впродовж вагітності залізодефіцитна анемія може стати причиною передчасних пологів, народження дитини з недостатньою масою тіла, материнської смертності, перинатальної смертності, смертності немовлят та дітей раннього віку. До рідкісних ускладнень належать: патологічний потяг до вживання в їжу неїстівних речей, наприклад крейди, койлоніхії, ангулярний стоматит, глосит.
Прогноз залежить від етіології анемії та проведеного лікування. Анемія перед оперативним втручанням (окрім оперативних втручань на серці) підвищує ризик смертності впродовж 30 днів після оперативного втручання.
Дії лікаря
1. Пацієнту з підтвердженим діагнозом залізодефіцитної анемії призначають терапію препаратами заліза та лікування, спрямоване на усунення причини дефіциту заліза відповідно до встановленого діагнозу.
2. При підтвердженні діагнозу залізодефіцитної анемії надають поради щодо нормалізації раціону харчування, прийому препаратів заліза.
3. Наголошується на необхідності періодичних обстежень (загальний аналіз крові) з метою з’ясування реакції організму на призначене лікування; на тому, що результат лікування залежить не тільки від призначень лікаря, а й від того, як буде дотримуватися цих призначень пацієнт; на тому, щоб за появи побічних реакцій пацієнт звертався до лікаря з метою корекції лікування.
4. У день призначення препарату заліза пацієнта направляють на загальний аналіз крові, який потрібно зробити після 21-го дня від початку лікування препаратом заліза.
5. Після 21-го дня лікування оцінюють приріст гемоглобіну. У разі приросту гемоглобіну на ≈20 г/л (+1 г/л/добу) реакція інтерпретується як позитивна; у разі відсутності приросту — як негативна; проміжні значення — недостатня відповідь.
6. У разі позитивної реакції продовжують лікування. Терапія триває впродовж 3 міс (6 міс — для тяжкого ступеня анемії) після нормалізації рівня гемоглобіну. Щомісяця до нормалізації рівня гемоглобіну оцінюють загальний аналіз крові.
7. Після закінчення курсу лікування призначають прийом препарату заліза впродовж 3 міс для поповнення запасів заліза в організмі.
8. За наявності у пацієнта протипоказань до прийому пероральних препаратів заліза розглядають питання лікування парентеральними препаратами.
9. Для пацієнта з рівнем гемоглобіну <70 г/л або при вищому рівні (<100 г/л) у пацієнта в тяжкому стані або для того, хто важко переносить анемію (особи похилого віку, пацієнти з ураженням серцево-судинної та дихальної систем), розглядають питання проведення гемотрансфузій.
Профілактика
Доведено, що люди, обізнані щодо метаболізму заліза, більше уваги приділяють профілактиці його дефіциту.
Дії лікаря
Обов’язкові
Жінку впродовж 3 днів після діагностики вагітності направляють на проведення загального аналізу крові з визначенням гемоглобіну, еритроцитів, еритроцитарних індексів, гематокриту, лейкоцитів, лейкограми, тромбоцитів, швидкості осідання еритроцитів. Повторно вагітну направляють на проведення загального аналізу крові (гемоглобін, еритроцити, еритроцитарні індекси, гематокрит, лейкоцити, лейкограма, тромбоцити, швидкість осідання еритроцитів) на 28-му та 36-му тижні вагітності.
У разі відсутності в лабораторії автоматичного геманалізатора розраховують еритроцитарні індекси.
Бажані
Серед пацієнтів проводять санітарно-просвітницьку роботу щодо проблем, пов’язаних із залізодефіцитною анемією.
Використана література
- Міністерство охорони здоров’я України (2015) Наказ МОЗ України від 02.11.2015 р. № 709 «Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги при залізодефіцитній анемії».





