
Професор
Мітченко Олена Іванівна, науковий керівник відділу дисліпідемій
Вступ
Перше місце у структурі серцево-судинної патології займає первинна артеріальна гіпертензія (АГ), від якої страждає близько 25% дорослого населення світу. Згідно з прогнозами вже у 2025 р. поширеність гіпертонічної хвороби (ГХ) зросте до 1,5 млрд осіб. В Україні майже 12 млн осіб хворіють на АГ, що становить приблизно 30% дорослого населення (Коваленко В.М., Корнацький В.М. (ред.), 2013). Однією з основних причин високої смертності від серцево-судинних захворювань є відсутність ефективної профілактики ускладнень підвищеного артеріального тиску (АТ), незважаючи на його наявність у ⅓ дорослого населення України. Сучасна профілактика ускладнень ГХ базується на концепції сумарного серцево-судинного ризику (ССР). Її суть полягає в комплексному підході до стратифікації ССР, що дає змогу з-поміж контингенту пацієнтів із ГХ виділити осіб із несприятливим прогнозом та більш агресивно модифікувати фактори ризику (ФР). На практиці кожний з цих ФР як об’єкт втручання частіше за все розглядають ізольовано, всупереч тому, що хвороби системи кровообігу є багатофакторними за визначенням. Модель розрахунку сумарного ССР стала невід’ємною частиною стратегії, спрямованої на запобігання виникненню нових випадків серцево-судинних захворювань, тобто програм первинної профілактики.
Ефективність профілактичних заходів необхідно визначати на підставі оцінки ССР, оскільки неправильний його розрахунок спричиняє неадекватну інтенсивність лікування. У цьому контексті показовою є шкала SCORE (Systematic Coronary Risk Evaluation) для систематичної оцінки ССР, рекомендована Європейським товариством кардіологів (European Society of Cardiology — ESC) для розрахунку ризику розвитку фатальних серцево-судинних подій протягом наступних 10 років (Мітченко О.І., Лутай М.І., 2011) (рис. 1).
Переваги шкали SCORE:
- зрозуміла і проста у використанні;
- враховує багатофакторний характер серцево-судинних захворювань;
- якщо ідеальний рівень ФР не може бути досягнутий, загальний ССР може бути знижений шляхом зменшення інших ФР;
- сприяє об’єктивній оцінці майбутнього ССР;
- дозволяє стратифікувати найважливіші ризики;
- відображає вікові тенденції, допомагаючи зрозуміти, як людина молодого віку з низьким абсолютним ССР може належати до групи досить високого відносного ССР.
Отже, шкала SCORE дозволяє швидко й ефективно оцінити ССР для кожної людини, спрогнозувати його динаміку в майбутньому і визначити конкретні шляхи зниження (Perk J. et al., 2012).

Вибір оптимальної антигіпертензивної, гіполіпідемічної терапії у хворих із високим ССР є неоднозначним, оскільки застосовувані препарати мають відповідати певним вимогам, не виявляти побічної дії, оптимізувати ефективність стандартної терапії, бути доступними в економічному плані. Оптимістичні результати щодо проведення первинної профілактики пов’язують із широким застосуванням метаболічної терапії. Сьогодні реальні клінічні ефекти описані щодо кардіоцитопротекторів, які оптимізують енергетичний обмін і зменшують потребу міокарда в кисні. Зростаючий інтерес до міокардіальних цитопротекторів продемонстровано на Європейському конгресі кардіологів у 2011 р. в Парижі. Підкреслено, що атеросклеротичне ураження коронарних судин не єдиний чинник, здатний спричинити ішемію: >50% випадків інфаркту міокарда реєструють серед пацієнтів без критичного стенозу артерій. Тому запропоновано альтернативний підхід до лікування пацієнтів з ішемічною хворобою серця (ІХС): рекомендовано зосередитися не на коронарних артеріях, а на кардіоміоциті як основній мішені ішемії. У зв’язку з цим вибрано стратегію захисту кардіоміоцита від ішемічного пошкодження незалежно від причини його виникнення, тому достатнє насичення міокарда киснем є найважливішою умовою продукування енергії, необхідної для його нормального функціонування.
Типовим представником міокардіальних цитопротекторів є мельдоній — синтетичний аналог γ-бутиробетаїну, один зі зворотних інгібіторів γ- бутиробетаїнгідроксилази, яка каталізує конверсію γ-бутиробетаїну в карнітин та знижує інтенсивність β-окиснення вільних жирних кислот (ВЖК), перешкоджаючи надходженню їх в мітохондрії. Препарат обмежує транспорт довголанцюгових жирних кислот через мембрани мітохондрій, не заважаючи проникненню і окисненню коротколанцюгових жирних кислот. При цьому не відбувається накопичення недоокиснених жирних кислот всередині мітохондрій. Це вигідно відрізняє мельдоній від триметазидину, який, будучи прямим інгібітором β-окиснення ВЖК, гальмує в мітохондріях β-окиснення довго- і коротколанцюгових жирних кислот, блокуючи останню реакцію 4-стадійного процесу окиснення ВЖК (3-кетоацил-КоА-тіолазу), що не перешкоджає накопиченню активованих жирних кислот і їх недоокиснених форм у мітохондріях (Михно М.М., Сукало Е.А., 2012; Мычка В.Б., Толстов С.Н., 2012). Мельдоній знижує інтенсивність перекисного окиснення ліпідів і підвищує активність ендогенних антиоксидантів.
Засіб впливає на активність проліфератора пероксису α-рецептора (PPAR-α) і перешкоджає накопиченню жирних кислот у мітохондріях міокарда, пригнічуючи їх транспорт в органелу і стимулюючи β-окиснення шляхом активації PPAR-α. При цьому сумарна швидкість окиснення жирних кислот знижується. Таким чином, мельдоній інгібує ліпотоксичний вплив — одну з причин підвищення резистентності до інсуліну.
 Згідно з даними експериментальних досліджень, препарат стимулює інсулінзалежне споживання глюкози в ізольованому серці миші, підвищує експресію деяких генів і ферментів, залучених у метаболізм глюкози: GLUT4 (транспортер глюкози 4) і INSR (інсулінові рецептори). Підвищення експресії GLUT4 під впливом мельдонію спостерігали також у серці та скелетних м’язах щурів лінії Цукер з ожирінням і стрептозотоциновим діабетом (Стаценко М.Е., Туркина С.В., 2012; Соколовская Е., Калвиньш И., 2013). Таким чином, мельдоній потенціює дію інсуліну і прискорює окиснення глюкози в серці щурів при гіпоксії, а також підвищує аеробне окиснення глюкози.
Згідно з даними експериментальних досліджень, препарат стимулює інсулінзалежне споживання глюкози в ізольованому серці миші, підвищує експресію деяких генів і ферментів, залучених у метаболізм глюкози: GLUT4 (транспортер глюкози 4) і INSR (інсулінові рецептори). Підвищення експресії GLUT4 під впливом мельдонію спостерігали також у серці та скелетних м’язах щурів лінії Цукер з ожирінням і стрептозотоциновим діабетом (Стаценко М.Е., Туркина С.В., 2012; Соколовская Е., Калвиньш И., 2013). Таким чином, мельдоній потенціює дію інсуліну і прискорює окиснення глюкози в серці щурів при гіпоксії, а також підвищує аеробне окиснення глюкози.
Препарат здатний позитивно впливати на ендотеліальну функцію, що приводить до нормалізації судинного тонусу. Продемонстровано підвищення біодоступності оксиду азоту на фоні застосування мельдонію — зниження інтенсивності його вільнорадикальної інактивації. Також мельдоній знижує периферичний опір судин, усуває вазоспазм, спричинений адреналіном і ангіотензином. Засіб виявляє цілий ряд плейотропних ефектів: підвищує чутливість до інсуліну, змінює метаболізм глюкози та ліпідів, активує гліколіз і підсилює використання хімічнозв’язаного кисню, зменшує пошкодження мембран клітин поверхнево-активними ацилкарнітином і ацилкоензимом А (Соколовская Е., Калвиньш И., 2013). Ефективна антиішемічна дія мельдонію при стенокардії та інфаркті міокарда продемонстрована в цілому ряді досліджень останніх років (MILSS, MILSS I, MILSS II), в яких відзначено його позитивний вплив на толерантність до фізичного навантаження, а також зниження споживання нітратів при ІХС, у тому числі у пацієнтів літнього віку (Dzerve V. et al., 2010; Dzerve V., MILSS I Study Group, 2011). Продемонстровано доцільність застосування мельдонію в комбінованій терапії при хронічній серцевій недостатності.
Результати низки досліджень свідчать, що в групі пацієнтів, які застосовували мельдоній на додаток до основної терапії, достовірно знижувався рівень глікозильованого гемоглобіну та тригліцеридів після 12 тиж лікування (Соколовская Е., Калвиньш И., 2013).
Ефективність застосування препарату вивчена і у хворих на цукровий діабет (ЦД) 2-го типу. При використанні мельдонію як додаткової терапії у пацієнтів із субкомпенсованим ЦД 2-го типу на фоні лікування метформіном відзначено достовірне зниження рівня глікемії на 11,85%, глікозильованого гемоглобіну — на 9,14% через 12 тиж (Стаценко М.Е., Туркина С.В., 2012; Perk J. et al., 2012).
Враховуючи механізми формування АГ у пацієнтів із метаболічним синдромом (МС), інгібітори ренін-ангіотензин-альдостеронової системи є препаратами вибору з урахуванням їх метаболічної нейтральності та виражених органопротекторних властивостей. У деяких дослідженнях виявлено, що застосування мельдонію у пацієнтів із ГХ в поєднанні з інгібітором ангіотензинперетворювального ферменту сприяє посиленню антигіпертензивного ефекту останнього, зниженню показників АТ навантаження, зменшенню периферичної вазоконстрикції, нормалізації добового профілю АТ більшою мірою, ніж монотерапія інгібіторами ангіотензинперетворювального ферменту (Михно М.М., Сукало Е.А., 2012).
Питання застосування мельдонію у хворих високого ССР потребує подальшого вивчення у зв’язку з недостатньою кількістю даних наукових досліджень. У цьому контексті варте на увагу нещодавно проведене порівняльне дослідження ефективності комбінованої терапії пацієнтів із МС, хворих на АГ, із застосуванням препаратів вітчизняного виробництва Тризипин розчин для ін’єкцій та Тризипин® лонг таблетки пролонгованої дії (ТОВ «НВФ «Мікрохім», Україна). Слід зауважити, що пролонговану форму цього препарату приймають 1 раз на добу, тоді як таблетовані форми мельдонію з негайним вивільненням по 250 мг — 4 рази на добу.
Мета дослідження — вивчити можливості оптимізації лікування та корекції ССР у пацієнтів із АГ та МС шляхом додаткового застосування зі стандартною терапією препаратів мельдонію Тризипин у формі розчину для ін’єкцій і препарату пролонгованої дії Тризипин® лонг 1000 мг у формі таблеток («Мікрохім», Україна).
Об’єкт і методи дослідження
На базі відділення дисліпідемій ДУ «Національний науковий центр «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України» проведено обстеження та лікування 50 пацієнтів із ГХ та МС, які становили дві групи. Критерієм включення стала наявність у пацієнта із ГХ ІІ стадії 1–2-го ступеня та МС. Останній встановлювали згідно з критеріями консенсусу із МС 2009 р. та рекомендацій ESC з профілактики серцево-судинних захворювань 2012 р., а саме:
- АТ >130/85 мм рт. ст.;
- окружність талії >80 см;
- тригліцериди (ТГ) ≥1,7 ммоль/л;
- холестерин ліпопротеїнів високої щільності (ХС ЛПВЩ) <1,3 ммоль/л;
- глюкоза натще >5,6 ммоль/л.
До 1-ї групи увійшли 20 пацієнтів (11 жінок, 9 чоловіків, середній вік — 49,2±1,1 року), які отримували тільки стандартну терапію. До 2-ї групи — 30 пацієнтів (18 жінок, 12 чоловіків, середній вік — 51,1±1,6 року), яким окрім стандартної терапії призначали Тризипин розчин для ін’єкцій внутрішньовенно в дозі 5 мл (0,5 г) щодня протягом 7 днів із подальшим переходом на таблетовану форму Тризипин® лонг 1000 мг щодня вранці протягом 4 тиж в амбулаторних умовах.
Курці становили 50 та 60% пацієнтів 1-ї та 2-ї групи відповідно.
Стандартна терапія для всіх пацієнтів включала аторвастатин 10 мг/добу, раміприл — 5–10 мг/добу, за необхідності — амлодипін 5–10 мг/добу, ацетилсаліцилову кислоту — 100 мг/добу. Обстеження пацієнтів у повному обсязі проводили на початку дослідження і через 5 тиж терапії. ІХС, у тому числі інфаркт міокарда, та ЦД в анамнезі пацієнтів були відсутні.
ГХ діагностували відповідно до оновленої та адаптованої Клінічної настанови Української асоціації кардіологів з профілактики та лікування АГ 2012 р. (Робоча група з артеріальної гіпертензії Асоціації кардіологів України, 2012). Офісне вимірювання АТ проводили у спокійному стані після 5-хвилинного відпочинку в положенні сидячи двічі з інтервалом 2 хв. Пацієнти не палили та не вживали кави за 30 хв до проведення вимірювання. У протокол заносили результати 2-го вимірювання АТ і частоти серцевих скорочень. Усім пацієнтам проводили добовий моніторинг АТ (АВРМ-04 «Meditech», Угорщина) з оцінкою рівнів САТ і діастолічного АТ (ДАТ), варіабельності АТ в денні та нічні години, ступеня нічного зниження АТ (добовий індекс — ДІ). Залежно від величини ДІ САТ та ДАТ виділяли 4 типи добових кривих АТ:
- over dipper — ДІ >20%;
- dipper — ДІ 10–20%;
- non-dipper — ДІ 0–10%;
- night peaker — ДІ <0%.
При проведенні антропометричних вимірювань пацієнтам визначали масу тіла (кг) та зріст (м). Наявність ожиріння та його ступінь оцінювали за величиною індексу маси тіла (ІМТ):
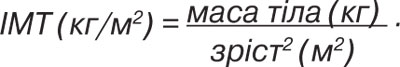
При ІМТ 30–34,9 кг/м2 діагностували ожиріння І ступеня, 35–39,9 кг/м2 — ожиріння ІІ ступеня, відповідно до критеріїв Всесвітньої організації охорони здоров’я 1997 р.
Біохімічне дослідження включало визначення концентрацій ЗХС, ТГ, ХС ЛПВЩ та ХС ліпопротеїнів низької щільності (ЛПНЩ) у плазмі венозної крові натще ферментативним методом. Фракції ХС ЛПНЩ розраховували за формулою Friedwald. Цільовими рівнями ЗХС вважали <5 ммоль/л — для пацієнтів із помірним, <4,5 ммоль/л — із високим, <4 ммоль/л — із дуже високим ССР; ХС ЛПНЩ <3 ммоль/л — із помірним, <2,5 ммоль/л — з високим, <1,8 ммоль/л — із дуже високим ССР; ТГ <1,7 ммоль/л; ХС ЛПВЩ >1,1 ммоль/л для чоловіків, >1,2 — для жінок.
При дослідженні вуглеводного обміну застосовували визначення рівня глюкози в плазмі венозної крові натще. При рівні глюкози натще ≥5,6 ммоль/л, але <7,0 ммоль/л і за відсутності діагностованого раніше ЦД проводили пероральний глюкозотолерантний тест. За допомогою імуноферментної методики визначали рівень інсуліну з використанням набору фірми «DRG Diagnostics» (Німеччина). Інсулінорезистентність оцінювали за допомогою гомеостатичної моделі визначення індексу НОМА (Homeostasis Model Assessment Insulin Resistance). Інсулінорезистентність вважали доведеною за умови індексу НОМА >2,77.
Усім пацієнтам проводили визначення ССР, використовуючи європейську шкалу SCORE до та через 5 тиж після лікування. Відповідно до неї розрізняють осіб з низьким (≤1%), помірним (1–4%), високим (5–9%) та дуже високим (≥10%) ризиком фатальних серцево-судинних подій протягом найближчих 10 років.
При порівнянні даних використовували t-критерій Стьюдента та U-критерій Манна — Уїтні. Різницю вважали статистично значимою при р<0,05. Для дослідження взаємозв’язків між показниками, що аналізуються, проведено кореляційний аналіз із розрахунком парних коефіцієнтів кореляції Пірсона (r).
Результати та їх обговорення
При порівнянні показників офісного АТ на початку дослідження та через 5 тиж лікування у хворих 2-ї групи відзначали достовірне зниження офісного САТ (із 158,1±1,3 до 135,4±3,1 мм рт. ст.) і ДАТ (із 97,5±2,1 до 82,7±3,5 мм рт. ст.), порівняно з такими 1-ї групи. У пацієнтів 2-ї групи наприкінці періоду спостереження відзначено достовірне зниження середнього добового САТ та нічного САТ (із 147,3±1,8 до 129,6±0,9 та з 133,8±1,1 до 124,1±3,6 мм рт. ст. відповідно) порівняно з групою контролю (табл. 1).
| Показник | 1-ша група | 2-га група | ||
|---|---|---|---|---|
| До лікування | Через 5 тиж | До лікування | Через 5 тиж | |
| Офісний САТ, мм рт. ст. | 155,9±1,4 | 140,9±1,0 | 158,1±1,3 | 135,4±3,1* |
| Офісний ДАТ, мм рт. ст. | 98,8±1,0 | 85,2±0,9 | 97,5±2,1 | 82,7±3,5* |
| Середній добовий САТ, мм рт. ст. | 145,6±1,5 | 134±1,3 | 147,3±1,8 | 129,6±0,9* |
| Середній добовий ДАТ, мм рт. ст. | 82,8±1,0 | 81,6±0,9 | 96,5±1,4 | 79,3±1,0 |
| Середньоденний САТ, мм рт. ст. | 149,4±1,5 | 137,5±1,3 | 148,6±1,7 | 135,3±1,0 |
| Середньоденний ДАТ, мм рт. ст. | 86,5±1,1 | 85,1±1,0 | 100,3±1,4 | 84,5±1,2 |
| Середньонічний САТ, мм рт. ст. | 130,2±1,8 | 127,7±1,6 | 133,8±1,1 | 124,1±3,6* |
| Середньонічний ДАТ, мм рт. ст. | 77,4±1,1 | 75,1±1,1 | 88,2±1,7 | 80,8±1,5 |
| ДІ САТ, % | 7,6±1,3 | 9,6±1,3 | 8,3±1,4 | 13,6±1,4 |
| ДІ ДАТ, % | 9,1±1,3 | 10,1±1,3 | 7,6±0,9 | 11,9±1,5 |
| Середня варіабельність САТ, мм. рт. ст | 20,6±1,4 | 18,2±1,3 | 22,6±1,3 | 14,3±2,2 |
| Середня варіабельність ДАТ, мм. рт. ст | 23,2±1,3 | 16,6±1,3 | 19,9±1,4 | 12,1±2,2 |
| Dipper, % | 65 | 75 | 70 | 90 |
| Non-dipper, % | 35 | 25 | 30 | 10 |
Такі зміни асоційовані з підвищенням значень ДІ САТ із 8,3±1,4 до 13,6±1,4% і ДІ ДАТ із 7,6±0,9 до 11,9±1,5%, що пов’язано зі зменшенням кількості пацієнтів із несприятливим профілем АТ (non-dipper — недостатній ступінь нічного зниження АТ <10%) з 30 до 10%. Водночас у 1-й групі відзначено подібну тенденцію, але частка пацієнтів із профілем АТ non-dipper залишалася більшою, ніж у 2-й групі (25%). Незалежним ФР ураження органів-мішеней у хворих на АГ є висока варіабельність АТ. Протягом дослідження у хворих 2-ї групи відзначали більш суттєве зменшення середньої варіабельності САТ і ДАТ (з 22,6±1,3 до 14,3±2,2 та з 19,9±1,4 до 12,1±2,2 мм рт. ст. відповідно). Таким чином, додавання препарату Тризипин у формі розчину для ін’єкцій та Тризипин® лонг до стандартної антигіпертензивної терапії у пацієнтів 2-ї групи асоціювалося з досягненням цільових рівнів офісного САТ і ДАТ, більш ефективним зниженням рівнів середньодобового і нічного САТ і ДАТ, позитивним впливом на характеристики варіабельності й добового профілю АТ. Такі результати можуть бути зумовлені здатністю мельдонію запобігати впливу на серцево-судинну систему нейрогуморальних факторів, знижувати активність симпатичної нервової системи, стабілізувати вегетативний баланс за відсутності негативного впливу на клінічний перебіг та нормалізувати наявні психовегетативні порушення у пацієнтів, які протягом тривалого часу перебувають в умовах хронічного стресу (Мычка В.Б., Толстов С.Н., 2012).
Аналіз динаміки показників ліпідного профілю з урахуванням гендерних відмінностей у значеннях норми рівнів ХС ЛПВЩ проводили окремо серед жінок та чоловіків. До початку лікування у 80% пацієнтів 1-ї та у 83,3% 2-ї груп встановлено дисліпідемію. Через 5 тиж лікування відзначали зниження ЗХС та ХС ЛПНЩ на 6,9 та 8,8% у чоловіків та на 3,6 і 3,1% — у жінок у 1-й групі відповідно. Динаміка цих показників у 2-й групі була більш виражена: ЗХС та ХС ЛПНЩ знизилися на 13,1 та 14,3% у чоловіків та на 13,6 і 5,9% — у жінок відповідно. Динаміка рівнів ТГ була зіставна у хворих обох груп, як і рівні ХС ЛПВЩ, що мали слабку тенденцію до підвищення цього показника в кінці дослідження (табл. 2). Після лікування у пацієнтів 1-ї групи спостерігали зниження частоти виявлення комбінованої дисліпідемії на 25%, гіперхолестеринемії — на 20%, гіпертригліцеридемії — на 10%. У пацієнтів 2-ї групи відзначали більш суттєві зміни ліпідного профілю, в результаті чого наприкінці дослідження виявлено зменшення частки пацієнтів із комбінованою дисліпідемією на 40%, гіперхолестеринемією — на 30% і гіпертригліцеридемією — на 20%.
| Показник, ммоль/л | Стать | 1-ша група | 2-га група | ||||
|---|---|---|---|---|---|---|---|
| До лікування | Через 5 тиж | Δ, % | До лікування | Через 5 тиж | Δ, % | ||
| ЗХС | Чоловіки | 5,8±0,3 | 5,4±0,3 | –6,9 | 6,1±0,3 | 5,3±0,2 | –13,3 |
| Жінки | 5,6±0,1 | 5,4±0,1 | –3,6 | 5,9±0,1 | 5,1±0,1 | –13,6 | |
| Середній | –5,6 | –13,4 | |||||
| ХС ЛПНЩ | Чоловіки | 3,4±0,3 | 3,1±0,3 | –8,8 | 3,5±0,3 | 3,0±0,1 | –14,3 |
| Жінки | 3,2±0,1 | 3,1±0,1 | –3,1 | 3,4±0,1 | 3,2±0,1 | –5,9 | |
| Середній | –5,4 | –11,9 | |||||
| ТГ | Чоловіки | 2,4±0,4 | 2,2±0,2 | –8,5 | 2,1±0,1 | 1,9±0,1 | –9,8 |
| Жінки | 1,7±0,1 | 1,6±0,1 | –5,9 | 1,8±0,1 | 1,7±0,1 | –5,7 | |
| Середній | –6,9 | –7,0 | |||||
| ХС ЛПВЩ | Чоловіки | 1,25±0,05 | 1,28±0,05 | +2,2 | 1,17±0,04 | 1,20±0,03 | +2,5 |
| Жінки | 1,31±0,02 | 1,33±0,02 | +1,5 | 1,24±0,03 | 1,25±0,02 | +0,9 | |
| Середній | +1,8 | +1,7 | |||||
Більш позитивну динаміку зниження рівнів ХС ЛПНЩ у групі пацієнтів, у яких, окрім стандартної терапії, застосовували препарати мельдонію, можна пояснити нормалізацією функції мембрани кардіоміоцитів, що зумовлює краще зв’язування ЛПНЩ із рецепторами аполіпротеїну В100.
Наступний етап дослідження включав вивчення стану вуглеводного обміну, для цього проводили порівняльний аналіз рівнів глюкози натще, інсуліну в плазмі крові натще та індексу НОМА до та після лікування (табл. 3).
| Група | Глюкоза, ммоль/л | Інсулін, МО/мл | НОМА-індекс | |||
|---|---|---|---|---|---|---|
| До лікування | Через 5 тиж | До лікування | Через 5 тиж | До лікування | Через 5 тиж | |
| 1-ша | 5,2±0,3 | 5,0±0,4 | 14,1±0,5 | 13,1±1,2 | 3,5±0,4 | 3,1±0,2 |
| 2-га | 5,0±1,1 | 5,2±0,9 | 20,3±1,5 | 11,1±1,0 | 4,6±0,5 | 2,9±0,3 |
На початку дослідження індекс НОМА свідчив про наявність інсулінорезистентності у представників обох груп. Наприкінці дослідження у 2-й групі відзначали більш виражену тенденцію до нормалізації вуглеводного обміну. Додавання до стандартної терапії пацієнтів 2-ї групи препарату мельдонію у формі розчину для ін’єкцій Тризипин і таблетованого препарату пролонгованої дії Тризипин® лонг зумовлювало більше зниження рівня інсуліну в плазмі крові натще, що асоційовано з оптимізацією чутливості периферичних тканин до інсуліну (зниження індексу НОМА з 4,6±0,5 до 2,9±0,3), водночас у 1-й групі відзначена менш показова динаміка індексу НОМА (з 3,5±0,4 до 3,1±0,2).
Така позитивна динаміка показників вуглеводного обміну на фоні прийому препаратів Тризипин і Тризипин® лонг 1000 мг пов’язана з відсутністю несприятливого впливу на рівень глюкози у пацієнтів 2-ї групи та високим адгерентом пацієнтів: 94% хворих застосовували препарат без перерви, повністю дотримуючись рекомендацій лікаря. Прихильність оцінювали за допомогою модифікованої анкети Моріскі, яка містить питання щодо дотримання лікувальних рекомендацій, відповіді на які оцінюються в балах: при сумі балів <2 прихильність до терапії визнається низькою, а при ≥2 балів — високою (Morisky D.E. et al., 1986). У 2-й групі середній показник прихильності до лікування препаратом Тризипин і Тризипин® лонг становив 4,75±0,18 бала. Високий комплаєнс зумовлений як зручністю застосування, так і хорошою переносимістю лікування — у пацієнтів 2-ї групи не виявили побічних ефектів, які могли б стати причиною відмови від лікування.

Усім хворим проводили стратифікацію ССР із використанням шкали SCORE до та після 5 тиж лікування. Первинно виявлено 20% пацієнтів із високим і 10% — із дуже високим ССР у 1-й та 30 і 10% — у 2-й групі відповідно (рис. 2). Модифікація способу життя (фізична активність, дієтичні рекомендації), застосування антигіпертензивної та гіполіпідемічної терапії асоціювалися зі зниженням ризику фатальних подій внаслідок серцево-судинних захворювань протягом найближчих 10 років в обох групах. У пацієнтів 2-ї групи, де до стандартної терапії додавали препарати Тризипин і Тризипин® лонг, відзначали більш суттєве зниження ССР (зменшення кількості пацієнтів із дуже високим ССР на 7%, високим — на 15%, збільшення пацієнтів із помірним ССР на 10% та, на відміну від 1-ї групи, поява осіб із низьким ризиком фатальних серцево-судинних подій).
Таким чином, додаткове застосування препарату мельдонію у формі розчину для ін’єкцій Тризипин і таблетованого препарату Тризипин® лонг 1000 мг у хворих із високим ССР асоційоване з більшим його зниженням за рахунок оптимізації показників АТ, зменшення проявів порушень ліпідного обміну, гіперінсулінемії та інсулінорезистентності.
За шкалою SCORE можна прогнозувати майбутній загальний ССР у пацієнтів віком 60 років, що має надзвичайно важливе значення для осіб молодого віку, в яких абсолютна вірогідність смерті від серцево-судинних захворювань низька, але визначається несприятливий профіль ФР, який буде погіршуватися з віком. У зв’язку з цим ESC наголошує, що оцінка ССР вкрай необхідна, якщо особа середнього віку курить, має ожиріння, підвищений хоча б один з таких показників, як АТ, рівень ліпідів або глюкози у плазмі крові, низький соціальний статус, що є несприятливим у контексті серцево-судинних захворювань або їх чинників, відповідний сімейний анамнез. Тому отримані результати свідчать про необхідність виявлення та модифікації ФР у пацієнтів із ГХ та МС молодого віку, що дозволить запобігти подальшому розвитку серцево-судинних подій у цього контингенту хворих.
Висновки
1. У пацієнтів 2-ї групи з ГХ та МС додавання до стандартної терапії препарату Тризипин і Тризипин® лонг протягом 5 тиж асоційоване з достовірним зниженням офісного САТ і ДАТ, середньодобового САТ та нічного САТ за даними добового моніторування АТ та зменшенням кількості пацієнтів із несприятливим добовим профілем АТ (non-dipper) порівняно з групою хворих, які не отримували мельдоній.
2. Додавання препарату Тризипин і Тризипин® лонг до стандартної терапії у пацієнтів із ГХ та МС через 5 тиж прийому асоційоване зі зменшенням проявів порушення ліпідного обміну, поліпшенням чутливості периферичних тканин до інсуліну за даними індексу НОМА внаслідок нормалізації рівня інсуліну.
3. Застосування препаратів Тризипин і Тризипин® лонг у прихильних до лікування пацієнтів із ГХ та МС на фоні стандартної терапії дозволило зменшити частку пацієнтів із дуже високим та високим ССР за шкалою SСORE на 7 та 15% відповідно проти 5 та 5% пацієнтів групи контролю, а також ініціювати появу 12% пацієнтів із низьким ССР.
4. Застосування препарату Тризипин® лонг 1000 мг у формі таблеток підвищувало комплаєнс за рахунок зменшення кратності прийому, а також відсутності побічних реакцій, що можуть бути причиною відмови пацієнта від призначеної терапії.
Список літератури
- Коваленко В.М., Корнацький В.М. (ред.) (2013) Регіональні медико-соціальні проблеми хвороб системи кровообігу. Динаміка та аналіз: Аналітично-статистичний посібник. Київ, 239 c.
- Мітченко О.І., Лутай М.І. (2011) Дисліпідемії: діагностика, профілактика та лікування. Методичні рекомендації Асоціації кардіологів України (проект). Київ, 48 с.
- Робоча група з артеріальної гіпертензії Асоціації кардіологів України (2012) Артеріальна гіпертензія. Оновлена та адаптована клінічна настанова, заснована на доказах. Артериальная гипертензия, 1: 96–152.
- Михно М.М., Сукало Е.А. (2012) Опыт применения Милдроната® в лечении пациентов с ишемической болезнью сердца. Кардиология в Беларуси, 3(22): 83–91.
- Мычка В.Б., Толстов С.Н. (2012) Метаболическая (цитопротективная) терапия менопаузальных расстройств. Кардиология и ангиология, 1: 18–21.
- Соколовска Е., Калвиньш И. (2013) Милдронат® при сахарном диабете ІІ типа. АО Гриндекс, Рига, 40 с.
Стаценко М.Е., Туркина С.В. (2012) Метаболическая кардиопротекция мельдонием при ишемической болезни сердца: итоги и перспективы. Леч. врач, 7: 62–65. - Dzerve V., Matisone D., Pozdnyakov Y., Oganov R. (2010) Mildronate improves the exercise tolerance in patients with stable angina: results of a long term clinical trial. Sem. Cardiovasc. Med., 16 (3): 1–8.
- Dzerve V., MILSS I Study Group (2011) A dose-dependent improvement in exercise tolerance in patients with stable angina treated with mildronate: a clinical trial «MILSS I». Medicina, Kaunas, 47(10): 544–551.
- Morisky D.E., Green L.W., Levine D.M. (1986) Concurrent and predictive validity of self-reported measure of medical adherence. Med. Care. 24(1): 67–74.
- Perk J., De Backer G., Gohlke H. et. al. (2012) European Guidelines on cardiovascular disease prevention in clinical practice (version 2012). The Fifth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical
- Practice (constituted by representatives of nine societies and by invited experts). Eur. Heart J., 33: 1635–1701.
Інформація для професійної діяльності медичних і фармацевтичних працівників
Тризипин
Р.п. № UA/9897/01/01 від 01.08.2014 р.
Тризипин® лонг
Р.п. № UA/12303/01/03 від 16.06.2014 р.
Склад. 1 ампула (5 мл) містить 0,5 г 3-(2,2,2-триметилгідразиній) пропіонату дигідрату; 1 таблетка пролонгованої дії містить 500; 750 або 1000 мг 3-(2,2,2-триметилгідразиній) пропіонату дигідрату. Фармакотерапевтична група. Різні засоби, які стимулюють метаболічні процеси. Код АТС. C01E B22. Фармакологічні властивості. Пригнічуючи активність γ-бутиробетаїнгідроксилази, препарат знижує біосинтез карнітину і транспорт довголанцюгових жирних кислот до мітохондрій, перешкоджає накопиченню у клітинах активованих форм недоокиснених жирних кислот — похідних ацилкарнітину А, запобігаючи їх несприятливій дії. Відновлює рівновагу процесів доставки кисню та його споживання у клітинах; запобігає порушенню транспорту АТФ, активує гліколіз, який відбувається без додаткового споживання кисню. У результаті зниження концентрації карнітину посилено синтезується γ-бутиробетаїн, що виявляє судинорозширювальні властивості. Побічні реакції: тахікардія, зміни АТ, диспепсія, алергічні реакції та ін.
З повною інформацією про препарати можна ознайомитися в інструкціях для медичного застосування.





