Вступ
За визначенням Всесвітньої організації охорони здоров’я, життя, виживання, максимальний розвиток, доступ дітей до служб охорони здоров’я — є не лише їх фундаментальними потребами, а й основними правами людини. Головним інструментом захисту та реалізації зазначених прав є Конвенція про права дитини.
Основними принципами системи охорони здоров’я в реалізації норм Конвенції є стаття 6 зазначеного документа: «Держави-учасниці визнають, що кожна дитина має невід’ємне право на життя, забезпечують у максимально можливій мірі виживання і здоровий розвиток дитини» та стаття 24: «Держави-учасниці визнають право кожної дитини на користування найбільш досконалими послугами системи охорони здоров’я і засобами лікування хвороб та відновлення здоров’я, намагаються забезпечити, щоб жодна дитина не була позбавлена свого права на доступ до подібних послуг системи охорони здоров’я».
Ці та інші принципи Конвенції, що стосуються права дитини на життя, виживання, розвиток та охорону здоров’я, впроваджуються в українському законодавстві через закони і підзаконні акти, а також за допомогою створення спеціальних механізмів їх реалізації, зокрема в Конституції України, Основах законодавства України про охорону здоров’я, в Законі України «Про охорону дитинства».
Особливої турботи потребують діти з обмеженнями життєдіяльності — передусім, діти з тяжкими хронічними захворюваннями та діти, які мають статус дитини-інваліда.
Об’єкт і методи дослідження
Об’єкт дослідження — система та мережа медико-соціальної допомоги дітям з обмеженням життєдіяльності, задекларована галузевими нормативно-правовими актами. При підготовці публікації застосовано національні та міжнародні підходи до системи надання допомоги дітям, передусім раннього віку, які мають ризик інвалідизації. Вивчено законодавчу базу України та інші нормативно-правові акти, що регулюють надання медичної допомоги дітям на державному, галузевому і локальному рівнях. Застосовано методи системного підходу, структурно-логічного, змістовного аналізу, інформаційно-аналітичного методу та моделювання.
Результати та їх обговорення
Динаміка основних показників здоров’я дитячого населення на сьогодні відзначається суттєвим накопиченням хронічної патології, починаючи з раннього дитячого віку. Ситуація зумовлена низкою причин: від суттєвого погіршення екології, способу життя, яким сьогодні живуть батьки і самі діти, до значного прогресу в медицині, що підвищує шанс на виживання більшості малюків, у тому числі з тяжкою патологією (Дудіна О.О. та співавт., 2012).
Зазначені чинники накладають на суспільство відповідальність щодо впровадження ефективних програм, спрямованих на посилення уваги до дітей з особливими потребами, починаючи з раннього віку.
Україна має багато здобутків у цій сфері. Передусім це стосується зниження за останні десятиріччя захворюваності немовлят більше як удвічі, внаслідок впровадження сучасних перинатальних технологій, вирішення низки питань, спрямованих на запобігання вродженій та спадковій патології, а також внаслідок вчасної діагностики хвороби та їх лікування.
Запроваджені сучасні медико-соціальні реабілітаційні технології. Вдалося створити понад 45 центрів медико-соціальної реабілітації в системі Міністерства охорони здоров’я України (МОЗ), які, перш за все, спрямовані на надання комплексної реабілітаційної допомоги дітям раннього та дошкільного віку. Функціонує 226 центрів соціальної реабілітації в системі Міністерства соціальної політики (далі — Мінсоцполітики) України. Відкриті та функціонують значна кількість центрів, створених громадськими та благодійними організаціями, а також на приватних засадах. Проте кожний із центрів, виконуючи дуже важливу роботу, має певні проблеми у наданні допомоги сім’ям із дітьми зазначеної категорії. Основними із наведених проблем є переважно відсутність комплексності послуг (медичних, педагогічних, соціальних), недостатня сімейна центрованість, а також територіальна віддаленість, що значно ускладнює доступність допомоги.
Яка ж сьогодні в Україні існує система спостереження дітей, виявлення відхилень і подальшого спостереження малюків, які належать до групи ризику, з метою запобігання прогресуванню виявлених відхилень, інвалідизації та (у разі настання такої ситуації) спостереження і супроводу пацієнта, лікування та адаптації його до життя?
Перший маршрут (здорова дитина): пологове відділення — Центр первинної медико-санітарної допомоги (ПМСД), або будь-який заклад I (первинного) рівня надання медичної допомоги.
Зазвичай весь обсяг необхідної медичної допомоги дитина отримує саме на первинному рівні, консультативна та спеціалізована допомога під час планових профілактичних оглядів надається на II (вторинному) рівні. Саме на вторинному рівні у разі виникнення відхилень, що можуть вплинути на встановлення інвалідності у дитини, здійснюють оформлення висновку лікаря-фахівця за профілем хвороби, наприклад лікаря дитячого невролога, кардіоревматолога, отоларинголога тощо, стосовно направлення дитини на обстеження та лікування у профільний стаціонар II або на III (третинного) рівня надання медичної допомоги з метою встановлення остаточного діагнозу, що може бути підставою для встановлення інвалідності. Надалі, за місцем проживання на II рівні медичної допомоги лікарем за профілем інвалідності дитини оформлюють висновок-направлення на засідання лікарської консультативної комісії (ЛКК), що функціонує в Консультативно-діагностичному центрі (КДЦ) за місцем проживання дитини (в колишній дитячій поліклініці). Саме ця комісія визначає остаточно підстави для можливості встановлення інвалідності дитини відповідно до положень спільного наказу Міністерства праці та соціального захисту України, МОЗ України та Міністерства фінансів України від 08.11.2001 р. № 454/471/516 (Ю) «Про затвердження Переліку медичних показань, що дають право на одержання державної соціальної допомоги на дітей-інвалідів віком до 16 років» та наказу МОЗ України від 04.12.2001 р. № 482 (Ю) «Про затвердження порядку видачі медичного висновку про дитину-інваліда віком до 18 років» і видає відповідний Висновок для служби соціального захисту, де оформлюють соціальну допомогу на дитину-інваліда.
Другий (дитина має ризик виникнення інвалідності) та третій (дитина — потенційно інвалід у зв’язку з явними відхиленнями у стані здоров’я, фізичні вади) маршрути практично такі ж самі, як і для здорової дитини, і відрізняються лише термінами направлення дитини (не очікуючи планового направлення у терміни профілактичних оглядів) на вторинний чи третинний рівень надання медичної допомоги за профілем інвалідності з метою організації якнайшвидшого та поглибленого обсягу медичної допомоги та ранньої реабілітації.
Схему перенаправлень дитини у системі медико-соціальної реабілітації з наявними та відсутніми елементами наведено на рис. 1.

Водночас на сьогодні існує низка недоліків у роботі цієї системи, передусім, у питаннях організації постійної кваліфікованої допомоги та постійного супроводу дітей, які мають певні проблеми зі здоров’ям.
Розгляд проблеми щодо інклюзивної освіти, тобто реалізації основного права дитини на освіту, свідчить, що Україна чимало зусиль приділяє зазначеному напрямку роботи, проте значного прориву також не відбулося. Дані свідчать про неефективність зазначеної діяльності: на сьогодні, згідно з інформацією Міністерства освіти і науки України (2012), у дошкільних навчальних закладах чисельність дітей з інвалідністю становить 7950 (0,6%), у загальноосвітніх закладах — 58 586 (1,4%)), у професійно-технічних навчальних закладах — 6442 (1,5%), у вищих навчальних закладах — 18 825 (0,9%) осіб. З усіх показників за останні роки зменшилася кількість таких дітей лише у школах, що потребує значних зусиль для впровадження інклюзивного навчання, оскільки до освітнього процесу не залучена кожна друга дитина, яка має інвалідність. Це комплекс невирішених медичних, соціальних і освітянських питань.
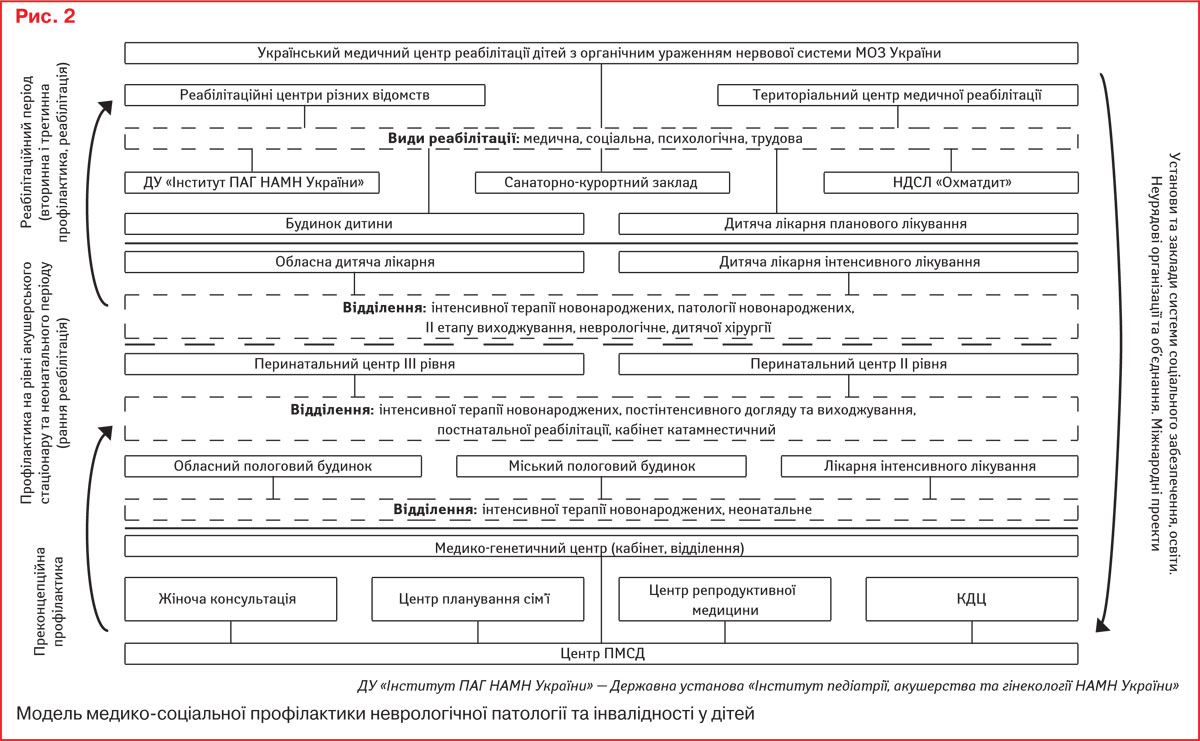
Таким чином, схема запобігання інвалідності та формування реабілітаційного простору в системі охорони здоров’я включає заклади охорони здоров’я від первинної мережі до профільних інститутів МОЗ та Національної академії медичних наук України, Національної дитячої спеціалізованої лікарні «Охматдит», спеціалізованих центрів.
Розглянемо приклад роботи з дитиною з неврологічною патологією за схемою, наведеною на рис. 2.
Накопичення хронічної інвалідизуючої патології в дитячому середовищі передбачає відповідальність суспільства стосовно впровадження ефективних програм комплексної медико-соціальної реабілітації, спрямованих на посилення уваги до дітей з особливими потребами, починаючи з самого раннього віку, з метою максимального зниження ризиків інвалідизації населення.
Скільки ж дітей раннього віку (0–3 роки), згідно з досвідом країн, де існує стала система надання комплексних медико-соціальних послуг (країни Європи, США тощо), потребують додаткових програм раннього втручання — реабілітації? Орієнтовно зазначають рівень 15% (Доброва-Крол Н., 2014), тобто в Україні це становить близько 200 тис. дітей.
Найбільший вплив у ранньому дитячому віці, враховуючи пластичність процесів і можливість реального зменшення патологічних відхилень в організмі дитини, має саме втручання медичних технологій у комплексі з іншими. Проте, чи в змозі 45 центрів системи МОЗ надати таку комплексну допомогу? На жаль — ні. Це центри, які, здебільшого, можуть надати таку важливу — консультативну, діагностичну, лікувальну, реабілітаційну — допомогу, включити елементи соціального та педагогічного супроводу сім’ї, у кращому разі — закласти елементи сімейної центрованості у реабілітаційні технології, але постійно ефективно спостерігати таких дітей невелика кількість центрів просто не в змозі.
Навіщо взагалі впроваджувати додаткові послуги раннього втручання-реабілітації в систему охорони здоров’я?
Для цього існують такі передумови:
- перехід на обслуговування лікарем загальної практики/сімейної медицини, сталий дефіцит кадрів у системі ПМСД, передусім педіатрів;
- зростання кількості дітей з особливими потребами (на сьогодні кількість дітей-інвалідів у дитячій популяції сягає близько 2%);
- сучасні дані про розвиток мозку дітей раннього віку;
- стрес, який переживає сім’я у зв’язку з порушеннями розвитку або серйозними медичними станами, відсутністю достатніх знань і часу в лікарів та медсестер ПМСД;
- роль стабільних відносин для розвитку дитини і теорія прихильності;
- вплив проживання в закритому закладі на розвиток дітей раннього віку;
- успіх програм раннього втручання в інших країнах (США, Німеччина, Португалія, Росія тощо).
Що охоплює система раннього втручання? За визначенням Європейської асоціації раннього втручання EURLYAID (De Moor J.M. et al., 1993): «Раннє втручання включає всі види заходів, орієнтованих на розвиток дитини, а також на супровід батьків, які здійснюються безпосередньо і негайно після визначення стану та рівня розвитку дитини. Раннє втручання спрямоване як на дитину, так і на батьків, сім’ю та її соціальне оточення» (Доброва-Крол Н., 2014).
Російська асоціація раннього втручання у Стандартних вимогах до організації діяльності служби Раннього втручання (2012), розроблених спільно з Європейською асоціацією раннього втручання, визначає «раннє втручання» як «систему різних заходів, спрямованих на розвиток дітей раннього віку з порушеннями розвитку або ризиком появи таких порушень і заходів, орієнтованих на підтримку батьків» (Аксенова О.Ж. и соавт., 2012).
В Україні на сьогодні діє розрізнена мережа системи раннього втручання та роботи з дітьми, які мають особливі потреби, її елементи наявні в існуючій мережі. Спільно з фахівцями реабілітаційних центрів та Центрів раннього втручання м. Харкова, м. Львова та м. Одеси та на основі досвіду інших країн світу підготовлено пропозиції до проектних документів МОЗ України щодо розвитку системи раннього втручання (Кравцова А.М., Кукуруза А.В., 2013).
Витоки цієї системи в країні формуються у малопотужних, поодиноких сьогодні Центрах (кабінетах) катамнезу, які створюються у мережі Перинатальних центрів III рівня, яких побудовано в Україні лише 12. Проте під спостереження у таких Центрах (кабінетах) катамнезу підпадають лише діти, народжені саме в Перинатальних центрах.
Дискусії, що точаться з приводу функцій таких Центрів (кабінетів) катамнезу, в основному пов’язані з тим обсягом реабілітаційних послуг, які бажано надавати дітям. Центр (кабінет) катамнезу не має надавати широкий спектр реабілітаційних послуг, ці заходи слід переносити у спеціалізовані реабілітаційні центри (Моісеєнко Р.О. та співавт., 2012), значну роль має взяти на себе також мережа реабілітаційних центрів та Центрів раннього втручання.
Завдання такого Центру (кабінету) катамнезу полягає у професійному консультуванні, діагностуванні, моніторингу, своєчасному направленні на консультування у інші лікувальні заклади протягом перших 2 років дітей із певними проблемами у здоров’ї, які народились у Перинатальних центрах.
Для комплексної допомоги таким дітям сьогодні вкрай необхідно не втратити здобутків та напрацювань педіатричної мережі, що в межах реформування буде сконцентрована на вторинному рівні надання допомоги (Володин Н.Н., 2007).
Склад персоналу Центру (кабінету) катамнезу у Перинатальних центрах міг би складатися з лікаря-неонатолога, дитячого лікаря-невролога, кінезіотерапевта (фізіотерапевта), лікаря-сурдолога, дитячого лікаря-офтальмолога, лікаря УЗД- діагностики, лікаря-функціоналіста, психолога та середнього медперсоналу.
Щодо Центрів раннього втручання, їх було б доцільно створити на базі наявних дитячих поліклінік, Центрів ПМСД, будинків дитини, КДЦ I рівня із розрахунку орієнтовно 1 на 15 тис. дітей (до 300 дітей віком 0–3 роки цільової групи обслуговування на рік).
Персонал Центру раннього втручання міг би складатись орієнтовно з лікаря-педіатра чи дитячого лікаря-невролога, дитячого психолога, спеціального педагога, кінезіотерапевта (фізіотерапевта), логопеда, середнього медперсоналу.
Які саме діти можуть входити до цільової групи та які критерії включення їх у програми раннього втручання? Передусім, це діти віком 0–3 роки із нижченаведеними порушеннями:
- великої моторної функції та дрібної моторики, сенсорного сприйняття, когнітивної, комунікативної, адаптивної поведінки (навичок самообслуговування та соціальних навичок);
- генетичними порушеннями (синдром Дауна та ін.);
- руховими порушеннями при різних неврологічних захворюваннях (дитячий церебральний параліч), нейром’язовими захворюваннями тощо);
- станами після травм та оперативних втручань; множинними порушеннями;
- порушеннями аутистичного спектра;
- сенсорними порушеннями;
- недоношеністю, екстремально малою масою тіла при народженні та ін.;
- виявленим відставанням у розумовому розвитку;
- соціальною дезадаптованістю сім’ї (Доброва-Крол Н., 2014).
На жаль, на сьогодні таким дітям приділяється недостатньо уваги як внаслідок недостатнього рівня кваліфікації лікарів щодо особливостей лікування та розвитку таких дітей, так і через елементарну відсутність кадрів в мережі ПМСД. Особливо це стосується сільського населення, населення маленьких міст та містечок.
Цілі й завдання системи раннього втручання, починаючи з Центрів (кабінетів) катамнезу:
- раннє виявлення порушень та своєчасне направлення до необхідних фахівців на консультування;
- забезпечення послуг міжсекторальних (медичних, соціальних, психологічних, педагогічних) для уникнення затримки розвитку або мінімізація цієї затримки, у тому числі — спостереження у домашніх умовах;
- надання допомоги батькам для їх адаптації та створення оптимальних умов для розвитку і навчання дитини;
- формування та розвиток здатності до самостійного життя у суспільстві;
- підвищення рівня компетентності батьків та інших членів сім’ї;
- сприяння соціальній інтеграції сім’ї та дитини;
- запобігання інституціоналізації дитини (Аксенова О.Ж. и соавт., 2012; Моісеєнко Р.О. та співавт., 2012; Кравцова А.М., Кукуруза А.В., 2013; Доброва-Крол Н., 2014).
Раннє втручання дозволяє зекономити кошти на лікування, спеціалізовані програми та послуги, а також підвищити надалі продуктивність у дорослому віці — у США економічна ефективність зазначених підходів становить 30–100 тис. дол. США на дитину (Barrett S.W., 2000).
Сьогодні створення додаткових елементів системи реабілітації потребує значних фінансових і кадрових ресурсів. Затримка в цій роботі й надалі залишає дітей раннього віку без достатньо ефективних програм реабілітації, сталого моніторингу за їх виконанням, а також невикористання для відновлення здоров’я найбільш важливого для розвитку дитини раннього вікового періоду.
В Україні діє ґрунтовна нормативно-правова база щодо дітей з обмеженнями життєдіяльності. У системі МОЗ України основні документи:
- спільний наказ МОЗ України, Міністерства праці та соціальної політики, Міністерства фінансів України від 08.11.2001 р. № 454/471/516 «Про затвердження переліку медичних показань, що дають право на одержання державної соціальної допомоги на дітей-інвалідів віком до 16 років».
Накази МОЗ України:
- від 04.12.2001 р. № 482 «Про затвердження порядку видачі медичного висновку про дитину-інваліда віком до 18 років»;
- від 13.07.2005 р. № 350 «Про затвердження протоколів лікування дітей за спеціальністю «Дитяча неврологія», «Неврологія».
Постанови Кабінету Міністрів України:
- від 23 травня 2007 р. № 757 «Про затвердження Положення про індивідуальну програму реабілітації інваліда»;
- від 08.10.2007 р. № 623 (Ю) «Про затвердження форм індивідуальної програми реабілітації інваліда, дитини-інваліда та Порядку їх складання»;
- від 30.04.2012 р. № 574 «Про затвердження Концептуальних засад щодо створення системи надання комплексної допомоги дітям, хворим на рідкісні захворювання в Україні»;
- уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги та медичної реабілітації від 09.04.2013 р. «Церебральний параліч та інші органічні ураження головного мозку, які супроводжуються руховими порушеннями, у дітей».
Низка змін до чинної нормативно-правової бази щодо дітей-інвалідів внесена Постановою Кабінету Міністрів України від 21 листопада 2013 р. № 917 «Деякі питання встановлення лікарсько-консультативними комісіями інвалідності дітям» (далі — Постанова).
Зазначений документ є значним здобутком у сфері охорони здоров’я, спрямованим на покращення роботи з дітьми-інвалідами в Україні (починаючи від впровадження сучасних підходів до визначення інвалідності за критеріями життєдіяльності й закінчуючи загальним впорядкуванням системи призначення соціальної допомоги за інвалідністю) та роботи за індивідуальною програмою реабілітації дитини-інваліда. Постановою затверджено «Положення про лікарсько-консультативну комісію», «Порядок встановлення лікарсько-консультативними комісіями інвалідності дітям», що вперше впроваджує сучасні критерії визначення інвалідності у дітей відповідно до Класифікації основних категорій життєдіяльності та ступеня вираження обмежень.
Основними категоріями життєдіяльності визначено здатність до: самообслуговування; самостійного пересування; орієнтації; спілкування; контролювання своєї поведінки; навчання; трудової діяльності, що в цілому змінює підхід до визначення інвалідності, попередньо пов’язаного зі встановленим діагнозом.
Затверджений документ вперше забезпечує впорядкування діяльності ЛКК, затверджує систему ЛКК від центральної районної лікарні до обласних лікувальних закладів із різними функціями.
Постанова потребує розробки ряду наказів МОЗ України з метою її остаточного впровадження, введення нової системи роботи з дітьми-інвалідами у практику охорони здоров’я.
Реалізація державної політики України у сфері забезпечення прав осіб з інвалідністю та їх соціальної захищеності потребує здійснення системних узгоджених заходів, зокрема спеціального, політичного, організаційно-правового, соціально-економічного, інформаційного, гуманітарного, морально-культурного та освітнього характеру.
У найближчий період для захисту прав дитини з обмеженням життєдіяльності доцільно забезпечити:
- створення Центральної медико-соціальної експертної комісії для дітей, з функціями опікування проблемами реабілітації дітей з обмеженнями життєдіяльності;
- забезпечення ефективної міжвідомчої роботи за індивідуальною програмою реабілітації дитини-інваліда;
- здійснення заходів щодо створення замкненої моделі медико-соціальної реабілітації на базі Українського центру реабілітації дітей з органічним ураженням нервової системи МОЗ України (від народження до шкільного віку);
- розширення системи Раннього втручання для роботи з дітьми з обмеженнями життєдіяльності віком 0–3 роки, у тому числі з реформуванням будинків дитини;
- розробка та впровадження клінічних протоколів лікування дітей за найбільш поширеними нозологіями, що зумовлюють інвалідність;
- стандартизація методик реабілітації та підрахунок їх вартості;
- створення механізму взаємодії та наступності між окремими службами і відомствами, задіяними в реабілітації;
- вирішення завдань правового, інформативного, кадрового та методичного забезпечення системи реабілітації дітей з обмеженнями життєдіяльності;
- здійснення заходів щодо посилення громадської готовності до інтеграції дітей з обмеженнями життєдіяльності у суспільство;
- максимальний розвиток системи інклюзивного навчання дітей-інвалідів;
- удосконалення заходів із прищеплення дітям з обмеженнями життєдіяльності та їхнім родинам активної життєвої позиції;
- створення законодавчих механізмів економічного стимулювання, які сприятимуть залученню коштів інвесторів та благодійників для вирішення питання комплексної реабілітації дітей;
- зміна фінансової політики, яка забезпечить виділення коштів на реабілітаційні потреби конкретної дитини, а не на фінансування реабілітаційних закладів та установ;
- відкриття Центрів паліативної допомоги дітям у кожному регіоні.
Висновки
На сьогодні в Україні існує потреба у суттєвому реформуванні мережі надання реабілітаційних послуг для дітей раннього віку з обмеженнями життєдіяльності.
Зазначена система має бути суттєво розширена — від Центрів (кабінетів) катамнезу у Перинатальних центрах до Центрів раннього втручання, які необхідно формувати на принципах доступності (загальної, територіальної, фінансової), різноманітності програм і послуг; сімейної центрованості; надання послуг, що охоплюють усі аспекти життя дитини.
Значного посилення потребує нормативно-правове регулювання створення системи реабілітаційних послуг для дітей, впровадження міждисциплінарного підходу, переходу від медичної до соціальної моделі інвалідності, запровадження системної роботи мережі охорони дитинства з індивідуальною програмою реабілітації дитини-інваліда.
Список використаної літератури
- Аксенова О.Ж., Баранова Н.Ю., Емец М.М., Самарина Л.В. (2012) Стандартные требования к организации деятельности службы раннего вмешательства. Санкт-Петербург, 54 с.
- Володин Н.Н., Кулаков В.И., Хальфин Р.А. (2007) Руководство по организации и деятельности перинатального центра. ГЭОТАР-Медиа, Москва, 471 с.
- Доброва-Крол Н. (2014) Раннее вмешательство: Ключевые аспекты и международный опыт. Международный детский фонд ООН (ЮНИСЕФ). Киев, 48 с.
- Дудіна О.О., Гойда Н.Г., Моісеєнко Р.О., Осташко С.І. (2012) Аналіз діяльності служби охорони матері і дитини в Україні. В кн.: Р.В. Богатирьова (ред.). Щорічна доповідь про результати діяльності системи охорони здоров’я України. 2011 рік. Київ, с. 139–184.
- Кравцова А.М., Кукуруза А.В. (2013) Раннее вмешательство: междисциплинарная помощь детям раннего возраста с нарушениями развития и их семьям: пособие для специалистов. Планета-принт, Харьков, 208 с.
- Моісеєнко Р.О., Вайсберг Ю.Р., Голяновський В.О. та ін. (2012) Національні підходи до впровадження системи регіоналізації перинатальної допомоги в Україні. Експерт ЛТД, Київ, 136 с.
- Barrett S.W. (2000). Economics of early childhood intervention. In: J.P. Shonkoff, S.J. Meisels, F.E. Zigler (Еds), Handbook of early childhood intervention, 2nd ed., Cambridge University Press, Cambridge, 758 p.
- De Moor J.M., van Waesberghe B.T., Hosman J.B. et al. (1993) Early intervention for children with developmental disabilities: manifesto of the Eurlyaid working party. Int. J. Rehabil. Res., 16(1): 23–31.
Резюме. Проанализировано современное состояние системы предоставления реабилитационных услуг для детей раннего возраста с ограничениями жизнедеятельности. Показано наличие существенных недостатков системы и определены конкретные предложения по их устранению. Подчеркнута целесообразность и эффективность концепции раннего вмешательства. Приведены ссылки на существующую нормативную базу, касающуюся детей-инвалидов, и внесены предложения по ее совершенствованию.
Ключевые слова: сеть предоставления реабилитационных услуг, дети-инвалиды раннего возраста, катамнез, раннее вмешательство, действующая нормативная база.
Summary. The current state of the network providing rehabilitation services to young children with disabilities life has been analyzed. There have been shown significant system gaps and identified specific proposals for their elimination. It has been emphasized the desirability and effectiveness of the «early intervention» concept. Current regulations for children with disabilities and suggestions for its improvement have been presented in the article.
Key words: network providing rehabilitation services, children with disabilities, early age, catamnesis, early intervention, current regulations.
Адреса для листування:
Моісеєнко Раїса Олександрівна
04112, Київ, вул. Дорогожицька, 9
Національна медична академія
післядипломної освіти імені П.Л. Шупика,
кафедра дитячої неврології та
медико-соціальної реабілітації
E-mail: [email protected]