ВСТУП
Всесвітня організація охорони здоров’я (ВООЗ), узагальнюючи прагнення та перспективи розвитку в Програмі «Досягнення здоров’я для всіх в XXI сто літті», зазначає, що громадська охорона здоров’я, а з нею й індивідуальна медична допомога повинні бути спрямовані на кінцеві результати (ЕРБ ВОЗ, 1998). Стратегії охорони здоров’я слід оцінювати шляхом зіставлення результатів лікування, економічної ефективності та ступеня задоволення пацієнтів насамперед стосовно таких найбільш поширених захворювань, як атеросклероз, злоякісні новоутворення, ендокринна патологія, психічні розлади та дегенеративні захворювання центральної нервової системи.
Якість — сукупність властивостей об’єкта, які характеризують його здатність задовольняти явні та приховані потреби (Международные стандарты, 1995). Оцінка якості медичної допомоги залежить від точки зору кожної з зацікавлених сторін (Fromberg R., 1988; Назаренко Г.И., Полубенцева Е.И., 2000). Пацієнти характеризують якісну медичну допомогу як таку, що відповідає очікуванням та потребам, сприяє полегшенню симптомів захворювання та покращанню функцій організму, супроводжується турботою та поважним ставленням медичних працівників. Лікарі вважають за якісну таку медичну допомогу, що надається в умовах найсучаснішого технічного оснащення та свободи дій заради інтересів пацієнтів. Інвестори розглядають якісну медичну допомогу як ефективне використання ресурсів та максимальне зниження непрацездатності хворих. Основними критеріями якості медичної допомоги вважаються ефективність (співвідношення між фактичним впливом заходів з охорони здоров’я та максимально можливим), економічність (співвідношення між фактичним впливом заходів з охорони здоров’я та їх вартістю), адекватність (відповідність фактичного обслуговування потребам населення), науково-технічний рівень (застосування передових досягнень та обладнання при наданні медичної допомоги) (Вуори Х.В., 1985; Лехан В., Гук А., 2000), а також доступність, безпека, задоволення, оптимальність (як відповідність нормам етики), стабільність процесу та результату (Якубовяк В., 2002). Кожному пацієнту має бути забезпечений саме такий комплекс медичної допомоги, який би зумовив оптимальні результати відповідно до рівня медичної науки і техніки, виходячи з його віку, тяжкості захворювання, особливостей реакції на заподіяні втручання за умови мінімального ризику ятрогенного травмування, втрати працездатності; отримані результати мають бути максимальними, витрачені кошти — мінімальними. Причому максимально висока якість втручань відповідає застосуванню «золотого стандарту» — найкращих з існуючих методик, усталених стандартів та норм обслуговування, що відповідають сучасному рівню медицини та організації охорони здоров’я в закладах, які визнано найкращими (Лехан В., Гук А., 2000). Вирішення даних питань здійснюється шляхом удосконалення управління охороною здоров’я та досягнення певної якості медичної допомоги.
МОДЕЛІ УПРАВЛІННЯ ЯКІСТЮ МЕДИЧНОЇ ДОПОМОГИ
До нашого часу людство виробило лише три принципові моделі управління (Мескон М. и соавт., 1997):
• культуру, засновану на створенні соціальних і групових усталених способів та шаблонів поведінки (в охороні здоров’я — професійна);
• ієрархію, що передбачає примус та контроль розподілу матеріальних благ (бюрократична);
• ринок — систему відносин «купівлі–продажу» продавців і покупців, що грунтуються на принципі їх рівності (індустріальна).
Відомі сьогодні основні моделі управління якістю в охороні здоров’я сформовані завдяки розвитку як теорії управління, так і організації охорони здоров’я (таблиця).
Таблиця
Еволюція поняття «якість медичної допомоги»(адаптовано за: M. Gracham, 1995; А.М. Нагорна та співавт., 2000; Р. Б. Салман, Дж. Фигерайс, 2000)
| Модель якості | Елементи моделі | Принцип визначення якості | Інструменти для визначення якості | Визначають якість |
| Професійна | Структура, результат | Мінімальний стандарт можливостей | Критерії, огляди випадків | Лікарі |
| Бюрократична або технократична | Структура, процес | Жорсткі вимоги | Стандарти, статистичний аналіз частоти ускладнень, летальності | Спеціальні експерти |
| Індустріальна або ринкова | Структура, процес, результат | Результат якісного процесу, роботи та зусиль всього колективу | Оцінка потреб та ступеня задоволення пацієнтів. Індикатори якості. Оцінка важкості захворювання. Клінічні рекомендації. Клінічний шлях. Інформаційні системи та статистичний аналіз | Сторони-учасники |
Для професійної моделі характерна саморегуляція, в ній якість медичної допомоги визначають як відсутність дефектів та відповідність стандартам. Джерелом медичного обслуговування та гарантом якості є лікар, який водночас виступає і в ролі представника пацієнта. Модель грунтується на переконанні, що лікар має найбільше інформації про потреби пацієнта і надає допомогу саме виходячи з них та своїх знань. Разом із цим, оскільки саме лікар володіє всією інформацією про пацієнта та спеціальними знаннями, має провідну роль у використанні ресурсів та діє в умовах відсутності реальної юридичної або іншої інфраструктури контролю, бар’єр на шляху зловживань можуть встановити лише самі медики. В рамках цієї моделі якість медичної допомоги оцінюється відповідно до правил корпоративної культури та кодексу професійної етики виключно в сфері професійної експертизи. Сьогодні результатом даної моделі є такі складові стандартів діяльності медичних працівників, як клінічні обходи, розбори, практичні конференції фахівців, професійні асоціації та кваліфікаційна атестація.
У бюрократичній моделі принципи ієрархії реалізовано шляхом втілення жорсткого регламентування, адміністративно-командного планування. Відповідно до цієї моделі право управління, структурування, моніторингу та оцінки діяльності системи охорони здоров’я належить спеціальним експертам, які посідають відокремлене, панівне місце. Модель передбачає широке застосування аудиту та статистичного аналізу, визначення якості через оптимальне досягнення медичного результату, медичну обгрунтованість та низькі значення негативних показників, а також і пряме державне втручання в діяльність системи охорони здоров’я. Можливості такого управління звичайно є обмеженими, зокрема через те, що воно не потребувало пошуку та аналізу відхилень від очікуваного результату. Під час впровадження ця модель не була сприйнята медичними працівниками, які не бажали афішування недоліків та їх чинників, а, навпаки, прагнули штучного зменшення та згладжування проблемних питань (Hunter D.L. et al., 1995; McGowan J.E. Jr., 1997; Nadzam D.M., Nelson M., 1997; Paeger A., 1997; Салман Р.Б., Фигерайс Дж., 2000). Разом з цим позитивні риси моделі не втрачено, їх покладено в основу стандартів ліцензування суб’єктів, що надають медичну допомогу.
Історичний аналіз розвитку організації медичної допомоги в Росії та Україні показав її державно-централізовані витоки, переважання в період до 1860-х років рис громадської охорони здоров’я та державних гарантій якості медичної допомоги у вигляді стандартних вимог до освіти лікарів, устрою, забезпечення та контролю діяльності лікарських закладів, що відповідали бюрократичній моделі. Перехід до децентралізованого, державно-суспільного управління якістю медичної допомоги у формі земської медицини наприкінці XIX століття свідчив про необхідність удосконалення бюрократичної моделі, яка на великій території Російської імперії не дозволяла враховувати специфічні особливості регіонів, ускладнювала ефективний контроль та планування ресурсного забезпечення. Запровадження територіального принципу терапевтичної та гігієнічної допомоги базувалося на чіткій регламентації видів допомоги, штату, оснащення, наступності амбулаторного та стаціонарного етапів, доступності, максимального наближення до пацієнтів. Держава гарантувала безоплатну мінімальну необхідну допомогу і створила умови щодо можливості вибору між державною та приватною системами охорони здоров’я (Нагорна А.М. та співавт., 2000; Назаренко Г.И., Полубенцева Е.И., 2000).
Індустріальна модель адаптована до охорони здоров’я з метою запровадження безперервного покращання якості, запозиченого з ефективного виробництва. В рамках даної моделі поєднано професійні та державні механізми систематичного моніторингу технологічних процесів задля управління якістю. Якість медичної допомоги визначена через поняття доступності, своєчасності, ефективності, безперервності, безпеки, кваліфікації, поваги та участі за умови визнання деяких обмежень. Модель стандартів надання медичної допомоги включає задоволення не тільки явних, але й прихованих потреб хворих, забезпечення їм належної якості життя. Дана модель надає оптимальний з огляду на принцип Парето розподіл ресурсів, згідно з яким зміни неможливі без збитків для хоча б однієї зі сторін, взаємодія учасників процесу грунтується на розвиненій нормативній та ідеологічній базі.
Р.Б. Салман та Дж. Фигерайс (2000) визнають існування демократичної моделі, відповідно до якої кожний громадянин має право впливати на соціально-політичні рішення у сфері охорони здоров’я, а також несе відповідальність за їх реалізацію. Ми не знайшли чітких відмінностей такої моделі від індустріальної, а наявність спеціально обраних або призначених представників, яким надано можливість реалізації демократичних прав, означає, на наш погляд, розвиток індустріальної моделі. Вважається, що на такому етапі розвитку модель сприяє залученню населення до процесу визначення потреб, пріоритетів та рішень в адміністративному управлінні охороною здоров’я. В Україні такий розвиток індустріальної моделі відбувається шляхом створення Громадської колегії в МОЗ України, а також Національної ради з питань охорони здоров’я населення. Основним питанням при цьому є реалізація принципу репрезентативності складу цих організацій для врахування проблем служб охорони здоров’я та особливостей стану здоров’я населення різних регіонів.
ТЕХНОЛОГІЯ СТАНДАРТИЗАЦІЇ МЕДИЧНОЇ ДОПОМОГИ
Основним інструментом оцінки та забезпечення якості медичної допомоги є стандарти, тому зусилля спрямовані на створення належних стандартів. І оскільки якісний результат — насамперед результат якісного процесу, в розвинених країнах розроблено спеціальну технологію створення медичних стандартів.
Засади належної клінічної практики (Good Clinical Practice/GCP) викладаються в клінічних рекомендаціях (настановах), англійською — clinical guidelines. Основна мета створення клінічних рекомендацій — пропагування ефективної охорони здоров’я за допомогою застосування якісної клінічної практики і прогресивних змін у професійній практиці. Клінічні рекомендації, за визначенням M. Field та K. Lohr (1990), — це систематично розроблені твердження, покликані допомагати лікарю і пацієнту приймати рішення в конкретних клінічних ситуаціях. Загальні положення концепції клінічних рекомендацій такі:
• клінічні рекомендації слугують для надання допомоги у формуванні клінічного мислення, а не для його заміни;
• клінічні рекомендації інформують про безпеку та дієвість втручань при рутинному використанні, сприяють створенню умов для безпеки пацієнта;
• клінічні рекомендації не надають відповіді на всі клінічні запитання і не гарантують позитивного клінічного результату в кожному випадку;
• остаточне рішення щодо вибору тактики діагностики і лікування завжди залежить від конкретного хворого, конкретних обставин, клінічної практики, що склалася, клінічного мислення лікаря або колективу лікарів.
З практики зарубіжних країн відомо, що клінічні рекомендації не є обов’язковими для використання в діяльності лікаря. Остаточне рішення з приводу конкретного клінічного втручання залишається за лікарем. У Шотландії наводять такий вислів: «клінічні рекомендації — це не підручник і не кулінарна книга». Проте якщо лікар у даному клінічному випадку не досягнув бажаного результату і виникла потреба оцінити адекватність допомоги з боку професійної асоціації або іншого органу, він має пояснити, чому не дотримувався технології клінічної практики, що представлена у клінічних рекомендаціях.
Процес створення клінічних рекомендацій є багатоетапним і структурованим (рисунок). Починається він з вибору теми клінічних рекомендацій, всебічного вивчення й оцінки цього питання. Мабуть, найважливішим етапом є забезпечення об’єктивності оцінки медичних технологій, методів і способів лікування, що мають бути включені в клінічні рекомендації на засадах доказової медицини. Цей етап роботи проводить мультидисциплінарна група дослідників, які аналізують і відбирають джерела наукової інформації з застосуванням спеціальних правил. Так, до клінічних рекомендацій включають висновки метааналізів, систематичних оглядів, а також досліджень, проведених відповідно до вимог «золотого стандарту для клінічних випробувань» — рандомізованих контрольованих подвійних та потрійних сліпих досліджень із плацебо. Систематизований пошук літератури здійснюється за визначеними джерелами, якими є електронні бази даних (Cochrane Library, MEDLINE, EMBASE, CINAHL тощо), реєстри досліджень (Current Controlled Trials, http://www.controlled-trials.com; National Research Register, http://www.nrr.nhs.uk; National Cancer Institute, http://www.cancer.gov), електронні журнали (Science Direct, Ingenta, Journal@Ovid), матеріали конференцій (Index to Conference Proceeding, ISI Proceedings), дисертації (Digital Dissertations, Index to Theses).
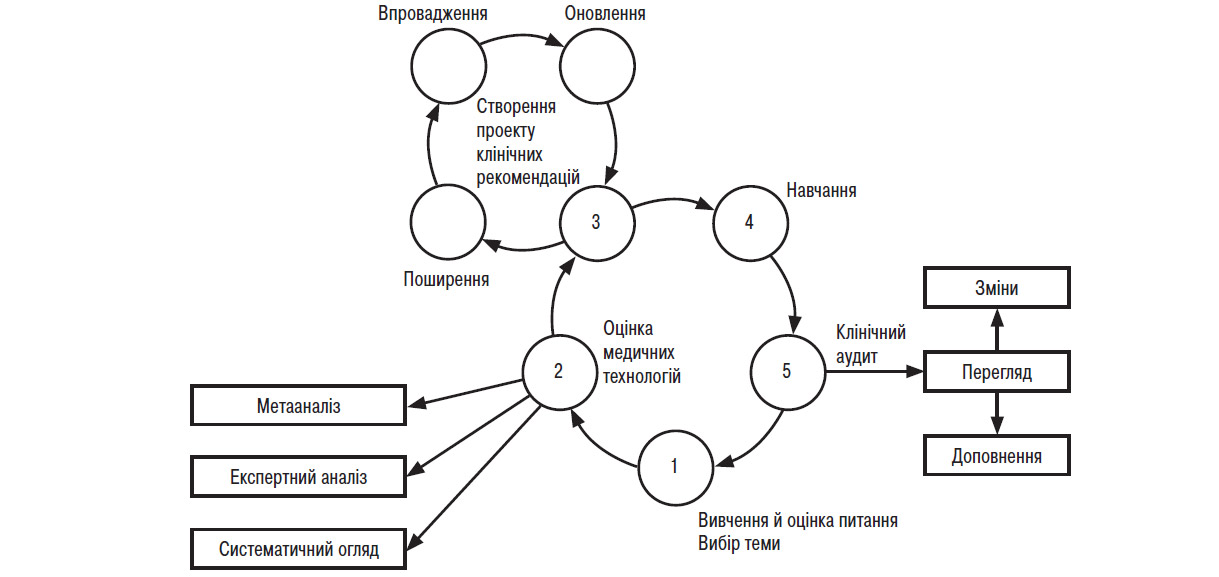
Рисунок. Процес створення клінічних рекомендацій (на прикладі NICE (National Institute for Clinical Excellence, http://www.nice.org.uk), Англія і SIGN (Scottish Intercollegiate Guidelines Network, http://www.sign.ac.uk), Шотландія)
Слід зазначити, що беззаперечною умовою створення клінічних рекомендацій є наявність доказової бази в спеціальних ресурсних джерелах. У зв’язку з цим деякі важливі теми не включають у розробку через відсутність наукового доведення ефективності медичних технологій.
Рекомендований типовий склад мультидисциплінарної групи такий: менеджер з координації діяльності групи, спеціалісти з організації охорони здоров’я, спеціалісти з інформування про здоров’я та спосіб життя, лікарі загальної практики, спеціалісти вузького профілю, фармацевти, медичні сестри, економісти, пацієнти або їх представники (юристи). Роль медиків у цій групі полягає у тому, що вони представляють свою спеціальність, критично оцінюють джерела наукової інформації, вносять пропозиції щодо прийняття рішень, допомагають при підготовці проекту та його відкритому обговоренні на національному рівні. Наявність у групі спеціалістів вузького профілю зумовлена необхідністю правильної інтерпретації доказів стосовно питань щодо вузької спеціалізації, дотримання зв’язку з реаліями повсякденної практики, а також створення атмосфери співробітництва між всіма зацікавленими сторонами. Пацієнтів або їх представників запрошують у групу з метою висвітлення їх бачення, інформування розробників про позицію та потреби пацієнтів з обговорюваних проблем та ключових питань, допомоги під час відкритого обговорення проекту, а також під час підготовки «Інформації для пацієнтів» в рамках клінічної настанови. Група працює відповідно до затвердженого плану.
Підготовка першого чорнового варіанту тексту рекомендацій зазвичай є досить тривалою — близько 1 року, з обов’язковим висвітленням у засобах масової інформації, публічним детальним обговоренням та обгрунтованим урахуванням або відхиленням пропозицій як фахівців, так і пацієнтів. Наступним етапом є зовнішнє рецензування колегами та відкрите загальнонаціональне обговорення (матеріали розміщуються на сайті організації), редагування та корекція остаточного варіанту. Процес перегляду старих або створення нових клінічних рекомендацій зазвичай триває 2,5 року, актуальність нової версії зберігається близько року.
Обов’язковим при стандартизації медичної допомоги є створення на основі клінічних рекомендацій пакета документів, який включає медичний стандарт, медико-економічний стандарт, алгоритми, клінічні протоколи, індикатори виконання стандарту, інструктивний матеріал з клінічного аудиту. Впровадження медичного стандарту передбачає навчання медичних працівників. Медичні заклади реалізують клінічні маршрути та стандарти в межах затверджених компетентними органами повноважень. Реалізація стандарту супроводжується поточним та періодичним клінічним аудитом, який разом із накопиченням нових даних зумовлює перегляд та доповнення медичного стандарту або навіть клінічної настанови.
СТАНДАРТИЗАЦІЯ МЕДИЧНОЇ ДОПОМОГИ В УКРАЇНІ
Державна політика України в галузі охорони здоров’я задекларована як така, що відповідає основним принципам ВООЗ, спрямована на реалізацію положень Конституції та законів України щодо забезпечення доступної кваліфікованої медичної допомоги кожному громадянину, запровадження нових ефективних механізмів управління та фінансування в охороні здоров’я. Реалізація цих положень та реформування системи охорони здоров’я відбувається в складних умовах конфлікту залишкових явищ адміністративно-командної системи СРСР та створення сучасної системи соціальних нормативів та соціальних гарантій, що відповідають ринковій економіці.
Сьогодні в Україні швидко розвивається стандартизація медичних технологій. Наказами МОЗ України затверджено ряд стандартів медичної допомоги населенню, розпочато створення клінічних протоколів тощо. Кількість напрацьованих документів постійно збільшується, але все частіше вони піддаються критиці з боку самих же науковців і лікарів, оскільки заходи, включені до медичних стандартів, не відповідають повною мірою потребам медичних працівників і пацієнтів, а рівень доказовості протоколів лікування обмежується експертним методом (Степаненко А.В., 2005; Шалімов С.О. та ін., 2006).
З метою європейської інтеграції України за технічної підтримки Європейської комісії започатковано ряд міжнародних проектів зі сприяння реформуванню медичної галузі, серед них — проект TACIS «Підтримка розвитку системи медичних стандартів в Україні», який виконується міжнародною організацією з Північної Ірландії NI-CO. Головна мета проекту — внесок у розвиток ефективної і продуктивної системи медичної допомоги в Україні. Робота проекту розрахована на 2,5 року і закінчується у грудні 2006 р. Реалізація проекту спрямована на адаптацію передової світової методології створення клінічних рекомендацій і медичних стандартів до системи охорони здоров’я України та розробку, для прикладу, 10 медичних стандартів для первинного рівня медичної допомоги та 5 клінічних протоколів для вторинного рівня надання медичної допомоги, здійснення розрахунків вартості лікування. До виконання завдань проекту залучені міжнародні та українські експерти, спеціалісти з первинної і вторинної медико-санітарної допомоги, з питань доказової медицини та методології створення медичних стандартів, з правових питань у сфері охорони здоров’я, фінансових та комп’ютерних технологій.
Навчання українських експертів сучасній методиці стандартизації медичної допомоги було здійснено у спеціалізованих закладах Великобританії, а саме: в Національному інституті здоров’я і якості медичної допомоги (NICE), Шотландському об’єднанні коледжів з розробки клінічних рекомендацій (SIGN), в університеті Лейцестера, а також в Іспанії в Каталонському Інституті здоров’я. При цьому було встановлено, що витрати на створення одних клінічних рекомендацій в SIGN (Шотландія) становлять близько 40 000 фунтів стерлінгів, розробка триває 2,5 року; в NICE (Англія), який є більш потужною організацією, ресурсне забезпечення становить у середньому 400 000 фунтів стерлінгів, термін розробки — 2 роки. Аналіз матеріалів баз даних провідних лідерів з розробки клінічних рекомендацій, а також безпосереднє вивчення досвіду Великобританії та Іспанії дозволило українським експертам насамперед визначити основні принципи створення або адаптації медичних стандартів: державного регулювання, законності, доказовості (вірогідності) вихідних даних, прозорості, комплексного підходу, практичної спрямованості, гармонізації, зваженості, плановості, документальності, гнучкості, циклічності та безперервності (Публикация SIGN 50, 2004; Шалімов С.О., Ліщишина О.М., 2005). З огляду на вартість створення нових клінічних рекомендацій експерти проекту дійшли висновку, що реальна можливість для української системи охорони здоров’я на сучасному етапі — це адаптація до існуючої в Україні системи надання медичної допомоги клінічних рекомендацій з доказовою базою, розроблених у провідних наукових центрах світу. Наступним кроком такого методичного підходу є розробка медичних стандартів з використанням адаптованих рекомендацій, зокрема наукових доказів, що містяться в них. Ряд країн Центральної і Східної Європи вже апробували цей напрямок для розвитку сучасних медичних стандартів в національній системі охорони здоров’я (Гойда Н.Г., Парій В.Д., 2005; Юргова Є., 2005).
Проекти адаптованих клінічних рекомендацій, що створювались експертами під час виконання цієї програми, представлені в робочих матеріалах Національної конференції «Медичні стандарти для майбутнього України», яка відбулася 24–25 листопада 2005 р. в Кончі-Заспі (м. Київ). Після обговорення на конференції вони були доопрацьовані і разом з медичними стандартами, створеними на їх основі, для обговорення громадськістю представлені на WEB-сайті проекту (http://www.medstandards.com).
Крім того, з 15 квітня до 1 серпня в пілотних регіонах (Житомирська, Полтавська, Харківська області) проводиться тестування клінічних рекомендацій і медичних стандартів. Результати тестування разом із пропозиціями, отриманими під час публічного обговорення, дозволять отримати остаточний варіант цих документів, який також розміщується на сайті проекту.
ВИСНОВКИ
Сьогодні найбільш ефективним засобом управління якістю в системі охорони здоров’я є індустріальна модель. За результатами виконання проекту «Підтримка розвитку системи медичних стандартів в Україні» планується запровадження сучасної технології стандартизації медичної допомоги, створення умов для переходу до індустріальної моделі та широкого застосування доказової медицини, прикладом чого послугують медичні стандарти для 15 нозологічних форм. Такий шлях розвитку управління охороною здоров’я зумовить економію державних коштів за рахунок адаптації готових клінічних рекомендацій та стандартів розвинених країн світу. Запровадження нової методології розробки стандартів медичної допомоги обумовить теоретичні засади належної клінічної практики європейського зразка.
ЛІТЕРАТУРА
- Вуори Х.В. (1985) Обеспечение качества медицинского обслуживания. Концепция и методология (Пер. с англ). ЕРБ ВОЗ, Копенгаген, 179 с.
- Гойда Н.Г., Парій В.Д. (2005) Англійський досвід розробки клінічних посібників та стандартів. Вісник соціальної гігієни та організації охорони здоров’я України, 3: 78–81.
- ЕРБ ВОЗ (1998) Здоровье-21: Основы политики достижения здоровья для всех в Европейском регионе ВОЗ: введение. Европейская серия по достижению здоровья для всех, № 5. Всемирная организация здравоохранения (ВОЗ), Европейское региональное бюро (ЕРБ), Копенгаген, 40 с. (http://www.euro.who.int/document/ehfa5-r.pdf).
- Лехан В., Гук А. (2000) Методичні підходи до розробки медичних стандартів. Київ, 24 с.
- Международные стандарты (1995) Международные стандарты ИСО серии 9000 и 10000 на системы качества: версии 1994 г. Стандарты, Москва.
- Мескон М., Альберт М., Хедоури Ф. (1997) Основы менеджмента (Пер. с англ.). Дело, Москва, 704 с.
- Нагорна А.М., Степаненко А.В., Морозов А.М. (2000) Проблема якості в охороні здоров’я. Абетка-Нова, Кам’янець-Подільський, 384 с.
- Назаренко Г.И., Полубенцева Е.И. (2000) Управление качеством медицинской помощи. Медицина, Москва, 368 с.
- Публикация SIGN 50 (2004) Руководство для разработчика рекомендаций (Пер. с англ.). Медиа Сфера, Москва, 122 с.
- Салман Р.Б., Фигерайс Дж. (2000) Реформы здравоохранения в Европе. Анализ современных стратегий (Пер. с англ.). ГЕОТАР МЕДИЦИНА, Москва, 432 с.
- Степаненко А.В. (2005) Міжнародний досвід у створенні сучасної методики клінічних рекомендацій та медичних стандартів в Україні. Охорона здоров’я України, 18–19: 59–61.
- Шалімов С.О., Ганул В.Л., Федоренко З.П. та ін. (Ред.) (2006) Клінічні протоколи спеціалізованої допомоги хворим на злоякісні новоутворення. Рекомендації щодо стандартизації медичної допомоги хворим на злоякісні новоутворення, випуск 1, Київ, 123 с.
- Шалімов С.О., Ліщишина О.М. (2005) Концептуальні питання стандартизації спеціалізованої допомоги хворим на злоякісні новоутворення. Лікарська справа. Врачебное дело, 3: 77–81.
- Юргова Є. (2005) Досвід реформування системи охорони здоров’я Словацької Республіки. Вісник соціальної гігієни та організації охорони здоров’я України, 3: 75–78.
- Якубовяк В. (2002) Международный опыт стандартизации в здравоохранении. Проблемы стандартизации в здравоохранении, 4: 3–5.
- Field M., Lohr K. (Еds.) (1990) Clinical Practice Guidelines: Directions for a New Program. National Academy Press, Washington DC, 168 p.
- Fromberg R. (1988) The Joint commission guide to quality assurance. Chicago, Ill.: Joint Commission on Accreditation of Healthcare Organizations.
- Gracham M. (Ed.) (1995) Quality in Health Care. Aspen Publication, Gaithersburg, Maryland.
- Hunter D.L., Kernan M.T., Grubbs M.R. (1995) TeamWorks: a model for continuous quality improvement in the health care industry. Am. J. Med. Qual., 10(4): 199–205.
- McGowan J.E. Jr. (1997) Success, failures and costs of implementing standards in the USA–lessons for infection control. J. Hosp. Infect., 30(Suppl.): 76–87.
- Nadzam D.M., Nelson M. (1997) The benefits of continuous performance measurement. Nurs. Clin. North Am., 32(3): 543–559.
- Paeger A. (1997) Quality improvement in Germany. Jt. Comm. J. Qual. Improv., 23(1): 38–46.
Резюме. Цель исследования — обоснование выбора единой унифицированной системы стандартизации медицинской помощи. Объект и методы. Проведен анализ основ методологий стандартизации медицинской помощи, примененных в развитых странах и в Украине. Результаты. Современная технология стандартизации в медицине реализует философию непрерывного улучшения качества. Базовый документ — клинические рекомендации (руководства) — базируется на специальных принципах. Процесс их создания многоэтапный, циклический, непрерывный, с обязательным публичным обсуждением, обеспечивает обучение медицинских работников, происходит при участии специалистов и пациентов. Стандарты и алгоритмы создаются на основе клинических рекомендаций, сопровождаются клиническим аудитом. ВЫВОДЫ. Современная технология создания медицинских стандартов основывается на доказательных данных и публичном характере процесса их разработки, позволяет учитывать национальные (местные) особенности ресурсного обеспечения и клинической практики. Внедрение ее в Украине с 2007 г. позволит сэкономить государственные средства и обусловит основы надлежащей клинической практики европейского образца.
Ключевые слова: модели управления качеством медицинской помощи, технология создания стандартов, клинические рекомендации, медицинские стандарты
Summary. OBJECTIVE. To substantiate the choice of a single unified system of the medical aid standardization. SUBJECT AND METHODS. Principles of methodologies for standardization of medical aid used in the developed countries and in Ukraine are analyzed. RESULTS. Modern technology of standardization in medicine implements philosophy of constant improvement of quality. Basic document — clinical recommendations (guidelines) — is grounded on special principles. Process of creation is multiple-staged, cyclic, permanent, with obligatory public discussion, provides training of medical personnel, occurs with participation of specialists and patients. Standards and algorithms are created on the basis of clinical recommendations and are accompanied by clinical audit. CONCLUSION. Up-to-date technology for creation of medical standards is grounded on evidence data and public character of the process of their development, allows to consider national (local) peculiarities of resource supply and clinical practice. Its implementation in 2007 will allow to save state funds and will determine principles of good clinical practice of European model.
Key words: models of management of quality of medical aid, technology for creation of standards, clinical recommendations, medical standards
Адреса для листування: Ліщишина Олена Михайлівна03022, Київ, вул. Ломоносова, 33/43 Інститут онкології АМН України, науково-організаційний відділ





