В ходе недавнего совещания по вопросам реформирования системы медицинского обслуживания (начало см. «Еженедельник АПТЕКА» № 49 (820) от 19 декабря 2011 г.), состоявшегося 12 декабря 2011 г. в Администрации Президента Украины (АПУ), председательствующая на совещании Ирина Акимова, первый заместитель главы АПУ, неоднократно подчеркивала важность аналитического изучения и практического применения передового международного опыта. Именно этому вопросу был посвящен обзорный доклад «Реформирование системы здравоохранения Украины в свете современных международных тенденций», представленный вниманию слушателей (заместителей губернаторов по вопросам отрасли здравоохранения, руководителей областных и городских управлений здравоохранения из всех регионов Украины) Александром Кацагой, экспертом-консультантом Мирового банка по политике и финансированию здравоохранения.
Ссылаясь на современные взгляды и подходы, в частности отраженные в постулатах Таллиннской хартии по системам здравоохранения (ВОЗ, 2008), оратор подчеркнул, что система здравоохранения — это больше, чем оказание медицинской помощи. Система здравоохранения предполагает значительно более широкий комплекс мер по защите здоровья, продлению жизни, обеспечению активного долголетия и благосостояния. И что особенно важно с точки зрения финансирования здравоохранения, инвестиции в здоровье — это инвестиции в будущее человеческое развитие.
Хорошо функционирующие системы здравоохранения спасают больше жизней, а страны, которые вкладывают достаточно средств в охрану здоровья и поддержание человеческого капитала, достигают более высокого уровня экономического развития: между объемами целевых инвестиций государства в социально-медицинскую сферу и макроэкономическими достижениями страны существует прямая связь.
По оценкам Мирового банка, перед Украиной в данном контексте простирается огромное поле для улучшения: в настоящее время средняя ожидаемая продолжительность жизни в нашей стране находится на уровне стран Западной Европы в 1952 г., а смертность — на уровне стран с куда меньшим уровнем дохода на душу населения (табл. 1 и рис. 1).
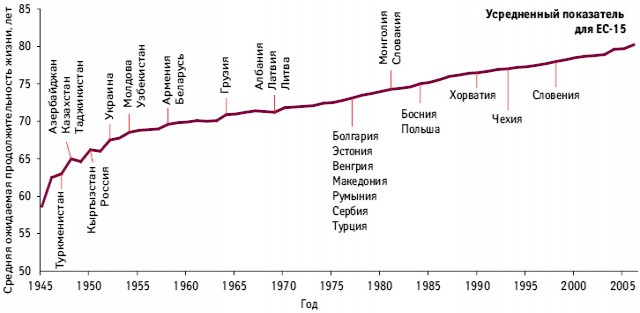
Источник: Mortality.org (подсчеты ВОЗ и Мирового банка).
Таблица 1 |
Некоторые данные Мирового банка для ряда стран |
| Страны | ВВП на душу населения, дол. США | Смертность (мужчины) на 100 тыс. населения |
|---|---|---|
| Бенин | 1250 | 349 |
| Гаити | 1070 | 329 |
| Гана | 1240 | 350 |
| Гвинея | 1130 | 380 |
| Того | 770 | 371 |
| Украина | 6110 | 384 |
Приведенные данные свидетельствуют, что страны с приблизительно сходным уровнем экономического развития обеспечивают продолжительность жизни своего населения примерно на 10 лет бóльшую, чем Украина. Очень высок уровень смертности, особенно среди мужчин трудоспособного возраста (а это экономический потенциал страны), помимо прочих обязательств, которые государство несет перед своим народом. Это значит, что, исходя из уровня своего экономического развития, Украина может и должна сделать больше для того, чтобы граждане страны жили намного дольше. Соответственно, необходимо реформирование системы здравоохранения в контексте тех целей и задач, которые оговорены программой экономического развития до 2014 г. Эти цели понятны, адекватны и воплотимы:
- обеспечить качество предоставляемой медицинской помощи;
- обеспечить ее эффективность (получить большие результаты от вложенных средств);
- изменить стиль жизни;
- улучшить доступ к медицинским услугам.
Ясны и необходимые для этого действия:
- осуществить реформирование системы финансирования, начиная с методов распределения бюджета;
- устранить структурные диспропорции, повысить эффективность системы оказания медицинской помощи;
- пересмотреть подходы к профилактике и лечению, приведя их в соответствие с текущими нуждами (наряду с преобразованиями организационных механизмов и системы финансирования крайне важно провести оценку используемых медицинских технологий и обеспечить повсеместное внедрение принципов, базирующихся на доказанных методах и способах лечения).
Теоретически функции системы финансирования здравоохранения рассматриваются в контексте четырех основных блоков:
1. генерирование ресурсов;
2. объединение финансовых средств и финансовых рисков;
3. закупка услуг;
4. предоставление услуг.
1. Генерирование ресурсов
Украина тратит на здравоохранение 3,9% ВВП, примерно столько же составляют частные расходы. Это мало по сравнению с развитыми странами и не соответствует реальным отраслевым потребностям, особенно в разделе государственного финансирования. Однако простое увеличение бюджетного финансирования само по себе не приведет к желаемым результатам. Помимо увеличения объема вложений очень важно сделать ключевые шаги по обеспечению эффективного использования выделяемых средств. В свете этого принципиально важны две позиции:
- обеспечить реальный разрыв связи бюджета с инфраструктурой: перенаправить финансирование с инфраструктуры на потребности населения;
- увеличить государственные расходы в тесной увязке с повышением эффективности работы отрасли.
На практике сегодня весь бюджет рассчитывается на койку, на врача, детально по статьям и сметам. Хотя Министерство финансов руководствуется формулой распределения по подушевому принципу, попадая в регионы, дальше эти деньги распределяются в зависимости от мощностей. Такой подход усугубляет сложившиеся перекосы, менеджеры демотивированы осуществлять как ресурсосбережение, так и реальную реструктуризацию.
Делясь впечатлениями от своих поездок по регионам Украины и общения с экспертами на местах, А. Кацага сообщил, что в стационарах находится 30–70% пациентов, которые могут лечиться на первичном уровне. При этом никто не имеет стимулов к реструктуризации для сокращения количества коек, чтобы тем самым не уменьшить финансирование, а перераспределить средства на повышение оснащенности койки, приобретение оборудования, повышение заработной платы медицинским работникам. Поэтому так необходимо синхронизировать увеличение объема выделяемых ресурсов с повышением отраслевой эффективности — в противном случае система здравоохранения может оказаться бездонной бочкой: результатов не будет, если система работает неэффективно. Приводились примеры, когда некоторые государства в течение 5 лет увеличивали свои расходы на здравоохранение втрое (!), однако результативность таких мер оказывалась низкой: размах неформальных платежей, показатели качества предоставляемой медицинской помощи оставались на прежнем уровне. Потому что финансирование и инвестиции в неэффективную систему приводят только к увеличению масштабов неэффективности: можно строить новые больницы, открывать новые койки, но все это не пойдет на пользу, не будет отражаться в повышении качества лечения и улучшении здоровья пациентов.
2. Объединение рисков
Вопрос консолидации бюджетов порождает вокруг себя много дискуссий и встречает наибольшее сопротивление. Консолидация является не самоцелью, а инструментом для реализации комплекса стратегических целей, от достижения которых зависит конечный результат реформ, в частности создание единого медицинского пространства. Среди основных целей консолидации международный эксперт назвал:
- обеспечение солидарности и равенства прав граждан в доступе к системе государственных гарантий;
- создание условий для реструктуризации;
- обеспечение рационального маршрута движения пациентов;
- эффективное использование медицинского оборудования и мощностей;
- в результате — повышение эффективности использования ресурсов отрасли.
Когда бюджет сосредоточен на уровне района, можно увидеть разницу финансирования на душу населения в разы, и это финансирование будет четко зависеть от отдельно взятого губернатора или чиновника другого ранга. Опыт многих стран показывает, что практически невозможно осуществить реальную реструктуризацию системы здравоохранения, когда соседствуют лечебно-профилактические учреждения, одно из которых финансируется из районного бюджета, второе — из городского, третье — из областного. Каждый бюджет и каждая структура будут бороться за свои мощности. В итоге размываются функции, не обеспечивается эффективная нагрузка на врача, хирурги осуществляют 5–6 операций в месяц (что крайне недостаточно для поддержания должного уровня квалификации) и т.д. — поэтому, помимо своего прямого предназначения объединения финансовых рисков, консолидация бюджетов играет большую роль в эффективной организации и планировании медицинской сети.

В этом контексте докладчик привел ряд примеров консолидации бюджетов здравоохранения: на уровне области/провинции (Канада, Австралия), страны (Новая Зеландия, Великобритания). С 2008 г. в 9 регионах Российской Федерации был успешно проведен эксперимент по «одноканальному» финансированию, а с 2012 г. его планируется расширить на другие регионы. Однако в качестве примера, наиболее близкого для Украины, А. Коцага указал на Казахстан: постсоветскую страну с более-менее сопоставимым количеством населения и территорией (табл. 2). Когда там серьезно занялись реформами (2000), одной из главных проблем было поднять бюджет на уровень области. Однако политическая воля возобладала, предпринятые шаги реформ оказались очень успешными и государство пошло дальше, подняв в 2010 г. бюджет стационарной помощи до уровня страны. То есть, каждый больной, в какой бы из областей он не лечился, получает центральное финансирование (на деле выполняется принцип «деньги следуют за пациентом по всей стране»). По мнению эксперта, такой высокий уровень консолидации для Украины малоприменим (слишком велика численность населения и высок риск потерять управляемость), а вот уровень консолидации бюджета здравоохранения на уровне области был бы для нее оптимальным.
Таблица 2 |
Казахстан: основные этапы реформ здравоохранения |
| 1992–95 | 1996–98 | 1999 | 2000–04 | 2005–09 | С 2010 г. | |
|---|---|---|---|---|---|---|
| Источник финансирования | Бюджет | Бюджет + ОМС | Бюджет | Бюджет | Бюджет | Бюджет |
| Уровни аккумулирования и финансирования | Район | Область, район (бюджет)Область (ФОМС) | Область | Район | Область | Республика |
| Финансирующая организация | МЗ, ОУЗ, РЗО | МЗ, ФОМС, ОУЗ, РОЗ | МЗ | МЗ, ОУЗ, РЗО | МЗ, ОУЗ | МЗ |
| Методы финансирования | Смета | Смета, ПН, койко-день, КЗГ | Смета, КЗГ, ПН | Смета | КЗГ, ПН | КЗГ, ПН + стимулирующая составляющая |
3. Закупка услуг
Важно создать так называемого покупателя, то есть — определить организацию, которая аккумулирует ресурсы и выполняет функции стратегического плательщика. Докладчик высказал сожаление в связи с тем, что многие областные управления здравоохранения сегодня выполняют достаточно «механическую» функцию распределения ресурсов по смете, то есть играют роль «пассивного плательщика». Выдающаяся роль и важнейшее место в управлении здравоохранением принадлежит эффективному информированному плательщику за медицинскую помощь, который создает и использует различные дополнительные стимулы для влияния на поведение поставщиков. Эти стимулы могут быть сегодня одними, а завтра другими. Но главное: принимать решения по управлению бюджетом должны профессионалы, которые знают принципы организации предоставления медицинской помощи. Методы финансирования в такой системе выполняют роль инструмента для закупки, создающего стимулы для поставщиков (последние являются самостоятельными организациями, имеющими право принимать решения по управлению ресурсами). Но эффективную систему закупки не создать на пустом месте, для этого должны быть в наличии:
- хорошо подготовленные менеджеры здравоохранения, которые наделены достаточными полномочиями в управлении ресурсами и при принятии решений;
- развитая информационная система (без достоверной проверенной статистики невозможно адекватно оценить, а значит и успешно провести реформы);
- возможности у поставщиков правильно реагировать на создаваемые стимулы.
Выступающий живописал образ менеджера системы здравоохранения, который собирается выполнять роль информированного стратегического покупателя медицинских услуг. С одной стороны, он по рукам и ногам повязан статьями расхода (питание, медикаменты, коммунальные услуги, инвентарь и пр.), с другой — обложен бюджетными программами, на его ответственности стационар и поликлиника. И вот когда он начинает заниматься реформами, вокруг него появляются с проверками представители контрольно-ревизионного управления и санитарно-эпидемиологического надзора, прокуратуры и налоговых органов, которые в каждом движении менеджера стремятся найти какой-то подвох. А. Кацага засвидетельствовал на собственном опыте, что в нескольких странах реформы здравоохранения провалились именно по той причине, что этому ключевому участнику процесса реформирования не дали возможности реально работать.

4. Система предоставления услуг
Были отмечены такие характерные особенности украинской системы здравоохранения, как избыточная по количеству коек больничная сеть и завышенная длительность среднего пребывания на койке. Из этого вытекает неотвратимость достаточно серьезной реструктуризации в ходе реформирования, к ключевым достижениям которого в этой сфере будут отнесены:
- расширение диапазона услуг семейных врачей;
- растущее значение первого контакта;
- внедрение укрепления здорового образа жизни и профилактики заболеваний;
- переход от лечебно-биомедицинской модели к психосоциальному подходу;
- улучшение командной работы;
- внедрение в практику доказательных руководств;
- смещение акцента со вторичного на первичный уровень.
Сегодня для Украины по-прежнему свойственна классическая система оказания медицинской помощи советского образца: в значительной степени дефрагментированная и практически лишенная вертикальной структуры, снабженная обособленными стационарами «под» каждую болезнь и каждый орган. Весь объем внимания сосредоточен на регламентированной стационарной помощи. Здесь пирамида зиждется на своей вершине или стоит на голове. Реформированная же система здравоохранения, напротив, представляет собой вертикально интегрированную модель, в ней присутствует прообраз госпитальных округов, наличествуют консультативно-диагностические центры, но основу пирамиды (находящуюся, как и положено, снизу) составляет система первичной медицинской помощи (рис. 2). Очень важно обеспечить, чтобы 70% обращений завершались на уровне той организации, в которую пациент обратился.
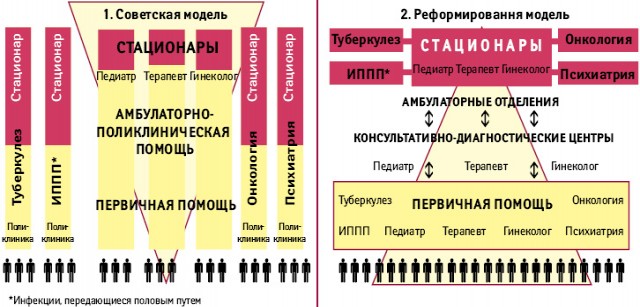
Итоги
В заключение А. Кацага назвал 4 условия, без соблюдения которых, по его мнению, невозможен успех реформ системы здравоохранения:
- политическая воля к проведению реформ;
- хорошо продуманный дизайн стратегии;
- понимание менеджерами областного уровня идеологии преобразований;
- позитивное отношение к реформам со стороны медицинской общественности.
Однако даже при синхронном наличии этих четырех слагаемых, необходимо учитывать, что:
- отрасль здравоохранения — достаточно инерционный механизм: в большинстве случаев результаты преобразований становятся заметными не ранее чем через 4–5 лет;
- система здравоохранения затрагивает интересы большинства граждан страны, поэтому каждый шаг должен быть выверен, а общественность не только осведомлена о ходе реформ, но и прямо вовлечена в него;
- при проведении реформ всегда есть как «проигравшие», так и сопротивляющиеся: этот факт, с одной стороны, требует политической воли и решимости, а с другой, не должен никого разочаровывать и расхолаживать.
— Реформы здравоохранения — очень скользкая стезя. Не один и не два президента США лишились своих постов или, как минимум, не заняли их вторично именно из-за отношения к реформам сектора здравоохранения, настолько мощным лобби отличается последний. Однако при сложившемся в здравоохранении положении дел у Украины нет альтернативы реформам: они неизбежны. И все у вас получится, — заверил собравшихся эксперт-консультант Мирового банка.
От редакции
Окончание следует в одном из ближайших номеров «Еженедельника АПТЕКА» в рамках завершающей статьи триптиха «Акценты реформ» с подзаголовком «От теории к практике», где будут рассмотрены некоторые промежуточные итоги и последующие этапы системных преобразований здравоохранения, которыми поделились на совещании в АПУ представители 5 регионов Украины: Винницкой, Донецкой, Днепропетровской, Полтавской и Харьковской областей.
Впервые опубликовано
в «Еженедельнике АПТЕКА» от 19.12.2011 г.





