ЗАКОНОДАВЧЕ ПІДКРІПЛЕННЯ
6 квітня 2017 р. Верховною Радою України ухвалено Закон України № 2002-VIII «Про внесення змін до деяких законодавчих актів України щодо удосконалення законодавства з питань діяльності закладів охорони здоров’я», який набуває чинності з 1 січня 2018 р. Ним у тому числі передбачено внесення змін до Основ законодавства України про охорону здоров’я. У новій редакції, зокрема, пропонується чітко визначити таке поняття, як «послуга з медичного обслуговування населення» (медична послуга). Це послуга, що надається пацієнту закладом охорони здоров’я або фізичною особою — підприємцем, яка зареєстрована та одержала у встановленому законом порядку ліцензію на провадження господарської діяльності з медичної практики та оплачується її замовником.
Нова редакція ст. 18 щодо фінансового забезпечення охорони здоров’я також передбачає необхідність розроблення та затвердження на законодавчому рівні методики розрахунку вартості послуги з медичного обслуговування. З 10 липня на громадському обговоренні знаходиться відповідний проект постанови КМУ — «Про затвердження Методики розрахунку вартості послуги з медичного обслуговування (медичної послуги)».
РОЗПОДІЛ ВИТРАТ
У даній методиці застосовуються метод покрокового розподілу витрат (step down) та рекомендації щодо обліку пов’язаних з наданням медичних послуг витрат, викладені у міжнародних наукових і практичних публікаціях*. Усі структурні підрозділи закладу охорони здоров’я, незалежно від їх внутрішньої, прийнятої у цьому закладі назви, умовно мають бути віднесені до одного з центрів витрат (ЦВ)** із присвоєнням їм відповідного коду.
Суть методу step down полягає у розподілі витрат згори вниз — від ЦВ, що включають адміністративно-управлінські й господарчо-обслуговуючі підрозділи, до ЦВ, що стосуються безпосередньо надання медичних послуг. Проведення аналізу витрат з використанням такого підходу передбачає 7 послідовних взаємопов’язаних кроків.
Крок 1. Визначення стандартного переліку ЦВ. Їх умовно поділено на 9 груп (таблиця) та систематизовано таким чином, що в кожній групі знаходяться ЦВ, які не надають послуги один одному всередині групи, а надають послуги ЦВ з груп, в яких більший номер.
Номер групи |
Тип групи |
Назви центрів витрат |
Номер підгрупи |
|
1
|
1
|
Адміністративно-управлінські
|
11
|
|
Господарчо-обслуговуючі
|
12
|
||
|
Адміністративно-господарчий персонал штатного підрозділу
|
13
|
||
|
2
|
2
|
Пральні
|
21
|
|
Інші аналогічні центри витрат 2-ї групи
|
22–29
|
||
|
3
|
Стерилізаційні
|
31
|
|
|
Реєстратури
|
32
|
||
|
Інші аналогічні центри витрат 3-ї групи
|
33–39
|
||
|
4
|
3
|
Лабораторно-діагностичні
|
41
|
|
Інструментально-діагностичні
|
42
|
||
|
Інші діагностичні центри витрат 4-ї групи
|
43–49
|
||
|
5
|
Консультативно-діагностичні
|
51
|
|
|
Консультативні
|
52
|
||
|
Реабілітаційні та фізіотерапевтичні
|
53
|
||
|
Профілактичні
|
54
|
||
|
Стоматологічні
|
55
|
||
|
Центри витрат переливання, трансфузіології крові
|
56
|
||
|
Інші аналогічні центри витрат 5-ї групи
|
57–59
|
||
|
6
|
Приймальні відділення стаціонарів
|
61
|
|
|
Харчоблоки
|
62
|
||
|
Відділення анестезіології, які обслуговують тільки операції
|
63
|
||
|
Інші центри витрат 6-ї групи
|
64–69
|
||
|
7
|
Операційні зали
|
71
|
|
|
Інші аналогічні центри витрат 7-ї групи
|
72–79
|
||
|
8
|
4
|
Відділення анестезіології та інтенсивної терапії
|
81
|
|
Відділення неонатального догляду
|
82
|
||
|
Віртуальні*** центри витрат 8-ї групи для розрахунку вартості готельних послуг
|
88
|
||
|
Інші аналогічні центри витрат 8-ї групи
|
89
|
||
|
9
|
Лікувальні центри витрат поліклінік, КДЦ, ЦПМСД, АЗПСМ
|
91
|
|
|
Інші аналогічні центри витрат поліклінік, КДЦ, ЦПМСД, АЗПСМ
|
92
|
||
|
Денні стаціонари та інші аналогічні центри витрат
|
93
|
||
|
Лікувальні центри витрат стаціонарів (крім пологових)
|
94
|
||
|
Пологові центри витрат стаціонарів
|
95
|
||
|
Санаторно-курортні центри витрат
|
96
|
||
|
Інші аналогічні центри витрат 9-ї групи
|
97
|
||
|
Віртуальні центри витрат 9-ї групи для розрахунку вартості готельних послуг
|
98
|
Крок 2. Класифікація підрозділів за типами центрів витрат. ЦВ можна класифікувати за 4 типами відповідно до їх функціональної ролі у роботі закладу охорони здоров’я.
Тип 1 — адміністративно-управлінські та господарчо-обслуговуючі ЦВ, що надають іншим ЦВ послуги, пов’язані з виникненням непрямих (накладних) витрат.
Тип 2 — ЦВ, які надають допоміжні послуги, не пов’язані безпосередньо з наданням медичних послуг.
Тип 3 — ЦВ, які надають основним медичним відділенням допоміжні медичні послуги.
Тип 4 — основні медичні підрозділи. Це ЦВ, які безпосередньо надають пацієнтам медичні послуги зі стаціонарного та амбулаторного лікування.
Крок 3. Визначення статей витрат, які включаються до розрахунку витрат. Бюджет, на основі якого здійснюється подальший розподіл, охоплює усі витрати з основного та спеціального фондів, за винятком витрат на капітальний ремонт та закупівлю високовартісних основних засобів. До аналізу не слід включати витрати, що безпосередньо не пов’язані з наданням медичних послуг. Порядок та умови включення та виключення до розрахунків витрат на амортизацію встановлюються діючим законодавством.
Крок 4. Розподіл прямих витрат між ЦВ закладу охорони здоров’я. У межах цього кроку прямі витрати розподіляються між ЦВ, де фактично були використані. Це витрати на заробітну плату та пов’язані з нею нарахування; лікарські засоби та медичні вироби; продукти харчування; технічне забезпечення та обслуговування (поточний ремонт) високовартісного обладнання; предмети, матеріали, обладнання та інвентар; відрядження; оплата послуг (крім комунальних).
Крок 5. Визначення критеріїв розподілу непрямих витрат. До непрямих витрат належать витрати на тепло- та водопостачання, водовідведення, оплату електроенергії, природного газу, комунальних послуг та інші види витрат, які не можуть бути безпосередньо віднесені до ЦВ, тому їх розподіл потребує застосування певного непрямого показника — критерію розподілу. Більшість з них являють собою певний тип виміру у натуральному вираженні, наприклад, кількість витрачених ліжко-днів, кількість персоналу, квадратних метрів площі та ін. Наприклад, критерієм розподілу витрат на електроенергію може бути площа приміщення (квадратні метри). У даному прикладі цей показник буде застосовуватися для оцінки рівня споживання електроенергії ЦВ.
Непрямі витрати розподіляються за формулою (1):
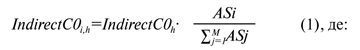
IndirectC0h — значення h-ї статті непрямих витрат, наприклад, загальна сума витрат закладу охорони здоров’я на електроенергію;
IndirectC0i,h — частка непрямих витрат, яка пов’язана з i-м ЦВ та h-ю статтею непрямих витрат бюджету закладу охорони здоров’я;
ASi — загальне значення критерію розподілу i-го ЦВ закладу охорони здоров’я, наприклад, загальна площа, яку займає даний ЦВ;
M — загальна кількість ЦВ у закладі охорони здоров’я;
∑М j=1ASj — загальне значення параметра розподілу, наприклад, загальна площа, яку займають всі ЦВ закладу охорони здоров’я.
Крок 6. Реалізація процесу покрокового розподілу витрат згори донизу. Спершу необхідно скласти перелік адміністративних та допоміжних немедичних і медичних ЦВ у певному порядку. Згори мають розташовуватися ЦВ, діяльність яких має більш загальний характер, і вони обслуговують діяльність ЦВ, які розташовані у переліку нижче, згідно з класифікацією ЦВ, наведеною в таблиці.
У процесі покрокового розподілу витрат згори донизу витрати кожного адміністративно-управлінського, господарчо-обслуговуючого, допоміжного немедичного та медичного центу витрат послідовно відносяться із застосуванням відповідного критерію розподілу до усіх ЦВ, які знаходяться у переліку нижче. Після розподілу всіх витрат даний ЦВ в подальшому не використовується у процесі розподілу.
Таким чином розподілені витрати (allocated cost) є частками витрат ЦВ, які зазначені у переліку вище. Для ЦВ з порядковим номером N частка витрат ЦВ з номером (N–k) визначається за формулою (2):
![]()
APN — значення критерію розподілу витрат N-го ЦВ;Cost(N-k) — повні витрати ЦВ із номером N–k з урахуванням розподілених витрат від ЦВ, які розміщені у переліку вище;
APi — значення критерію розподілу витрат ЦВ і, де (N–k)+1 та i≤M;
M — загальна кількість ЦВ у закладі охорони здоров’я. ЦВ нумеруються згори донизу, а адміністративний підрозділ є першим у переліку;
∑M i=(N-k)+1APi — сума значень параметрів розподілу проводиться для всіх ЦВ, які розміщені нижче ЦВ з номером N–k, витрати якого підлягають розподілу.
Крок 7. Розрахунок та перехресна перевірка вартості одиниці послуг. На основі загальної кількості ліжко-днів і пролікованих (виписаних) пацієнтів у всіх основних медичних ЦВ розраховується середня вартість одного ліжко-дня та середня вартість лікування одного пацієнта. На цьому етапі важливо перевірити правильність розрахунків: загальна вартість основних медичних ЦВ після розподілу повинна дорівнювати загальному бюджету або загальній сумі витрат всієї лікарні до проведення розподілу витрат.
Також визначаються витрати усіх основних медичних підрозділів лікарні, які припадають на один ліжко-день та на одного виписаного пацієнта. Для амбулаторних пацієнтів обчислюється вартість одного відвідування, для швидкої медичної допомоги — вартість виїзду карети швидкої допомоги на один виклик тощо.
ВАРТІСТЬ МЕДИЧНОЇ ПОСЛУГИ
Вартість медичної послуги складається з таких витрат:
- заробітна плата медичного персоналу (що безпосередньо надають медичну послугу) за час її виконання згідно з окладами й тарифами з усіма надбавками та доплатами — ЗП;
- єдиний соціальний внесок на заробітну плату — ЄСВ;
- матеріальні витрати на лікарські засоби та медичні вироби, які використані під час надання медичної послуги, — МВ;
- амортизаційні відрахування обладнання, задіяного при наданні медичної послуги, — АВ;
- непрямі (накладні) витрати, які неможливо безпосередньо віднести до медичної послуги (НВ).
Розрахунок витрат на заробітну плату (ЗП)
Витрати на заробітну плату, що включаються до собівартості медичної послуги, обчислюються за формулою (3):
![]()
Т1–Т10 — час надання медичної послуги виконавцями медичних послуг в хвилинах відповідно лікарем, середнім медичним персоналом, молодшим медичним персоналом, фахівцями з вищою освітою немедичних спеціальностей, іншим персоналом, зубними техніками, дослідниками (наука), техніками (наука), допоміжним персоналом (наука), іншими працівниками (наука). Норми витрат часу на виконання медичної послуги визначаються відповідно до діючих нормативних документів, а при їх відсутності — на підставі хронометражу, що затверджуються керівником закладу охорони здоров’я;
ЗП1–ЗП10 — заробітна плата з резервом для оплати відпусток виконавців медичної послуги за одну хвилину. Вона розраховується за формулою (4):
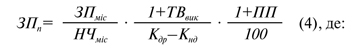
n=1, 2, …, 10;
ЗПміс — середньомісячна заробітна плата виконавця медичної послуги за час її виконання згідно з окладами й тарифами з усіма надбавками та доплатами до тарифних ставок, винагородами у розмірах, передбачених діючим законодавством;
НЧміс — середньомісячна норма робочого часу виконавця медичної послуги в хвилинах, яка залежить від тривалості робочого тижня виконавця і встановлюється Міністерством соціальної політики України;
ТВвик — тривалість щорічної відпустки виконавця медичної послуги в календарних днях (тривалість щорічної відпустки встановлюється законодавством та колективним договором);
Кдр — кількість днів в поточному році звітного періоду;
Кнд — кількість святкових та неробочих днів в поточному році звітного періоду (в 2016–2017 рр. — Кнд=11);
ПП — величина премії у відсотках до середньомісячної заробітної плати виконавця медичної послуги.
Єдиний соціальний внесок (ЄСВ) на заробітну плату безпосередніх виконавців за час надання медичної послуги розраховується за формулою (5):
![]()
Кєсв — коефіцієнт нарахування єдиного соціального внеску, що з 01.01.2016 р. становить 22%.
Розрахунок витрат на лікарські засоби та медичні виробиКєсв — коефіцієнт нарахування єдиного соціального внеску, що з 01.01.2016 р. становить 22%.
Матеріальні витрати на лікарські засоби та медичні вироби, використані при наданні медичної послуги, враховують матеріальне забезпечення даної послуги матеріалами, медикаментами, медичними виробами з урахуванням потреби відповідно до діючих норм матеріального забезпечення, кількісну та вартісну оцінку. Для кількісної оцінки матеріальних витрат на лікарські засоби та медичні вироби використовуються норми, затверджені МОЗ України, а при їх відсутності затверджуються керівником закладу охорони здоров’я.
Розрахунок амортизаційних відрахувань
Метод нарахування амортизації основних засобів обирається закладом охорони здоров’я самостійно, з урахуванням очікуваного способу одержання економічної вигоди від його використання, й обов’язково має бути зафіксований у наказі про облікову політику закладу охорони здоров’я.
Найбільш поширеним і простим є прямолінійний метод нарахування амортизації, що передбачає рівномірне списання (розподіл) вартості об’єкта основних засобів, що амортизується, протягом строку його експлуатації. Щорічні амортизаційні відрахування визначаються діленням вартості, яка амортизується, на очікуваний період часу використання об’єкта основних засобів.
Амортизаційні відрахування, що включаються до собівартості медичної послуги, при застосуванні прямолінійного методу нарахування амортизації обчислюються за формулою (6):
![]()
Т — час роботи обладнання для надання медичної послуги у хвилинах;
ПВО — первісна вартість обладнання, грн.;
РНА — річна норма амортизації обладнання;
МНЧ — середньомісячна норма часу роботи обладнання у хвилинах.
Розрахунок коефіцієнту непрямих витрат підрозділів
Коефіцієнт непрямих (накладних) витрат для ЦВ, в якому виконується медична послуга, розраховується за формулою (7):
![]()
НВ — непрямі (накладні) витрати структурного підрозділу, які неможливо безпосередньо віднести до конкретної медичної послуги;
ЗП — заробітна плата медичного персоналу (безпосередніх виконавців медичних послуг) структурного підрозділу згідно з окладами й тарифами з усіма надбавками та доплатами до тарифних ставок, преміями, винагородами у розмірах, передбачених чинним законодавством.
Кінцева формула для подальшого розрахунку вартості медичних послуг (С) для всіх ЦВ закладу охорони здоров’я має такий вигляд (8):
![]()
ВАРТІСТЬ СТАЦІОНАРНОЇ МЕДИЧНОЇ ДОПОМОГИ
Підрозділи, які надають екстрену, вторинну, третинну медичну допомогу в стаціонарних умовах, — багатопрофільні лікарні інтенсивного лікування, лікарні планового лікування, санаторно-курортні медичні заклади у наведеній вище класифікації належать до 9-ї групи, підгрупи 94–98 (див. таблицю).
Стаціонарна медична допомога — це комплекс послідовного виконання дій та заходів, які включають медичні процедури різного призначення, хірургічні операції та медикаментозне забезпечення при певному рівні організаційно-технічного та санітарно-протиепідемічного забезпечення.
Вартість стаціонарного лікування можна розрахувати різними способами. У методології наводяться 4 системи оплати наданої стаціонарної медичної допомоги, на основі яких здійснюються розрахунки.
Спосіб 1. В основі розрахунків лежить система оплати за сумарною вартістю проведених лікувально-діагностичних процедур, у тому числі хірургічних втручань та реанімаційних заходів.
Вартість лікування k-го хворого в n-му підрозділі 9-ї групи складається із суми вартості прийому та оформлення хворого, перебування та лікування в даному підрозділі, лікувального харчування, проведених операцій, перебування та лікування в підрозділі реанімації та інтенсивної терапії, всіх наданих медичних процедур (послуг) ЦВ 4–5-ї груп, вартості медикаментів за весь курс лікування та розраховується за формулою (9):
![]()
C1n,k — вартість лікування k-го хворого в n-му підрозділі 9-ї групи, обчислена за системою нарахування вартості всіх проведених діагностичних процедур;
СS0n — вартість послуги прийому та оформлення в ЦВ «Приймальне відділення» k-го пацієнта n-го ЦВ 9-ї групи;
СS1n — вартість послуги перебування та лікування пацієнта (1 ліжко-день) в n-му підрозділі 9-ї групи, яка включає вартість готельних послуг та всіх лікувальних процедур, наданих персоналом даного ЦВ, без врахування вартості медичних послуг, наданих ЦВ 4–8-ї груп. Розраховується за формулою (10):

CP1n — вартість n-го підрозділу 9-ї групи без врахування вартості послуг, наданих ЦВ 4–8-ї груп;
KLSn — кількість ліжко-днів в n-му ЦВ за звітний період;
CS2n — вартість послуги лікувального харчування (1 ліжко-день) в n-му ЦВ 9-ї групи;
KLn,k — кількість ліжко-днів, проведених k-тим хворим в n-му ЦВ 9-ї групи;
CS3n,k — вартість всіх операцій k-го хворого в n-му ЦВ 9-ї групи;
CS4n,k — вартість всього терміну перебування та лікування k-го хворого в n-му ЦВ 8-ї групи;
CS5n,k — вартість всіх послуг, наданих ЦВ 4–5-ї групи;
MDn,k — вартість медикаментів, використаних за весь курс лікування k-м хворим в n-му ЦВ.
Дана система розрахунку є досить складною, але водночас і найбільш точною, адже базується на розрахунку вартості лікування окремого хворого в кожному конкретному випадку.
Спосіб 2. В основі розрахунків — система оплати за кількістю ліжко-днів, протягом яких хворий перебував у профільному відділенні стаціонару. Вартість лікування окремого хворого розраховується за формулою (11):
![]()
С2n,k — вартість лікування k-го хворого в n-му підрозділі 9-ї групи, обчислена за системою оплати кількості ліжко-днів лікування;
CS2n — вартість одного ліжко-дня перебування та лікування пацієнта в n-му підрозділі 9-ї групи, яка включає вартість перебування та лікування в даному ЦВ, всіх медичних процедур, операцій, послуг реанімації та вартості медикаментів, тобто повну вартість лікування одного ліжко-дня в даному ЦВ. Розраховується за формулою (12):
![]()
CP2n — повна вартість n-го підрозділу 9-ї групи з урахуванням вартості всіх наданих йому послуг ЦВ 2–9-ї груп за звітний період;
KLSn — кількість ліжко-днів в n-му ЦВ 9-ї групи за звітний період;
KLn,k — кількість ліжко-днів, проведених k-м хворим в n-му ЦВ 9-ї групи.
При цьому способі вартість одного ліжко-дня є фіксованою для кожного лікувального ЦВ, а повна вартість лікування залежить тільки від кількості ліжко-днів. Дана система є досить простою для розрахунку платника і надавача медичних послуг.
Спосіб 3. В основі розрахунків лежить система оплати за нозологіями. Система оплати за нозологіями є пріоритетною в багатьох розвинених країнах світу. Її застосування передбачає розрахунок середньої вартості лікування пацієнтів з тими чи іншими захворюваннями, які розглядаються як можлива профільна патологія. За кожною нозологією закріплюються відповідний перелік та вартість лікувально-діагностичних процедур. Вартість лікування ускладнень чи супутньої патології може бути розрахована у кожному випадку окремо чи передбачена та калькульована раніше.
Вартість лікування k-ї нозології в n-му підрозділі 9-ї групи розраховується за формулою (13):
![]()
C3n,k — вартість лікування k-ї нозології в n-му підрозділі 9-ї групи, обчислена за системою оплати за нозологіями;
СS0n — вартість послуги з прийому та оформлення в ЦВ «Приймальне відділення» одного пацієнта n-го ЦВ 9-ї групи;
СS1n — вартість одного ліжко-дня перебування та лікування пацієнта в n-му ЦВ 9-ї групи розраховується за формулою (14);
CS2n — вартість послуги лікувального харчування (один ліжко-день) в n-му ЦВ 9-ї групи;
KL3k — кількість ліжко-днів лікування хворого згідно з протоколом (стандартом) лікування k-ї нозології;
CS3k — середньостатистична вартість операції для k-ї нозології згідно із стандартом лікування k-ї нозології в n-му ЦВ 7-ї групи;
CS4n,k — середньостатистична кількість ліжко-днів лікування k-ї нозології в n-му ЦВ анестезіології та інтенсивної терапії 8-ї групи;
CS5k — вартість всіх послуг, наданих ЦВ 4–5-ї групи для k-ї нозології згідно із протоколом (стандартом) лікування k-ї нозології;
MDk — вартість препаратів, необхідних на весь курс лікування k-ї нозології згідно із стандартом лікування k-ї нозології.
Спосіб 4. В основі розрахунків — система оплати за тарифами клініко-витратних груп**** U-DRG (Ukraine-DRG). Принцип DRG (Diagnosis-related group — клініко-витратні групи) полягає в об’єднанні всіх пролікованих хворих (далі — випадків) в групи з аналогічними клінічними характеристиками, які потребують приблизно однакового споживання ресурсів від початку і до кінця перебування в стаціонарі. Такі групи є однорідними з точки зору вартості лікування. Кожному випадку присвоюється одна із специфікованих груп U-DRG.
U-DRG — це система класифікації пацієнтів, яка встановлює відношення між характером і кількістю випадків захворювання в лікарні і необхідними ресурсами закладу охорони здоров’я. U-DRG описує випадок захворювання пацієнта і підсумовує всі необхідні для лікування ресурси, починаючи з надходження хворого і закінчуючи його випискою.
Для класифікації випадків за U-DRG відібрані такі ознаки: тривалість лікування в стаціонарі, основне захворювання, ускладнення, супутнє захворювання, що має виражений вплив на перебіг основної хвороби, ступінь тяжкості стану, вік, стать. Всього обрано 7 ознак, але насправді їх набагато більше, оскільки кожна ознака має або свою градацію, або класифікацію.
Сума, що виплачується закладу охорони здоров’я за кожний випадок, є добутком двох величин:
- стандартизованої суми вартості лікування в перерахунку на одного пролікованого хворого (базова ставка);
- вагового коефіцієнта вартості даної U-DRG.
Базова ставка U-DRG однакова для всіх лікарень. Чим вищий ваговий коефіцієнт вартості даної U-DRG, тим більший розмір платежу.
Сутність цього механізму фінансування полягає в тому, що він встановлює оплату вартості лікування, базуючись не на фактичному обсязі медичної допомоги, а на передбачуваному нормативному показнику вартості кожної U-DRG-групи.
У методиці наводиться розрахунок базової ставки та вагових коефіцієнтів уже сформованих U-DRG-груп. В якості методологічної основи використані рекомендації, викладені у посібнику Designing and implementing health care provider payment systems: how-to manuals, edited by John C. Langenbrunner, Cheryl Cashin, and Sheila O’Dougherty. World Bank, USAID, 2009.
Розрахунок вартості лікування одного випадку на основі DRG-груп
Усі заклади охорони здоров’я України, які мають в своєму складі стаціонарні лікувальні структурні підрозділи та/або денні стаціонари й інші аналогічні структурні підрозділи, розглядаються як єдиний медичний простір (ЄМП) надання стаціонарної медичної допомоги. Його бюджет являє собою лікарняний пул (HP). Це максимальна кількість коштів, яку передбачається витратити на оплату стаціонарних медичних послуг за певний період (наприклад 1 рік).
Кожному закладу охорони здоров’я, який входить до ЄМП, присвоюється порядковий номер h (h=1, 2,…, H), U-DRG-групі — n (n=1, 2,…, N).
Кількість пролікованих хворих в h-му закладі охорони здоров’я (NCh) розраховується за формулою (14):
![]()
NCh,n — кількість пролікованих хворих в h-му закладі охорони здоров’я, які віднесені до n-ї U-DRG-групи.
Кількість пролікованих хворих у всіх закладах охорони здоров’я, що входять до ЄМП (NC), розраховується за формулою (15):
![]()
Вартість одного випадку, яка відшкодовується за i-й випадок (price per case — PPCi), розраховується за формулою (16):
![]()
BR — базова ставка (base rate), що характеризує середньозважену вартість лікування одного хворого;
CGWn — ваговий коефіцієнт (coefficient of cost weight), який розраховується для кожної n-ї U-DRG-групи;
n – номер групи U-DRG, який розраховується програмою-групувальником U-DRG відповідно для кожного i-го випадку.
Отже, для розрахунків необхідно обчислити базову ставку та ваговий коефіцієнт.
Розрахунок базової ставки
З метою збереження бюджетної нейтральності (обсяги виплат відповідають рівню фінансування системи) базову ставку слід розраховувати не просто з середнього значення пролікованого випадку, а середньозваженого з урахуванням показника ресурсоємності. Індекс ресурсоємності (case mix index — CMI) відображає ступінь складності випадків та інтенсивність використання ресурсів.
Індекс ресурсоємності для окремого h-го закладу охорони здоров’я (CMIh) розраховується за формулою (17):
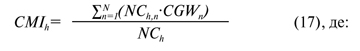
NCh — кількість випадків в h-му закладі охорони здоров’я;
NC — кількість випадків у всіх закладах охорони здоров’я, які входять до ЄМП;
CGWn — ваговий коефіцієнт n-ї групи U-DRG;
N — кількість груп U-DRG в системі оплати за пролікований випадок.
Показник ресурсоємності для системи в цілому (CMI) визначається як середньозважена величина по всіх закладах охорони здоров’я (18):
![]()
Величина базової ставки розраховується за формулою (19):
![]()
Оскільки лікарняний пул (HP) обмежений, базова ставка не може бути фіксованим параметром і повина періодично переглядатися. Якщо величина індексу ресурсоємності (CMI) або число пролікованих випадків (NC) стають більшими, ніж прогнозовані, то базову ставку (BR) необхідно знизити, щоб загальні виплати не перевищили величини лікарняного пулу.
Для підтримки стабільності системи оплати базова ставка не повинна змінюватися частіше, ніж 1 раз на рік. У той же час кількість випадків та індекс ресурсоємності будуть коливатися з місяця в місяць (коливання мають бути враховані в процесі планування). Щоб система могла справлятися із цими коливаннями, необхідно передбачити резервний фонд покриття дефіциту коштів.
Альтернативою може бути включення економічного коефіцієнта (Е) для коригування базової ставки. У такому випадку затверджена базова ставка множиться на економічний коефіцієнт.
Розрахунок вагових коефіцієнтів
Вагові коефіцієнти в кожній n-й групі U-DRG (coefficient of cost weight — CGWn) розраховуються за формулою (20):

AСCn — середня вартість випадку (average cost case), яка розраховується за фомулою (21):
![]()
i=1, 2,…, NCn–1, NCn — генеральна сукупність випадків n-ї групи U-DRG;
CCi — вартість і-го пролікованого випадку в n-й групі U-DRG, розраховується за одним із способів, описаних вище (спосіб 1–3-й);
NCn — кількість випадків, які віднесені до n-ї групи U-DRG.
Загальна сума платежів
Загальна сума платежів, яку одержить h-й заклад охорони здоров’я за звітний період (total payment — TPh), розраховується як сума вартостей і пролікованих випадків за звітний період (22):
![]()
Ih — кількість пролікованих випадків в h-му закладі охорони здоров’я за звітний період.
Остаточна ціна за один випадок (PPCi) та, відповідно, загальна сума платежів (TPh) можуть незначно змінюватися від лікарні до лікарні за рахунок коригувальних коефіцієнтів.
![]()
BR — базова ставка;
Е — економічний коефіцієнт;
Нt — лікарняний коефіцієнт для лікарні типу t;
О — інші коригувальні коефіцієнти.
Інші коригувальні коефіцієнти можуть бути розроблені для врахування специфіки деяких випадків: хірургічна операція для терапевтичної групи, лікування у відділенні реанімації або випадків, які сильно відрізняються за тривалістю лікування від середнього по групі.
Параметри коригування, наприклад, коригувальні коефіцієнти, специфічні для регіонів чи типів закладів, також можуть бути внесені в базову формулу для визначення остаточної ставки платежу за конкретний випадок в конкретній лікарні.
ОПЛАТА НЕСТАНДАРТНИХ ВИПАДКІВ
Політика оплати нестандартних випадків повинна включати визначення випадків, які вважаються такими, і механізм диференційованої оплати лікарень за них. Визначення нестандартного випадку в системі оплати залежить від точок балансування (зрізу) для кожної групи випадків, які поділяють випадки з типовою і нетиповою тривалістю перебування. Кожна група випадків буде мати хоча б одну точку балансування (межа довгої тривалості перебування), і в той же час деякі можуть мати межу короткої тривалості перебування.
РОЗРАХУНОК ТАРИФІВ НА МЕДИЧНІ ПОСЛУГИ ТА МЕДИЧНУ ДОПОМОГУ
Розрахунок тарифів на медичні послуги та медичну допомогу в закладах охорони здоров’я здійснюється за формулою (24):
![]()
V — тариф медичної послуги;
C — вартість медичної послуги;
RR — рівень рентабельності у відсотках.
КОМЕНТАР ЩОДО ВПРОВАДЖЕННЯ ТА АДАПТАЦІЇ МЕТОДИКИ
 Описана в даній статті методика передбачає досить складний алгоритм розрахунків. Тому виникає питання — чи складно буде закладам охорони здоров’я запроваджувати та адаптувати цю методику. Невеликий коментар з цього приводу для читачів «Щотижневика АПТЕКА» надав один з її авторів — Михайло Іванович Яцюк.
Описана в даній статті методика передбачає досить складний алгоритм розрахунків. Тому виникає питання — чи складно буде закладам охорони здоров’я запроваджувати та адаптувати цю методику. Невеликий коментар з цього приводу для читачів «Щотижневика АПТЕКА» надав один з її авторів — Михайло Іванович Яцюк.
Розробка методики дозволила сформувати математичну модель з уніфікованим алгоритмом розрахунку вартості медичних послуг та медичної допомоги. На основі алгоритму розрахунків запропонованої методики розроблено досить просте з точки зору користувача прикладне програмне забезпечення.
Програмне забезпечення створено на базі електронних таблиць Excel з використанням тільки базових функцій. Підготовка економіста-користувача, впровадження та адаптація програмного забезпечення під структуру лікувально-профілактичного закладу може зайняти 2–5 робочих днів.
Методика і розроблене на її основі програмне забезпечення дозволяють проводити розрахунки:
- собівартості всіх структурних підрозділів закладу охорони здоров’я;
- вартості всіх медичних послуг кожного окремого структурного підрозділу;
- вартості оперативних втручань (операцій) для кожного структурного підрозділу;
- вартості лікування в палатах інтенсивної терапії для кожного структурного підрозділу;
- вартості лікування в стаціонарі за 4 видами оплати: 1) на основі вартості проведених лікувально-діагностичних процедур, в тому числі хірургічних втручань та реанімаційних заходів; 2) за кількістю ліжко-днів перебування у стаціонарі; 3) за тарифом основного діагнозу (нозології); 4) за тарифами клініко-витратних груп U-DRG.
Над розробкою методики працював авторський колектив:
В.В. Лазоришинець, В.Ю. Петренко,
М.Ю. Поворозник, О.К. Толстанов,
І.І. Чермак, В.І. Яструбінський, М.І. Яцюк, Ю.М. Яцюк
Вперше опубліковано
у «Щотижневику АПТЕКА»
№ 31 (1102) від 14.08.2017 р.
*1) Abt Associates Inc. Zdrav Reform Program, 1995; 2) Designing and implementing health care provider payment systems: how–to manuals, edited by John C. Langenbrunner, Cheryl Cashin, and Sheila O’Dougherty. World Bank, USAID 2009; 3) книга «Рекомендації щодо подальшого розвитку вторинної медичної допомоги в Україні», 2009 (з напрацюваннями Проекту ЄС «Сприяння реформі вторинної медичної допомоги в Україні»); 4) практичний посібник з обліку пов’язаних з наданням медичних послуг витрат (Özaltın A. and Cashin C., eds. Costing of Health Services for Provider Payment: A Practical Manual Based on Country Costing Challenges, Trade-offs, and Solutions. Спільна навчальна мережа для універсального покриття послугами охорони здоров’я, 2014 р.), розроблений інноваційним співтовариством (Joint Learning Network For Universal Health Coverage— JLN).
**Центр витрат — неподільна до більш низького рівня організаційна одиниця надавача послуг з медичного обслуговування, в якій накопичуються витрати. Центрами витрат можуть бути структурні та віртуальні підрозділи, а також об’єднання структурних і віртуальних підрозділів.
***Віртуальний підрозділ — підрозділ, якого немає в штатному розписі закладу охорони здоров’я, але його з економічної точки зору для спрощення та наглядності розрахунків доцільно виділити зі штатного структурного підрозділу в якості умовно окремого (віртуального) підрозділу. Параметри штатного центру витрат при цьому зменшуються на величину параметрів віртуального підрозділу.
****Клініко-витратні групи U-DRG — це класифікація стаціонарно пролікованих хворих (випадків) в закладах охорони здоров’я України в клінічно однорідні та подібні за середньою ресурсоємністю групи U-DRG. Під ресурсоємністю групи розуміється не тільки близька середня вартість, але й близька структура витрат і набір використаних клінічних ресурсів пролікованих хворих даної групи. Порядок формування клініко-витратних груп U-DRG визначається окремою методикою або методичними рекомендаціями МОЗ.





