 За останнє десятиріччя доволі швидко змінювалися погляди щодо оцінювання факторів ризику, введення та лікування у разі тяжкої форми гострого панкреатиту та його ускладнень. На сьогодні проведення цілеспрямованої терапії, нутритивної підтримки та своєчасної діагностики ускладнень, що виникають з боку підшлункової залози вважають найбільш ефективною тактикою. Професор відділення хірургії медичного факультету Каліфорнійського університету імені Девіда Геффена, Джо Хайнс із колегою, провів систематичний огляд щодо введення та лікування ускладненого перебігу гострого панкреатиту, опублікований у науковому журналі «British Medical Journal».
За останнє десятиріччя доволі швидко змінювалися погляди щодо оцінювання факторів ризику, введення та лікування у разі тяжкої форми гострого панкреатиту та його ускладнень. На сьогодні проведення цілеспрямованої терапії, нутритивної підтримки та своєчасної діагностики ускладнень, що виникають з боку підшлункової залози вважають найбільш ефективною тактикою. Професор відділення хірургії медичного факультету Каліфорнійського університету імені Девіда Геффена, Джо Хайнс із колегою, провів систематичний огляд щодо введення та лікування ускладненого перебігу гострого панкреатиту, опублікований у науковому журналі «British Medical Journal».
Епідеміологія
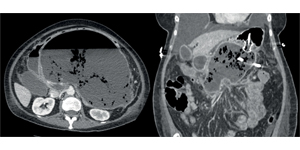
Гострий панкреатит є одним із найпоширеніших показань до стаціонарного лікування у США зі щорічною захворюваністю 13–45 випадків на 100 тис. осіб, причому гострий біліарний панкреатит частіше виявляють у жінок, а гострий алкогольний — у чоловіків. У США жовчнокам’яна хвороба та хронічне зловживання алкоголем становлять до 75% усіх причин розвитку панкреатиту. Летальні наслідки протягом перших 2 тиж захворювання зазвичай розвиваються внаслідок синдрому системної запальної відповіді та органної недостатності. У більш віддалені терміни головною причиною летальності є сепсис та його ускладнення. Успіхи у діагностиці та лікуванні захворювання призвели до значного зниження показників летальності, особливо — у групі пацієнтів із панкреонекрозом. Сумарна летальність серед усіх госпіталізованих пацієнтів із гострим панкреатитом становить близько 10%. Летальність у підгрупі хворих із тяжкою формою гострого панкреатиту може досягати 30%.
Діагностичні критерії
Встановлення діагнозу «гострий панкреатит» потребує наявності двох із трьох характерних ознак захворювання, а саме:
- гострого болю у верхній ділянці живота;
- концентрації амілази або ліпази у сироватці крові, яка щонайменше у 3 рази перевищує верхню межу нормального діапазону;
- характерних даних, отриманих у ході променевої діагностики (УЗД, КТ, МРТ).
Потреба ранньої ідентифікації груп підвищеного ризику привела до розвитку систем бального оцінювання, з яких найбільш застосовуваною серед клініцистів є шкала Ренсона, необхідна для прогнозування тяжкості гострого панкреатиту. Зазначається, що шкала може застосовуватися тільки через 48 год після виникнення перших симптомів панкреатиту, і оцінювання необхідно проводити одноразово. Крім того, на Міжнародному конгресі 1992 р. була запропонована перша класифікаційна система Атланта, останній перегляд якої відбувся у 2012 р. Класифікація Атланта визначає три ступені гострого панкреатиту — легкий, помірний і тяжкий, де:
- легкий ступінь характеризується відсутністю органної недостатності та місцевих/системних ускладнень;
- середній ступінь характеризується транзиторною органною недостатністю, яка зникає протягом 48 год, та/або місцевими чи системними ускладненнями гострого панкреатиту без персистуючої органної недостатності;
- тяжкий ступінь характеризується персистуючою органною недостатністю (>48 год).
Але слід зауважити, що подібні класифікації не спроможні надати клініцисту розуміння динаміки захворювання у реальному часі. У більшості випадків гострий панкреатит має легкий перебіг, а пізніше може переходити до тяжкого, що погрожує життю пацієнта, перебігу. Питання необхідності в системі постійного моніторингу гострого панкреатиту обговорювалося багатьма міжнародними експертами, які й впровадили систему оцінювання активності перебігу гострого панкреатиту (PASS). Така вимірювальна система становить адитивну функцію п’яти зважених клінічно важливих параметрів (органної недостатності, системної запальної відповіді, болю, знеболення, харчової непереносимості).
Ведення пацієнтів із гострим панкреатитом (згідно з рекомендаціями Міжнародної асоціації панкреатологів/Американської панкреатичної асоціації, Американської асоціації гастроентерологів та Американської асоціації ендоскопістів).
Нижче представлені рекомендації з високим рівнем доказовості щодо менеджменту хворих на гострий панкреатит.
Таблиця. Рекомендації з високим рівнем доказовості
| Рекомендація | Рівень доказовості |
|---|---|
| Направлення пацієнтів із тяжкою формою гострого панкреатиту до спеціалізованих центрів | Високий |
| Внутрішньовенна антибіотикопрофілактика не рекомендована для запобігання розвитку інфекційних ускладнень | Високий |
| Пробіотикотерапія не рекомендована для запобігання розвитку інфекційних ускладнень гострого панкреатиту | Високий |
| Термінове проведення РХПГ <24 год пацієнтам із гострим холангітом | Високий |
| Рекомендоване проведення раннього парентерального харчування (протягом 24 год) у пацієнтів із гострим панкреатитом | Високий |
| Рекомендоване проведення ентерального харчування за неможливості проведення парентерального | Високий |
| Слід відкласти проведення інвазивного втручання (тобто проведення черезшкірного дренування, ендоскопічного транслюмінального дренування/некректомії, мінімально інвазивної чи відкритої некректомії) до ≥4 тиж у пацієнтів із встановленим діагнозом «панкреонекроз» або у разі його підозри | Високий |
| Необхідне проведення дренування інфікованої перипанкреатичної рідини у разі, якщо консервативні методи лікування виявляються неефективними | Високий |
| Необхідне проведення дренування симптоматичного стерильного некрозу, що триває >8 тиж після початку розвитку гострого панкреатиту | Високий |
| Ендоскопічне дренування перипанкреатичних рідин слід проводити лише за наявності хірургічної та інтервенційної радіологічної підтримки | Високий |
Нутритивна підтримка
Згідно з даними метааналізу шести рандомізованих контрольних випробувань із залученням 202 пацієнтів, виявлено, що ентеральна нутритивна підтримка покращує результати та запобігає розвитку ускладнень серед пацієнтів із ускладненим перебігом гострого панкреатиту порівняно із парентеральною підтримкою. Зокрема, продемонстровано, що ентеральне харчування знижує частоту катетерасоційованого сепсису, підтримує цілісність кишкової стінки та перешкоджає бактеріальній транслокації.
Фармакотерапія
Менше небажаних явищ спостерігалося при застосуванні лексипафанту, октреотиду, соматостатину та омепразолу, а також при комбінації соматостатин + улінастатин. Загалом авторам статті не вдалося виявити послідовних клінічних переваг лікування тими чи іншими засобами.
Раннє втручання
Перитонеальний лаваж застосовують у пацієнтів із тяжкою формою гострого панкреатиту та за наявності перипанкреатичного накопичення рідини, ґрунтуючись на тому, що це позбавить черевну порожнину токсинів та мінімізує їхню системну абсорбцію. І хоча у більшості випробувань не змогли довести, що цей захід знижує смертність, деякі з них свідчать щодо зниження частоти розвитку серцево-легеневих ускладнень. Пацієнтам із тяжким гострим біліарним панкреатитом можна рекомендувати ранню ендоскопічну сфінктеротомію та видалення жовчних каменів.
Місцеві ускладнення панкреатиту
- Гостре перипанкреатичне накопичення рідини є раннім ускладненням захворювання, яке зазвичай розвивається протягом перших 4 тиж після появи гострого панкреатиту.
- Псевдокиста — інкапсульоване накопичення рідини із запальною стінкою, яке утворюється через більше ніж 4 тиж. Значна кількість псевдокист розсмоктується спонтанно. Пацієнти із симптоматичними псевдокистами потребують втручання для встановлення дренажу. Дренування може відбуватися черезшкірно, хірургічно чи ендоскопічно. Останні значною мірою замінили хірургічний та черезшкірний підходи.
- Панкреонекроз: 1) гостре некротичне накопичення: некапсульований гетерогенний неліквіфікований вміст; 2) обмежений некроз: інкапсульований гетерогенний неліквіфікований вміст. За останнє десятиріччя відбулася значна еволюція у підходах до лікування пацієнтів із панкреонекрозом — із переходом від агресивного хірургічного втручання за допомогою відкритої некректомії до мінімально інвазивного втручання, яке починається із черезшкірного дренування. Ряд випадків продемонстрував, що стерильний некроз може вирішитися без втручань. Мінімально інвазивні підходи до лікування панкреонекрозу включають черезшкірне дренування, ретроперитонеальну санацію, лапароскопічну санацію, черезшкірне трансгастральне дренування або будь-яку комбінацію цих методів.
- Геморагії — кровотечі, найчастіше спричинені ерозією селезінкової чи гастродуоденальної артерії та інших судин, розміщених поряд із підшлунковою залозою. Комп’ютерна томографія з ангіографією підтвердить діагноз геморагічного панкреатиту.
Додаткове лікування
- Лікування із застосуванням дабігатрану по 150 мг 2 рази на добу протягом 3 днів (дабігатран — антикоагулянт, який застосовується у пацієнтів із високим ризиком розвитку тромбоемболічних ускладнень).
- Лікування інфліксимабом, який застосовують для лікування пацієнтів із аутоімунними захворюваннями.
- Hines J. (2019) Management of severe acute pancreatitis. https://www.bmj.com/content/367/bmj.l6227
Катерина Приходько-Дибська





