ЦЕЛИ РУКОВОДСТВА
• Содействовать ведению пациентов с сахарным диабетом (СД) на основании данных доказательной медицины.
• Определить важные моменты для принятия решений при ведении пациентов с СД, например контроль гликемии, оценку состояния органа зрения и нижних конечностей, а также раннее распознавание и лечение сопутствующих состояний, в том числе артериальной гипертензии (АГ), гиперлипидемии и заболеваний почек.
• Обеспечить гибкость рекомендаций с тем, чтобы они подходили для принципов и методов ведения пациентов на местах, например в отношении консультаций специалистов — диабетологов, офтальмологов, оптометристов, подиатров (прим. ред. — специалистов по диагностике и лечению болезней стоп), нефрологов и эндокринологов (в отношении обмена липидов) — или направления к ним.
• Снизить частоту развития осложнений СД.
• Улучшить ведение пациентов с СД на местах и этим улучшить результаты лечения.
ЦЕЛЕВАЯ ПОПУЛЯЦИЯ
Ветераны Министерства обороны США с СД или риском развития СД и его осложнений.
МЕТОДЫ АНАЛИЗА ДОКАЗАТЕЛЬСТВ
Систематический обзор.
МЕТОДЫ ОЦЕНКИ КАЧЕСТВА И СИЛЫ ДОКАЗАТЕЛЬСТВ
Метод взвешивания данных в соответствии с рейтинговой системой (см. ниже).
РЕЙТИНГОВАЯ СИСТЕМА ОЦЕНКИ СИЛЫ ДОКАЗАТЕЛЬСТВ
Качество доказательств оценивали (по нисходящей) на основании их получения в результате:
• правильно проведенных рандомизированных контролируемых испытаний — I;
• хорошо спланированных контролируемых испытаний без рандомизации — II-1;
• хорошо спланированных когортных исследований или аналитических исследований типа «случай — контроль» — II-2;
• анализа множественных временных рядов или наглядных результатов неконтролируемых экспериментов — II-3;
• мнения авторитетных экспертов и экспертных органов, описаний случаев наблюдений — III.
Общее качество доказательств оценивали на основании установленного выше качества доказательств и их связи с исходом в отношении состояния здоровья пациентов или с промежуточным исходом (прим. ред. — например, изменение определенных показателей лабораторных исследований). Таким образом, общее качество доказательств оценивали как:
• хорошее — доказательства высокой степени качества (I или II-1) непосредственно связаны с исходом в отношении состояния здоровья;
• удовлетворительное — доказательства высокой степени качества (I или II-1) связаны с промежуточным исходом или же доказательства II-2 или II‑3 степени качества непосредственно связаны с исходом в отношении состояния здоровья;
• низкое — доказательства III степени или отсутствие связи с исходом в отношении состояния здоровья.
Общий эффект вмешательства оценивали как:
• значительный — 1) умеренное относительное влияние на часто отмечаемое патологическое состояние, которое занимает важное место в клинической практике, или 2) большое влияние на редко отмечаемое патологическое состояние, которое оказывает значительное воздействие на уровне отдельного пациента;
• умеренный — 1) слабое относительное влияние на часто отмечаемое патологическое состояние, которое занимает важное место в клинической практике, или 2) умеренное влияние на редко отмечаемое патологическое состояние, которое оказывает значительное воздействие на уровне отдельного пациента;
• слабый — 1) незначительное относительное влияние на часто отмечаемое патологическое состояние, которое занимает важное место в клинической практике, или 2) слабое влияние на редко отмечаемое патологическое состояние, которое оказывает значительное влияние на уровне отдельного пациента;
• нулевой или отрицательный — 1) отрицательное влияние на пациентов; 2) отсутствие относительного влияния как на часто отмечаемое патологическое состояние, которое занимает важное место в клинической практике, так и на 3) редко отмечаемое патологическое состояние, которое оказывает значительное влияние на уровне отдельного пациента.
РЕЙТИНГОВАЯ СИСТЕМА ОЦЕНКИ СИЛЫ РЕКОМЕНДАЦИЙ
Рекомендации формулировались посредством согласованного мнения экспертов специальной рабочей группы по составлению руководства, а также различных медицинских организаций и учреждений США, в том числе Министерства по делам ветеранов США и Министерства обороны США. При оценке силы рекомендаций исходили из качества доказательств и отмечаемого эффекта определенного вмешательства (табл. 1).
A — убедительная рекомендация относительно того, что вмешательство всегда показано и допустимо.
B — рекомендация относительно того, что вмешательство может быть полезным/эффективным.
C — рекомендация относительно того, что можно рассмотреть целесообразность проведения вмешательства.
D — рекомендация относительно того, что вмешательство может считаться неполезным/неэффективным или оно может быть вредным.
I — недостаточно доказательств в пользу или против рекомендации, врач должен принять клинически обоснованное решение.
ОСНОВНЫЕ РЕКОМЕНДАЦИИ
Рекомендации по ведению пациентов с СД в системе оказания первичной медицинской помощи составлены в виде 7 основных модулей/алгоритмов. Ниже представлен каждый из модулей/алгоритмов, цели и рекомендации или сопроводительные комментарии (прим. ред. — подробнее оценка рекомендаций на основе качества доказательств в их пользу с указанием литературных источников представлена в английском оригинале реферата руководства).
МОДУЛЬ D — ОСНОВНОЙ
В основном модуле представлен краткий обзор важных аспектов ведения пациентов с СД, которые следует учитывать при каждом визите, а также вмешательств, которые следует проводить через соответствующие интервалы времени. Этот модуль помогает медицинскому работнику составить план и определить приоритетные цели при ведении лиц с СД (схема 1 с алгоритмом модуля D).
Схема 1. Модуль D — основной
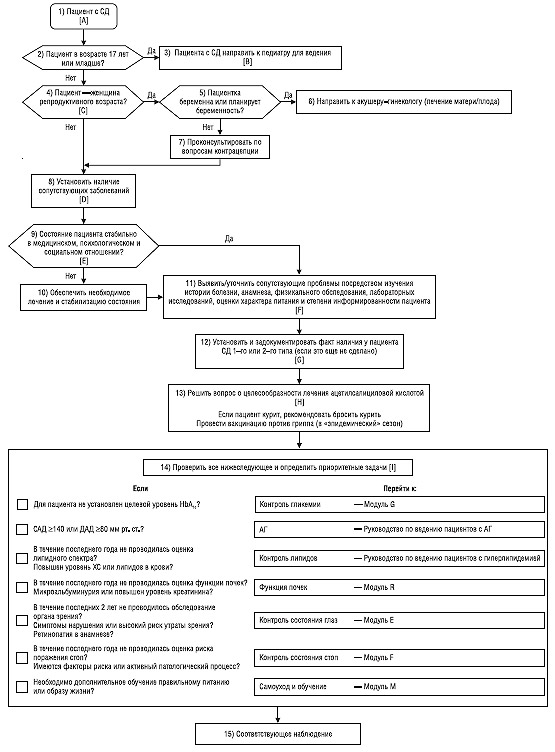
A. Пациент с СД
СД — состояние, при котором отмечается абсолютная или относительная инсулиновая недостаточность, вызывающая гипергликемию. Данный алгоритм применим только к взрослым (в возрасте ≥17 лет) с СД 1-го или 2-го типа (ранее обозначали как инсулинзависимый или инсулиннезависимый СД соответственно), но не к пациентам с гестационным СД.
Биохимические критерии для установления диагноза СД
Критерием для установления диагноза СД является уровень глюкозы плазмы крови натощак ≥126 мг/дл по результатам 2 исследований или повышение уровня глюкозы в крови (≥200 мг/дл) по результатам 2 случайных исследований при наличии симптомов СД (табл. 2).
В настоящее время в клинической практике уже не рекомендуется проводить пероральный тест на толерантность к глюкозе. Также не рекомендуется в качестве скринингового теста измерение уровня гликозилированного гемоглобина A1с (HbA1с). У пациента со случайно определенным повышением уровня глюкозы плазмы крови ≥200 мг/дл без симптомов СД следует измерить уровень глюкозы плазмы крови натощак.
У пациентов с нарушением содержания глюкозы в крови повышен риск развития СД, поэтому им следует рекомендовать контроль массы тела, физические нагрузки с проведением последующего скрининга.
Риск СД у пациентов повышен при наличии одного или нескольких следующих факторов риска:
• возраст ≥45 лет;
• семейный анамнез СД (у одного из родителей или сибсов диагностирован СД);
• уровень холестерина липопротеинов высокой плотности (ХС ЛПВП) ≤40 мг/дл (0,9 ммоль/л) и уровень триглицеридов (ТГ) ≥250 мг/дл (2,82 ммоль/л);
• гестационный СД в анамнезе; или рождение ребенка с массой тела >9 фунтов (4082 г);
• артериальная гипертензия (АГ) [артериальное давление (АД) ≥140/90 мм рт. ст.)];
• ожирение [на 20% выше идеальной массы тела или индекс массы тела (ИМТ) ≥25 кг/м2];
• низкая физическая активность;
• наличие в анамнезе нарушения содержания глюкозы в крови натощак или нарушения толерантности к глюкозе;
• расовая/этническая принадлежность: афроамериканцы, латиноамериканцы, коренные американцы, американцы азиатского происхождения, уроженцы островов Тихоокеанского региона.
В настоящее время в клинической практике уже не рекомендуется проведение перорального теста на толерантность к глюкозе, поскольку он является неточным и характеризуется низкой воспроизводимостью результатов. Тем не менее, целесообразно перечислить критерии установления диагноза СД с использованием перорального теста на толерантность к глюкозе для тех медицинских работников, которые продолжают применять указанный тест. Всемирная организация здравоохранения (ВОЗ) считает возможным и далее использовать пероральный тест на толерантность к глюкозе у пациентов с показателями уровня глюкозы в крови «неопределенного диапазона» значений. Пероральный тест на толерантность к глюкозе, по-видимому, также является более точным прогностическим критерием развития макрососудистых осложнений СД.
Диагностические критерии при пероральном тесте на толерантность к глюкозе [согласно Американской диабетической ассоциации]:
• нормальная толерантность к глюкозе: уровень глюкозы через 2 ч после пробы с нагрузкой <140 мг/дл (7,8 ммоль/л);
• нарушенная толерантность к глюкозе: уровень глюкозы через 2 ч после пробы с нагрузкой составляет 140 мг/дл (7,8 ммоль/л) и <200 мг/дл (11,1 ммоль/л);
• предварительный диагноз СД (его необходимо подтвердить): уровень глюкозы через 2 ч после пробы с нагрузкой — 200 мг/дл (11,1 ммоль/л).
B. Пациента с СД направить к педиатру для ведения
Цель
Обеспечить адекватное ведение детей с СД.
Комментарии
Приблизительно 75% всех впервые выявленных пациентов с СД 1-го типа — дети (в возрасте младше 18 лет). Потребности педиатрической медицинской помощи в некоторых аспектах отличаются от таковых при лечении взрослых. В ходе предоставления медицинской помощи детям необходимо не только учитывать потребности организма, но и смену этапов развития ребенка. Важно помнить, что у детей младшего возраста ограничена способность сообщить о характере жалоб и объяснить, что они испытывают болевые ощущения. Поэтому не следует ожидать от них понимания некоторых клинических ситуаций.
Работники системы первичной медицинской помощи должны направлять детей с СД на консультацию группы медицинских работников с опытом оказания медицинской помощи детям. Члены такой группы должны иметь знания особенностей развития и опыт удовлетворения медицинских и психосоциальных потребностей ребенка. В такую группу должны входить, как минимум, педиатр, специалист по санитарно-просветительской работе по вопросам СД, дипломированная медицинская сестра, диетолог и работник социальной службы; все они должны иметь специальную подготовку и опыт ведения детей с СД.
C. Пациент — женщина репродуктивного возраста?
Цель
Оценить риск осложнений СД для матери и плода в случае незапланированной беременности и для принятия мер по контрацепции.
Комментарии
Работники системы первичной медицинской помощи должны рекомендовать всем пациенткам с уже установленным СД планировать беременность и соответствующим образом готовиться к ней. Медицинским работникам следует также объяснять всем пациенткам репродуктивного возраста с СД необходимость обеспечения оптимального контроля гликемии.
В связи с высоким риском у беременных с СД и необходимостью обеспечения многопрофильного мониторинга и поддерживающих мероприятий стандартом ведения таких пациенток является направление беременных в распоряжение группы специалистов по лечению пациенток с высоким перинатальным риском. В идеальном случае такое направление необходимо при планировании беременности.
D. Установить наличие сопутствующих заболеваний
Цель
Оценить ведение пациента с СД с учетом общего состояния здоровья.
Комментарии
У пациента с СД могут быть и другие заболевания, кроме того СД не обязательно может служить приоритетной целью для применения первых лечебных мероприятий. У пациентов с СД высок риск развития ряда сопутствующих заболеваний, в том числе:
• ишемической болезни сердца (ИБС);
• заболеваний периферических артерий;
• АГ;
• гиперлипидемии.
Примеры заболеваний/состояний, оказывающих влияние на ведение пациентов с СД:
• хроническая обструктивная болезнь легких;
• расстройство в результате употребления сильнодействующих веществ;
• депрессия.
К часто отмечаемым факторам, ускоряющим течение заболевания и приводящим к развитию вторичного СД, относятся:
• заболевание поджелудочной железы (например, в связи с алкоголизмом, вторичная недостаточность функции поджелудочной железы в результате хронического панкреатита, злокачественного новообразования, гемохроматоза);
• заболевание, обусловленное применением лекарственного средства (в особенности тиазидных диуретиков, стероидов, фенитоина);
• синдром Иценко — Кушинга;
• акромегалия.
E. Состояние пациента стабильно в медицинском, психологическом и социальном отношении?
Цель
Стабилизировать состояние пациента перед началом длительного лечения по поводу заболевания.
Комментарии
• Терапию по поводу неотложных или относительно неотложных патологических состояний, включая гипо- или гипергликемию, следует проводить перед началом применения принципов длительного лечения заболевания.
• Насколько неотложным должно быть проведение терапии, в том числе и необходимость в госпитализации, зависит от наличия кетоацидоза, обезвоживания организма, гиперосмолярности, инфекции и др.
• Психическое заболевание и тяжелые социально-экономические проблемы (например, бездомность, безработица, отсутствие систем поддержки, надежных средств сообщения) значительно затрудняют ведение пациента с СД. При таких обстоятельствах привлечение психологов, работников социальных служб и др. может улучшить соблюдение пациентом режима лечения и наблюдение за ним.
• Определение стабильности состояния пациента относится к компетенции медицинского работника.
F. Выявить/уточнить сопутствующие проблемы посредством изучения истории болезни, анамнеза, физикального обследования, лабораторных исследований, оценки характера питания и степени информированности пациента
Цель
Ежегодно проводить медицинское обследование и документально оформлять его результаты для полной оценки состояния пациента с СД.
Комментарии
Кроме общего медицинского обследования, полная оценка состояния пациента с СД включает:
• информацию относительно начала и длительности СД;
• анамнез относительно госпитализации по поводу осложнений диабета;
• проверку контроля гликемии;
• измерение уровня липидов в сыворотке крови;
• обнаружение осложнений СД со стороны стоп;
• выявление осложнений СД со стороны глаз;
• скрининг на АГ;
• скрининг на болезнь почек;
• обнаружение макрососудистых осложнений;
• выявление нейроваскулярных осложнений;
• оценку психосоциального состояния (включая поддержку в семье);
• оценку навыков по самостоятельному уходу (самоуходу).
При последующем наблюдении при оценке состояния пациента основное внимание следует уделить получению новой информации и/или изменениям в истории болезни. Составные элементы оценки представлены в табл. 3.
Оценка степени информированности пациента
На основе мнения экспертов разработаны нижеприведенные вопросы, ответы на которые должны отражать общую информированность пациента и способность адекватно осуществлять самоуход в связи с СД.
• Что Вам трудно или невозможно выполнять из того, что Вы делаете или Вам советовали делать в связи с СД?
• Знаете ли Вы, что делать при повышении/снижении уровня сахара в крови? Опишите симптомы гипер- и гипогликемии. К кому вы обращаетесь в этом случае и когда?
• Помните ли Ваши цели в отношении целевого уровня HbA1с, липопротеинов низкой плотности (ЛПНП), массы тела, уровня физической активности, АД?
• Какой пищевой продукт сильнее всего влияет на уровень сахара у Вас в крови: куриная грудка, салат или картофель?
Неспособность пациента ответить на эти вопросы указывает на возможный недостаток информированности и навыков по самоуходу. В модуле М (самоуход/информированность) представлены дополнительная информация по оценке информированности и планы действий.
У пациентов с СД, у которых необходимо проводить более срочные медицинские мероприятия или имеющих психические проблемы, все равно требуется выполнить такую оценку информированности и навыков самоухода. Такая оценка необходима для определения того, обладают ли они достаточными навыками для контроля гликемии при сопутствующем заболевании в целях предотвращения развития симптоматической гипо- или гипергликемии.
G. Установить и задокументировать факт наличия у пациента СД 1го или 2го типа (если это еще не сделано)
Цель
Определить необходимые элементы терапии для конкретного пациента.
Комментарии
У пациентов с СД 1-го типа отмечают инсулинопению (то есть секреция инсулина практически отсутствует), часто обусловленную аутоиммунным или токсическим (например, в результате действия алкоголя) разрушением бета-клеток поджелудочной железы. У пациентов с СД 2-го типа отмечают инсулинорезистентность и относительную инсулиновую недостаточность.
Для классификации СД в учреждении системы первичной медицинской помощи обычно достаточно определить возраст пациента на момент установления диагноза СД, ИМТ и уровень кетоновых тел в моче (табл. 4).
Повышение частоты случаев ожирения сказалось на более раннем начале СД 2-го типа. Поэтому учет только возраста пациента в качестве диагностического признака для определения СД 1-го или 2-го типа может привести к установлению неправильного диагноза.
H. Решить вопрос о целесообразности лечения ацетилсалициловой кислотой
Цель
Профилактика сердечно-сосудистой патологии.
Рекомендации
1. Лечение ацетилсалициловой кислотой (в дозе 75–325 мг/сут) назначать всем пациентам с СД 2-го типа и признаками сердечно-сосудистой патологии.
2. Рассмотреть вопрос о целесообразности проведения терапии ацетилсалициловой кислотой (в дозе 75–325 мг/сут) в целях первичной профилактики у пациентов в возрасте старше 40 лет с СД 2-го типа и с одним или несколькими факторами риска развития сердечно-сосудистых заболеваний.
3. С учетом индивидуального подхода рассмотреть вопрос о целесообразности проведения терапии ацетилсалициловой кислотой у пациентов в возрасте 30–40 лет с СД 2-го типа, особенно у лиц c другими факторами риска сердечно-сосудистых заболеваний или с СД 1-го типа и большой продолжительностью заболевания.
I. Оценить все осложнения СД
и определить первоочередные задачи
Цель
Выявить все осложнения СД, требующие особого внимания.
Рекомендации
1. Если для пациента не установлен целевой уровень HbA1с — перейти к модулю G («Контроль гликемии»).
2. Если систолическое АД (САД) >140, а диастолическое АД (ДАД) >80 мм рт. ст. — следовать рекомендациям клинического руководства Министерства по делам ветеранов и Министерства обороны США по ведению пациентов с АГ (адрес в Интернете: http://www.oqp.med.va.gov/cpg/HTN/HTN_Base.htm).
3. Если в течение последнего года не проводили оценку липидного спектра либо у пациента повышен уровень холестерина (ХС) или липидов в крови — следовать рекомендациям клинического руководства Министерства по делам ветеранов и Министерства обороны США по ведению пациентов с дислипидемией (адрес в Интернете: http://www.guideline.gov. или http://www.oqp.med.va.gov/cpg/DL/DL_base.htm).
4. Если в течение последнего года не проводили оценку функции почек или у пациента имеется микро-/макроальбуминурия либо же повышен уровень креатинина сыворотки крови — перейти к модулю R («Функция почек»).
5. Если в течение последних 2 лет не проводили обследования органа зрения, у пациента имеются симптомы зрительных расстройств или в ходе ранее проведенного обследования установлено наличие высокого риска утраты зрения или ретинопатии — перейти к модулю E («Контроль состояния глаз»).
6. Если в течение последнего года не проводили оценку риска поражения стоп либо у пациента имеются соответствующие факторы риска или же обнаружен активный патологический процесс — перейти к модулю F («Контроль состояния стоп»).
7. Если необходимо провести обучение пациента правильному питанию или образу жизни — перейти к модулю M («Самоуход и обучение»).
8. Если пациента следует вакцинировать противогриппозной вакциной, то вакцинацию проводят в начале эпидемического сезона.
9. Если имеются показания, то ввести пациенту пневмококковую вакцину.
10. Если пациент курильщик — следовать рекомендациям клинического руководства Министерства по делам ветеранов и Министерства обороны США по мерам для прекращения курения.
Краткая информация о терапии АГ при СД
Более полная информация о ведении пациентов с АГ содержится в соответствующем руководстве Министерства по делам ветеранов и Министерства обороны США (адрес в Интернете: http://www.oqp.med.va.gov/cpg/cpg.htm или http://www.qmo.amedd.army.mil).
Пациенты с СД и САД >140 или ДАД >80 мм рт. ст.
Рекомендации
1. Пациентам с СД и АГ (САД/ДАД>140/90 мм рт. ст.) или с изолированной систолической АГ (если САД до лечения >140 мм рт. ст., а ДАД <90 мм рт. ст.) следует:
• начать антигипертензивную терапию ингибитором ангиотензинпревращающего фермента (АПФ);
• если отмечаются побочные эффекты, вызванные ингибитором АПФ, перевести пациента на терапию антагонистом ангиотензина II;
• при необходимости применять другие лекарственные средства для достижения целевого уровня САД/ДАД <140/80 мм рт. ст.
2. У пациентов с СД и САД <139 мм рт. ст. и ДАД 80–89 мм рт. ст. и с микроальбуминурией или без нее может оказать эффект терапия ингибитором АПФ. Однако данные клинических испытаний, позволяющие точно установить целевой уровень АД, отсутствуют.
3. В отношении пациентов с СД и почечной недостаточностью (при уровне креатинина сыворотки крови >1,5 мг/дл) или протеинурией (при уровне белка >1 г/24 ч) имеются некоторые данные, позволяющие предположить, что дальнейшее снижение АД (<125/75 мм рт. ст.) может еще больше замедлить прогрессирование заболевания почек. Следует стремиться достичь более низкого уровня АД, если это возможно и практически обосновано, что зависит от переносимости лекарственных средств пациентом и побочных эффектов антигипертензивной терапии.
Краткая информация о ведении пациентов с нарушениями обмена липидов при СД
Более полная информация о ведении пациентов с дислипидемией содержится в соответствующем руководстве Министерства по делам ветеранов и Министерства обороны США (адрес в Интернете: http://www.oqp.med.va.gov/cpg/cpg.htm или http://www.qmo.amedd.army.mil).
Пациенты с СД, у которых в течение 1 года не исследовали липидный спектр либо повышен уровень ХС или липопротеинов
Рекомендации
1. У пациентов с СД и пациентов с диагностированной ИБС следует проводить скрининг на нарушение обмена липидов. Необходимо проверять липидный спектр натощак не реже 1 раза в 2 года (уровень ТГ, ХС ЛПВП и ХС ЛПНП).
2. Всем пациентам с СД необходимо дать рекомендации в отношении образа жизни. Изменение образа жизни показано всем пациентам с уровнем ХС ЛПНП >100 мг/дл. Изменения образа жизни включают диету (консультация по диетическому или правильному питанию с ограничением потребления жиров и/или ХС, или же в отношении мер диетотерапии), повышение физической активности, прекращение курения, чрезмерного потребления алкоголя и контроль массы тела.
3. Пациентам с СД и повышенным уровнем ТГ в крови следует назначить соответствующую лекарственную терапию. Повышение уровня ТГ (>400 мг/дл) может быть связано с неудовлетворительным контролем гликемии. Наиболее частыми причинами вторичной гипертриглицеридемии являются злоупотребление алкоголем, СД и гипотиреоз. Успешное лечение при этих патологических состояниях может улучшить или нормализовать уровень ТГ, а неэффективное — привести к неэффективности мер, направленных на снижение уровня липидов в крови. После улучшения контроля гликемии следует повторно определить уровень ТГ в крови.
4. Пациентам с СД, у которых не удалось достичь целевого уровня ЛПНП и у которых уровень ХС ЛПНП >130 мг/дл, следует назначить медикаментозную гиполипидемическую терапию (табл. 5).
Фармакотерапия для пациентов с ИБС/атеросклерозом
Пациентам с установленной ИБС/атеросклерозом, у которых уровень ЛПВП <40 мг/дл, рекомендуется медикаментозная терапия гемфиброзилом (табл. 6).
МОДУЛЬ S — СКРИНИНГ И ПРОФИЛАКТИКА
(схема 2 с алгоритмом модуля S)
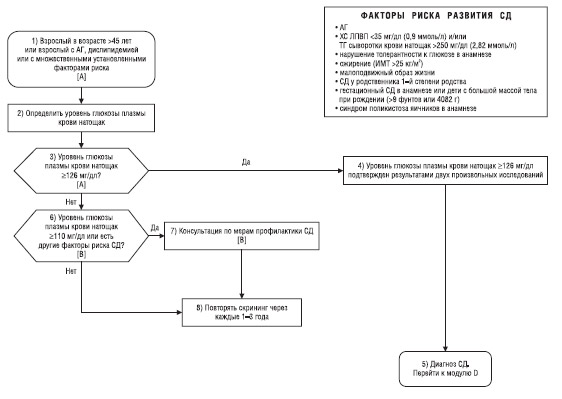
Примечание. Случайное определение (не натощак) уровня глюкозы плазмы крови в качестве основного метода скрининга не рекомендуется. Однако
определение глюкозы плазмы крови не натощак >200 мг/дл (по результатам не менее двух исследований) является достаточным для диагноза СД, а
<110 мг/дл — для его исключения. Случайно определенный (не натощак) уровень глюкозы плазмы крови в диапазоне 111–199 мг/дл следует про-
верить посредством исследования уровня глюкозы плазмы крови натощак.
Схема 2. Модуль S — скрининг на СД
A. Скрининг СД
Цель
Диагностировать СД 2-го типа на ранней стадии с тем, чтобы посредством эффективной терапии минимизировать риск развития тяжелых микро- и макрососудистых осложнений.
Рекомендации
1. У взрослых в возрасте ≥45 лет через 1–3 года следует рассматривать вопрос о целесообразности скрининга на развитие СД с интервалом 1–3 года.
2. У взрослых молодого возраста (за исключением беременных) с АГ или дислипидемией, или же множественными другими факторами риска развития СД также следует рассмотреть вопрос о целесообразности скрининга. К факторам риска относятся: нарушение толерантности к глюкозе, ИМТ >25 кг/м2, малоподвижный образ жизни, СД у родственников первой степени родства, наличие в анамнезе гестационного СД или большая [>9 фунтов (4082 г)] масса тела ребенка при рождении, АГ, уровень ХС ЛПВП <35 мг/дл (0,9 ммоль/л) и/или уровень ТГ сыворотки крови натощак >250 мг/дл (2,82 ммоль/л), синдром поликистоза яичников в анамнезе, принадлежность к этнической группе высокого риска, нарушение толерантности к глюкозе или уровня глюкозы крови натощак при ранее проводившемся исследовании, а также другие клинические состояния, связанные с инсулинорезистентностью.
3. В целях скрининга на СД предпочтительнее определять уровень глюкозы плазмы крови натощак; этот тест также входит в полный комплекс методов, применяемых при диагностике СД. Диагноз СД устанавливают в случае если уровень глюкозы плазмы крови натощак составляет ≥126 мг/дл по результатам не менее 2 исследований (см. модуль D). Уровень глюкозы плазмы крови натощак в норме <110 мг/дл. Если уровень глюкозы плазмы крови натощак в диапазоне ≥110 и <126 мг/дл (7,0 ммоль/л), это является показанием к проведению повторного исследования, которое необходимо проводить в другой день.
4. Хотя определение уровня глюкозы плазмы крови не натощак и не рекомендуется применять в качестве скринингового теста первой линии, но содержание глюкозы >200 мг/дл (по результатам не менее 2 исследований) является достаточным для установления диагноза СД, а <110 мг/дл — достаточным для исключения СД. Случайное (не натощак) определение уровня глюкозы плазмы крови в диапазоне 111–199 мг/дл следует проверить исследованием уровня глюкозы плазмы крови натощак.
5. У пациентов с нарушением содержания глюкозы крови натощак/нарушением толерантности к глюкозе следует рассмотреть вопрос о целесообразности изменения образа жизни.
Профилактика СД
Цель
Предотвратить или замедлить начало развития СД 2-го типа у пациентов группы высокого риска.
Рекомендации
1. Пациентов с нарушением толерантности к глюкозе (то есть при уровне глюкозы плазмы крови натощак >110 мг/дл и <126 мг/дл) следует проконсультировать в отношении профилактики СД. Интенсивные меры по изменению образа жизни в целях профилактики СД включают регулярные физические упражнения на свежем воздухе и низкокалорийную диету, способствующую и поддерживающую уменьшение массы тела.
2. У пациентов с ИМТ >25 кг/м2 повышен риск развития СД, поэтому им следует уменьшить массу тела на 5% или более и поддерживать ее на этом уровне.
3. Изменение образа жизни может принести пользу всем пациентам, вопрос о целесообразности таких изменений следует рассматривать для пациентов с другими факторами риска развития СД (кроме нарушения толерантности к глюкозе).
МОДУЛЬ G — КОНТРОЛЬ ГЛИКЕМИИ
(схема 3 с алгоритмом модуля G)
Схема 3. Модуль G — контроль гликемии

A. Пациент с СД
С каждым пациентом с СД, независимо от длительности заболевания, медицинский работник должен обсудить соответствующую цель контроля гликемии, а затем составить план тактики лечения для достижения данной цели.
Проверку эффективности контроля гликемии необходимо проводить во время каждого планового посещения врача или во время посещений, связанных с сопутствующими патологическими состояниями, которые могут повлиять на степень контроля гликемии.
B. Оценка степени контроля гликемии
Цель
Определить степень контроля гликемии пациентом.
Рекомендации
1. Следует периодически измерять уровень HbA1с для оценки контроля гликемии с течением времени.
2. Постпрандиальный уровень глюкозы плазмы крови следует определять у пациентов в следующих случаях:
а) повышен уровень HbA1с (для него не установлен целевой уровень), но уровень глюкозы плазмы крови натощак в норме;
б) часто в часы активного бодрствования отмечаются симптомы гипогликемии, беспокоящие пациента.
3. В целях коррекции терапии следует использовать показатели постпрандиального уровня глюкозы плазмы крови.
C. С помощью критериев стратификации риска определить рекомендуемый целевой уровень гликемии для ее контроля
Цель
Определить рекомендуемый целевой уровень гликемии для ее контроля на основе показателя абсолютного риска развития микроваскулярных осложнений у пациента.
Рекомендации
1. Необходимо установить индивидуальный диапазон целевого уровня гликемии для каждого пациента с учетом оценки соотношения «риск/польза» для данного пациента.
2. Целевой уровень HbA1с для всех пациентов с СД должен поддерживаться на уровне <9% в целях предотвращения возникновения симптомов гипергликемии.
3. Для пациента с очень слабо выраженными микрососудистыми осложнениями или при их отсутствии, а также без клинически важных сопутствующих заболеваний и с удовлетворительной ожидаемой продолжительностью жизни целевой уровень HbA1с должен составлять <7%.
4. У пациента с выраженными микрососудистыми осложнениями и/или с клинически важным сопутствующим заболеванием или с короткой ожидаемой продолжительностью жизни ниже вероятность положительного влияния гипогликемической терапии на выживаемость; поэтому интенсивные меры, направленные на снижение уровня глюкозы в крови, могут быть не оправданы.
5. При определении целевого уровня HbA1c следует учитывать риск развития гипогликемии (табл. 7).
D. Коррекция целевого уровня гликемии с учетом факторов риска у конкретного пациента
Цель
Обеспечить безопасное достижение пациентом рекомендуемого целевого уровня HbA1с с учетом индивидуального риска, пользы, а также предпочтений каждого пациента.
Рекомендации
1. На основе состояния здоровья, социального и психологического состояния пациента следует сопоставить риск применения планируемой терапии с ожидаемой пользой от ее применения.
E. Установить диапазон целевых показателей гликемии после его обсуждения с пациентом
Цель
Установить готовность и желание пациента достичь целей терапии.
Рекомендации
1. Следует совместно с пациентом установить конкретный целевой уровень гликемии после обсуждения риска и пользы планируемой терапии.
2. В случае необходимости для достижения целевого уровня гликемии следует направить пациента в отделение эндокринологии/диабетологии.
F. Пациент относится к группе высокого риска?
Цель
Выявить пациента группы высокого риска, которому необходима консультация другого специалиста относительно разработки плана лечения и/или для контроля проводимого лечения.
Рекомендации
1. В отношении пациентов с уровнем HbA1с >9,5% следует решить вопрос о целесообразности интенсивного ведения по ускоренной схеме лечения.
2. Оценить целесообразность направления на консультацию пациента, принимающего несколько лекарственных средств в высоких дозах.
К пациентам группы высокого риска относятся те, у которых:
• установлен СД 1-го типа (особенно пациенты, ранее госпитализированные по поводу метаболических осложнений, и/или пациенты, которым проводят интенсивную инсулинотерапию);
• отмечают повторные эпизоды нетрудоспособности в связи с гипо- и/или гипергликемией;
• затруднено распознавание симптомов гипогликемии и случаи тяжелых гипогликемических реакций (включая кому, судороги или частую необходимость в проведении срочных реанимационных мероприятий) в анамнезе;
• развитие СД привело к необходимости применения инсулина;
• выявлены расстройства зрения и/или нарушение функции почек;
• имеются психосоциальные проблемы (в том числе злоупотребление алкоголем или сильнодействующими веществами), осложняющие ведение пациента;
• уровень HbA1с >9,5%.
G. Пациенту необходимо принимать инсулин?
Цель
Выявить пациентов, которым необходимо принимать инсулин.
Рекомендации
1. Пациенту с СД 1-го типа следует проводить заместительную терапию инсулином.
2. У пациента с СД 2-го типа или СД неясной этиологии, у которого отмечается значительное или быстрое уменьшение массы тела и/или стойкая кетонурия, выявляемая не натощак, имеется как минимум относительная инсулиновая недостаточность тяжелой степени, поэтому вероятно, что он нуждается в инсулинотерапии в течение неопределенно долгого времени.
H. Назначить/скорректировать инсулинотерапию, оценить целесообразность направления
пациента к специалисту
Цель
Достичь или оптимизировать достижение целевого уровня гликемии посредством инсулинотерапии.
Рекомендации
1. Всех пациентов с СД 1-го типа следует направить в клинику диабетологии, имеющую в штате различных специалистов (например, диабетолога, медицинскую сестру-диабетолога, диетолога, инструктора по санитарному просвещению и др.) для проведения и коррекции инсулинотерапии.
2. Если срочное направление в клинику диабетологии невозможно, то работник системы первичной медицинской помощи должен начать проведение инсулинотерапии по жизненным показаниям:
• определить суммарную суточную дозу (ССД) из расчета 0,5 ед/кг массы тела в сутки;
• 2/3 ССД вводить за 30 мин до завтрака в виде 2 частей изофан инсулина (человеческого нейтрального протамин инсулина Хагедорна — инсулина NPH) и 1/3 человеческого нейтрального инсулина;
• оставшуюся 1/3 ССД можно разделить на равные части и вводить в виде человеческого нейтрального инсулина за 30 мин перед ужином и в виде человеческого изофан инсулина — перед сном.
I. Принять соответствующие меры для соблюдения пациентом режима лечения
Цель
Обеспечить надлежащее наблюдение за пациентом и его контакт с медицинскими работниками.
Рекомендации
1. Необходимо проверить степень информированности пациента с СД о заболевании, навыки по самоуходу и наличие у него проблем, препятствующих соблюдению режима лечения.
2. При выявлении психологических, других личных или финансовых причин, препятствующих соблюдению режима лечения, следует обеспечить дополнительные консультации соответствующих специалистов (например, психиатра, медицинского работника системы социального попечения и др.).
J. Начать/скорректировать терапию
Цель
Достичь целевого уровня гликемии за счет принятия наиболее экономически эффективных и наименее травматичных мер.
Рекомендации
1. На основе индивидуального подхода совместно с пациентом необходимо установить цели терапии, учитывая степень тяжести заболевания, сопутствующую патологию и предпочтения пациента.
2. Назначение диетотерапии и физических упражнений обычно является адекватной начальной мерой ведения пациентов с начальной стадией СД 2-го типа и зависит от выраженности симптомов заболевания, оценки социально-психологического состояния и общего состояния здоровья. Следует убедить пациента в пользе диеты, повышенной физической активности и изменения образа жизни.
3. Если с помощью диетотерапии и физических упражнений не удалось достичь целей лечения, то следует начать медикаментозную терапию.
4. Отсутствуют какие-либо доказательства того, что мониторинг уровня глюкозы в крови у пациентов со стабильным течением СД 2-го типа приносит клиническую пользу. Если пациенту необходимо осуществлять мониторинг самостоятельно, обычно достаточно двух раз в неделю. В особых ситуациях, например при развитии острого интеркуррентного заболевания, частых эпизодах гипо- или гипергликемии или же изменении режима дозирования препаратов, может быть целесообразным временно осуществлять более частый контроль состояния пациента.
Принцип последовательной терапии обычно используют при клиническом ведении пациентов с хроническими заболеваниями. Последовательность этапов терапии, применяемой для контроля гликемии, представлена в табл. 8.
J.1 Монотерапия
Рекомендации
1. Препараты сульфонилмочевины можно применять в качестве терапии первой линии у большинства пациентов.
2. Метформин показан в качестве терапии первой линии у пациентов с избыточной массой тела.
3. Тиазолидиндионы не рекомендуется применять в качестве монотерапии.
J.2 Комбинированная терапия
Рекомендации
1. Можно дополнительно назначить метформин при терапии производным сульфонилмочевины в случае неэффективности последнего и при отсутствии противопоказаний.
2. Можно дополнительно назначить инсулин в случае если у пациента не удалось достичь целевого уровня (если уровень HbA1с выше целевого не более чем на 1,5%).
J.3 Инсулинотерапия
Рекомендации
1. Пациенту с СД 1-го типа следует проводить заместительную терапию инсулином.
2. Необходимо использовать индивидуальный подход в лечении пациентов с СД 1-го типа наряду с проведением консультаций с многопрофильной группой по ведению пациентов с СД. Если срочное направление на консультацию невозможно, работник системы первичной медицинской помощи должен начать проведение инсулинотерапии по жизненным показаниям:
а) определить ССД из расчета 0,5 ед/кг массы тела в сутки;
б) 2/3 ССД вводить за 30 мин до завтрака в виде 2 частей изофан инсулина (инсулина NPH) и 1 части человеческого нейтрального инсулина;
в) оставшуюся 1/3 ССД можно разделить на равные части и вводить в виде человеческого нейтрального инсулина за 30 мин перед ужином и в виде человеческого изофан инсулина — перед сном.
3. Необходимо оценить целесообразность применения (по крайней мере временно) инсулина средней продолжительности действия или длительного действия в виде монотерапии или дополнительно к применению пероральных гипогликемизирующих средств для контроля уровня глюкозы крови натощак у пациентов с СД 2-го типа, у которых:
а) пероральные гипогликемизирующие средства неэффективны, плохо переносятся или противопоказаны;
б) желательно быстрое восстановление эугликемического состояния (например, у пациентов с упорными симптомами СД или с гипергликемией при проведении хирургического вмешательства и/или в отделениях интенсивной терапии);
в) желаемая или имеющаяся беременность;
г) уровень HbA1с на 1,5% выше целевого;
д) предполагается наличие относительной инсулиновой недостаточности в связи с уменьшением массы тела и упорном кетоацидозе в состоянии не натощак.
4. Несмотря на то что имеются различные препараты инсулина средней продолжительности и длительного действия, для большинства пациентов, которым необходим инсулин для контроля гипергликемии натощак, следует рассмотреть возможность применения суспензии изофан инсулина (инсулина NPH).
5. Инсулин гларгин (инсулин длительного действия) можно применять в следующих ситуациях:
а) у пациентов, принимающих инсулин, с частыми эпизодами ночной гипергликемии тяжелой степени;
б) в качестве базисной дозы инсулина для пациентов, ежесуточно получающих множественные инъекции инсулина.
6. Среди пациентов, получающих инсулин, большинству тех, кому он необходим во время приема пищи, рекомендуется назначать нейтральный инсулин.
7. Назначение или изменение терапии инсулином, назначаемым перед приемом пищи, в связи с отмечаемой гипер- или гипогликемией, должно сопровождаться рекомендациями в отношении диеты и индивидуальным обучением пациента.
8. Пациентам, получающим инсулин, в качестве альтернативы нейтральному инсулину можно назначить инсулин-аспарагин или инсулин лиспро, применение которых целесообразно в следующих ситуациях:
а) у пациента установлена потребность в применении инсулина перед приемом пищи в связи постпрандиальной гипергликемией+часто одновременно отмечается гипогликемия;
б) у пациента применяют инсулиновый насос (примечание: инсулин-аспарагин зарегистрирован в США для применения с инсулиновым насосом, также были отмечены удовлетворительные результаты применения с инсулиновыми насосами инсулина лиспро).
K. Определить наличие побочных эффектов или противопоказаний
к проводимому лечению
Цель
Коррекция медикаментозной терапии в связи с развитием побочных эффектов.
Рекомендации
1. Пациента, у которого отмечают повторные эпизоды или тяжелой степени гипогликемия, следует обследовать на наличие провоцирующих факторов, которые легко поддаются коррекции (например, пропуск приема пищи, физические нагрузки, неправильное введение дозы инсулина или неправильный выбор времени для его введения).
L. Есть ли проблемы с соблюдением режима лечения?
Цель
Установить причины, препятствующие полному соблюдению назначенного режима лечения.
Рекомендации
1. Если пациенту не удалось достичь установленного диапазона целевых значений, следует определить причины, препятствующие соблюдению им режима лечения (например, неправильное понимание инструкций, плохая информированность, финансовые/социальные/психологические барьеры, культурные традиции).
2. После определения препятствий можно направить пациента на консультацию к соответствующему специалисту (см. также модуль М).
M. Необходима коррекция целевого уровня гликемии?
Цель
Определить, остается ли адекватным рекомендованный для данного пациента целевой уровень гликемии.
Рекомендации
1. Необходимо периодически проверять соответствие целей лечения, учитывая действие специфичных для пациента факторов, в том числе состояние здоровья, наличие побочных реакций на лекарственные средства, соблюдение режима лечения и особые предпочтения пациента.
N. Наблюдение
Цель
Сохранять контроль гликемии и обеспечить надлежащий мониторинг состояния пациента группой медицинских работников.
Рекомендации
1. Следует составить план наблюдения за пациентом для оценки реакции на лечение, его переносимости, переоценки целевых уровней и терапии при острых и хронических заболеваниях.
2. Частоту посещений пациента медицинским работником следует установить для каждого пациента с СД, которому удалось достичь целей терапии и у которого нет нестабильного состояния в связи с хроническими осложнениями СД.
3. При внезапном изменении состояния здоровья пациента или при изменении схемы лечения может быть целесообразным проведение последующего контроля через 1 мес или ранее.
МОДУЛЬ R — ФУНКЦИЯ ПОЧЕК
(схема 4 с алгоритмом модуля R)
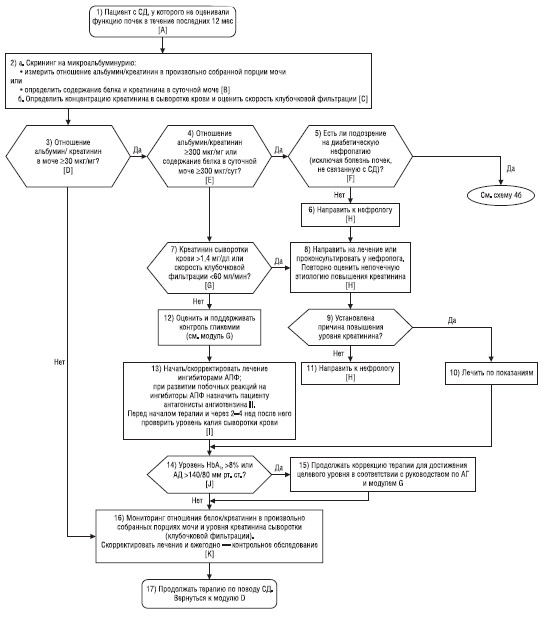
Схема 4а. Модуль R — функция почек (исследование)
A. Пациент с СД, у которого не оценивали функцию почек в течение последних 12 мес
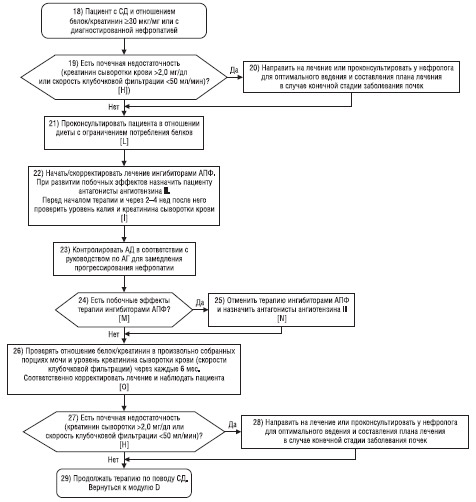
Схема 4б. Модуль R — функция почек (лечение)
У пациентов с СД 1-го типа после периода полового созревания и затем не реже 1 раза в 5 лет необходимо проводить скрининг на наличие патологии почек. Скрининг пациентов с СД 2-го типа на наличие заболевания почек следует проводить в момент установления диагноза СД, поскольку диагноз СД 2-го типа устанавливают в среднем через 10 лет после начала его развития.
Пациентам, которым проводят лечение ингибитором АПФ или антагонистом ангиотензина II в связи с ранее установленным диагнозом микроальбуминурии (или другими патологическими состояниями, такими, как застойная сердечная недостаточность или АГ), все еще может требоваться ежегодное проведение оценки функции почек для мониторинга начального этапа развития или прогрессирования нефропатии и соответствующей коррекции лечения. Например, начало развития нефропатии у пациента с СД и АГ при приеме ингибиторов АПФ может обусловить снижение врачом целевого уровня АД у данного пациента.
Рекомендации
1. Недостаточно доказательств в пользу или против рекомендации ежегодно проводить оценку ожидаемой продолжительности жизни пациента.
2. При значительном увеличении ожидаемой продолжительности жизни пациента по сравнению с предыдущим годом можно рассмотреть целесообразность скрининга пациента на развитие нефропатии.
B. Провести скрининг
на микроальбуминурию: измерить отношение альбумин/креатинин
в произвольно собранной порции мочи или определить содержание белка
и креатинина в суточной моче
Цель
Количественно определить степень протеинурии.
Рекомендации
1. У пациентов с СД, у которых ожидаемая продолжительность жизни составляет >5 лет, следует провести скрининг на повышение экскреции альбумина или белка с мочой с использованием критических точек (табл. 9), принятых Американской диабетической ассоциацией.
2. Использование тест-полосок для анализа мочи в целях скрининга не рекомендуется, поскольку при этом не учитываются возможные ошибки в результате изменения концентрации мочи.
3. Рекомендуемым методом для скрининга пациентов на наличие нефропатии является произвольный сбор порций мочи для измерения отношения альбумин/креатинин. Использование метода определения белка и креатинина в суточной моче также возможно, но оно более обременительно для пациентов и может приводить к ошибкам, связанным со сбором мочи.
4. В связи с вариабельностью экскреции альбумина с мочой в 2 из 3 порций мочи, собранных в течение 3–6 мес, выявляют патологические показатели до установления диагноза микроальбуминурии.
5. Тяжелые физические нагрузки (в пределах 24 ч до сбора мочи), инфекции мочевых путей, острые лихорадочные состояния и сердечная недостаточность могут приводить к транзиторному повышению экскреции альбумина с мочой, поэтому в указанных ситуациях проведение скрининга следует отложить, чтобы избежать получения ложноположительных результатов. Пациентам необходимо объяснить, что не следует подвергаться физическим нагрузкам за 1 сут до сбора проб мочи.
6. Рабочая группа по подготовке рекомендаций не рекомендует перед скринингом отменять ингибиторы АПФ или антагонисты ангиотензина II, даже если эти лекарственные средства снижают экскрецию альбумина с мочой.
C. Определить концентрацию креатинина в сыворотке крови и оценить скорость клубочковой фильтрации
Цель
Установить ухудшение функции почек и выявить пациентов с высоким риском развития прогрессирующей почечной недостаточности, уремического синдрома, а также с высоким риском развития сердечно-сосудистой патологии.
Рекомендации
1. Для оценки скорости клубочковой фильтрации у пациентов группы высокого риска и для составления схемы их ведения следует использовать метод определения уровня креатинина в сыворотке крови.
D. Отношение альбумин/креатинин ≥30 мкг/мг?
Цель
Установить диагноз ранней диабетической нефропатии и перед назначением пациенту лечения убедиться, что альбуминурия носит стойкий, а не временный характер.
Рекомендации
1. Пациентам с СД и отношением альбумин/креатинин в произвольно собранной порции мочи ≥30 мкг/мг необходимо повторно провести исследование, чтобы убедиться в стойком, а не временном повышении уровня альбумина (например, вследствие тяжелых физических нагрузок, инфекции мочевых путей, острого лихорадочного состояния или сердечной недостаточности).
2. Если при повторном исследовании отношение альбумин/креатинин также составляет ≥30 мкг/мг, у пациента отмечается стойкая микроальбуминурия; если при повторном исследовании указанное отношение составляет <30 мкг/мг — повторить исследование в 3-й раз.
E. Отношение альбумин/креатинин ≥300 мкг/мг или содержание белка в суточной моче ≥300 мкг/сут?
Цель
Тест помогает отличить диабетическую нефропатию от недиабетического поражения почек.
Рекомендации
1. Лиц с СД и макроальбуминурией (то есть при отношении альбумин/креатинин мочи ≥300 мкг/мг или белок суточной мочи ≥300 мкг/сут) необходимо определить функцию почек, поскольку альбуминурия данной степени указывает на наличие или прогрессирование диабетического поражения почек.
F. Есть ли подозрение на диабетическую нефропатию (можно ли исключить недиабетическое поражение почек)?
Цель
Собрать дополнительные доказательства, подтверждающие диагноз диабетической нефропатии. Клиницистам следует определить, имеются ли у пациента типичные проявления диабетического поражения почек.
Рекомендации
1. Регистрировать показатели альбуминурии. При диабетическом поражении почек нехарактерен переход от нормальных показателей мочи к макроальбуминурии в течение менее 1 года.
2. Регистрировать повышение АД. Поскольку диабетическая нефропатия прогрессирует от микро- к макроальбуминурии, обычно отмечается повышение АД.
3. Регистрировать наличие других осложнений СД, например ретинопатии. Всем пациентам с СД и макроальбуминурией следует пройти обследование у офтальмолога для подтверждения диагноза ретинопатии (при этом могут выявлять микроаневризмы сосудов сетчатки, кровоизлияния в виде очагов пламени и «мягкие/твердые экссудаты») (см. модуль E), поскольку у >90% пациентов с макроальбуминурией вследствие СД также отмечается ретинопатия по крайней мере — легкой степени.
4. Если течение нефропатии атипичное (то есть заболевание быстро прогрессирует или отсутствуют какие-либо признаки ретинопатии), необходима консультация нефролога для дальнейшего клинического обследования в целях установления диагноза.
G. Уровень креатинина сыворотки крови >1,4 мг/дл или скорость клубочковой фильтрации <60 мл/мин (нарушение функции почек)?
Цель
Оценить состояние лиц с нарушением функции почек для выяснения возможной причины заболевания почек, не имеющего отношения к СД.
Рекомендации
1. Рассмотреть различные возможные причины почечной недостаточности, в том числе преренальные, ренальные и постренальные.
2. Провести ультразвуковое исследование (УЗИ) почек у всех пациентов с почечной недостаточностью, за исключением тех, у кого это состояние легко устранимо.
3. Решить вопрос о проведении других необходимых исследований и направлении пациента к нефрологу или урологу в соответствии с показаниями.
G. Направление к нефрологу
Цель
Проконсультировать пациента у нефролога в отношении необходимости дальнейшего клинического обследования, возможно, включающего биопсию почки, в целях установления диагноза.
Рекомендации
1. Врачи общей практики должны проконсультироваться с нефрологом или направить к нему пациента, если у последнего выявлена макроальбуминурия при нормальных значениях креатинина, но другие признаки не позволяют установить диагноз только диабетической нефропатии. К таким атипичным признакам относятся: отсутствие диабетической ретинопатии при офтальмоскопии при расширенном зрачке, быстрое прогрессирование заболевания, короткая длительность СД, малые размеры почек, визуализированные при УЗИ, эритроцитарные цилиндры в моче и/или отсутствие повышения АД одновременно с повышением степени альбуминурии.
2. У пациентов с СД и почечной недостаточностью могут отмечаться нарушения электролитного баланса, анемия или поражение костей. Кроме того, у таких пациентов почечная недостаточность может прогрессировать и они могут нуждаться в проведении диализа или оценке состояния для определения целесообразности трансплантации почек. По указанным причинам у пациентов с хроническим заболеванием почек или с острой патологией почек, которая быстро не устраняется, рекомендуется начальная оценка состояния пациента нефрологом для подтверждения диагноза, оптимального лечения заболевания почек и правильного определения времени проведения диализа.
I. Начать/скорректировать лечение ингибиторами АПФ; при развитии побочных реакций на ингибиторы АПФ назначить пациенту антагонисты ангиотензина II; перед назначением ингибиторов АПФ и через 2–4 нед после начала лечения ими проверить содержание калия сыворотки крови
Цель
Снизить уровень альбуминурии и обеспечить условия, при которых ингибиторы АПФ или антагонисты ангиотензина II не будут вызывать или усиливать гиперкалиемию.
Рекомендации
1. Начать/скорректировать терапию ингибиторами АПФ при развитии стойкой микроальбуминурии у пациентов с СД 1-го или 2-го типа даже при отсутствии АГ.
2. Может быть целесообразной проверка содержания калия и креатинина в сыворотке крови перед назначением ингибиторов АПФ, а также через 2–4 нед после начала терапии этими средствами.
J. Уровень HbA1с >8% или
АД >140/80 мм рт. ст.?
Цель
Выявить лица, которым может принести пользу интенсивная антигипертензивная терапия.
Рекомендации
1. Если макроальбуминурия у пациента не устраняется или же СД и/или АД не контролируются — рассмотреть целесообразность изменений в терапии.
2. Пациентам с СД и повышенным уровнем креатинина сыворотки крови и/или экскреции общего белка с мочой более 1 г/сут может принести пользу снижение АД (<125/75 мм рт. ст.) для замедления прогрессирования заболевания почек.
3. Антигипертензивную терапию у пациентов с СД и АД >140/80 мм рт. ст. следует начинать с ингибиторов АПФ. При развитии побочных явлений вследствие приема ингибиторов АПФ назначить пациенту антагонисты ангиотензина II, затем можно применять другие лекарственные средства для достижения целевого уровня АД <140/80 мм рт. ст.
4. Ингибиторы АПФ следует применять у пациентов с нормотензией, имеющих СД 1-го типа и протеинурию, а также у пациентов с СД 2-го типа и микроальбуминурией или высоким риском развития сердечно-сосудистого заболевания.
5. Рассмотреть вопрос о целесообразности назначения ингибиторов АПФ пациентам с нормотензией и СД 1-го типа.
K. Осуществлять мониторинг отношения белок/креатинин и проверять скорость клубочковой фильтрации; ежегодно корректировать терапию и наблюдение за пациентом
Цель
Выяснить, прогрессирует ли заболевание почек при используемой схеме лечения, включающей ингибиторы АПФ, контроль АД и контроль гликемии.
Рекомендации
1. У лиц с СД следует ежегодно осуществлять мониторинг функции почек (оценивать скорость клубочковой фильтрации) и определять отношение белок/креатинин.
2. Проверить адекватность схемы лечения (то есть назначение ингибиторов АПФ, контроль АД и контроль гликемии) у пациентов с СД и прогрессирующим заболеванием почек.
L. Решить вопрос о рекомендации пациенту диеты с ограничением потребления белков
Цель
Объяснить пациенту, что ограничение потребления белков может оказать положительный эффект в отношении замедления прогрессирования заболевания почек.
Рекомендации
1. Рассмотреть вопрос о целесообразности рекомендации пациенту с СД и макроальбуминурией (диабетической нефропатией) ограничить потребление белков с пищей до 0,8–1 г/кг массы тела в сутки (около 10% энергетической ценности диеты).
M. Отмечаются ли побочные эффекты терапии ингибиторами АПФ?
Цель
Проводить скрининг пациента с наличием противопоказаний к применению ингибиторов АПФ.
Рекомендации
1. Пациентов с СД следует обследовать в целях выявления противопоказаний к применению ингибиторов АПФ.
N. Отменить терапию ингибиторами АПФ; назначить пациенту антагонисты ангиотензина II
Цель
Установить, имеются ли побочные эффекты, требующие отмены ингибиторов АПФ.
Рекомендации
1. Если у пациента отмечается кашель, обусловленный приемом ингибиторов АПФ, назначить пациенту антагонисты ангиотензина II. Риск развития ангионевротического отека может быть ниже при терапии антагонистами ангиотензина II по сравнению с таковым ингибиторами АПФ, однако следует соблюдать особую осторожность в случае назначения антагонистов ангиотензина II пациенту с ангионевротическим отеком в анамнезе, связанным с приемом ингибиторов АПФ.
2. Ингибиторы АПФ и антагонисты ангиотензина II могут вызывать развитие приблизительно одинаково выраженной гиперкалиемии и внезапное снижение функции почек.
O. Один раз в каждые 6 мес проверять отношение белок/креатинин в произвольно собранных порциях мочи и уровень креатинина сыворотки (оценка скорости клубочковой фильтрации);
в соответствии с показаниями корректировать терапию и план наблюдения пациента
Цель
Выяснить, прогрессирует ли заболевание почек при используемой дозе ингибиторов АПФ.
Рекомендации
1. Через 6 мес после начала терапии ингибиторами АПФ необходимо проверить отношение альбумин/креатинин в произвольно собранной порции мочи.
2. В случае прогрессирования альбуминурии или продолжении снижения скорости клубочковой фильтрации решить вопрос о повышении дозы ингибиторов АПФ до максимальной рекомендуемой, одновременно усилив меры по контролю гликемии и ограничению потребления белков с пищей.
МОДУЛЬ E — КОНТРОЛЬ ЗА СОСТОЯНИЕМ ГЛАЗ
(схема 5 с алгоритмом модуля E)
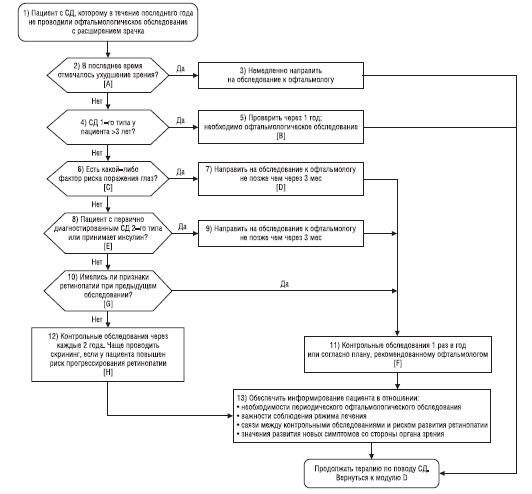
Схема 5. Модуль E — контроль за состоянием глаз
A. У пациента недавно отмечались нарушения зрения?
Цель
Выявить пациентов с СД, которым необходима срочная консультация офтальмолога.
Рекомендации
1. Пациентов с острыми нарушениями остроты зрения (то есть отмеченными в течение последних 48–72 ч) или изменениями функции органа зрения необходимо срочно направить на консультацию к офтальмологу.
B. Через 1 год решить вопрос о необходимости обследования пациента офтальмологом
Цель
Пациентам с ранним развитием СД установить время проведения первичного офтальмологического обследования.
Рекомендации
Пациентам с СД 1-го типа и ранним началом заболевания (в возрасте моложе 30 лет) необходимо ежегодно проводить офтальмологическое обследование, если диагноз СД был установлен более 3 лет назад.
C. У пациента имеются какиелибо факторы риска поражения глаз?
Цель
Выявить пациентов с риском развития прогрессирующей ретинопатии или быстрого прогрессирования ранее имевшегося диабетического поражения глаз.
Рекомендации
1. Необходим скрининг всех пациентов с СД в отношении показателей высокого риска развития прогрессирующей ретинопатии.
2. Пациентов относят к группе высокого риска в случае, если у них имеется как минимум один из следующих факторов риска:
• СД в течение 15 лет и более;
• какой-либо признак диабетической нефропатии (включая микропротеинурию);
• ампутация нижней конечности в связи с СД;
• какая-либо форма диабетической ретинопатии в анамнезе;
• беременность и ранее развившийся СД.
D. Направить пациента
на офтальмологическое обследование
не позже чем через 3 мес
Цель
Обеспечить обоснованное консультирование пациентов группы высокого риска.
Рекомендации
1. Пациентам группы высокого риска развития осложнений со стороны органа зрения не позже чем через 3 мес после установления диагноза необходимо проводить полное офтальмологическое обследование при расширенном зрачке, которое должен выполнять офтальмолог или оптометрист с опытом обследования пациентов с диабетическим поражением глаз.
2. В целях выявления ретинопатии необходимо проводить осмотр глазного дна при расширенном зрачке или использовать надежный метод визуализации глазного дна, которые должны сопровождаться заключением квалифицированного опытного специалиста.
3. Методы визуализации сетчатки не могут заменить полное офтальмологическое обследование в отношении другой патологии глаза (при наличии показаний). Необходимо составить план проведения периодических полных офтальмологических обследований, выполняемых опытным офтальмологом, на основе индивидуальных факторов риска развития осложнений (кроме диабетической ретинопатии) со стороны глаз.
E. У пациента впервые диагностирован СД 2го типа или ему необходим инсулин?
Цель
Необходимо провести скрининг на ретинопатию пациентов, у которых впервые диагностирован СД 2-го типа или принимающим инсулин.
Рекомендации
1. Пациентам, которым не проводили офтальмологическое обследование при расширенном зрачке в течение 12 мес, и пациентам, у которых впервые диагностирован СД 2-го типа или принимающим инсулин в связи с диагностированным СД, необходимо провести фундоскопию при расширенном зрачке не позже чем через 3 мес.
F. Контрольные обследования проводить ежегодно или в соответствии с планом, рекомендованным офтальмологом
Цель
Установить периодичность контрольных обследований для пациентов с умеренным или высоким риском развития ретинопатии или ее прогрессирования.
Рекомендации
1. Пациентам с факторами риска развития осложнений со стороны глаз или принимающим инсулин, или у которых при ранее проведенном обследовании диагностирована ретинопатия, необходимо не реже 1 раза в год проводить обследование глазного дна с точно установленными офтальмологом интервалами между обследованиями.
G. Имелись ли признаки ретинопатии при предыдущем обследовании?
Цель
Установить периодичность контрольных обследований для пациентов, у которых ретинопатия диагностирована во время предыдущего обследования.
Рекомендации
1. Пациентам, у которых ретинопатия диагностирована во время предыдущего обследования, необходим осмотр не менее 1 раза в год. Офтальмолог должен установить оптимальную периодичность проведения скрининга, основываясь на степени тяжести ретинопатии у пациента и факторах риска, связанных с прогрессированием ретинопатии.
H. Контрольные обследования проводить через каждые 2 года; оценить целесообразность более частого проведения скрининга в случае если
у пациента повышен риск прогрессирования ретинопатии
Цель
Установить периодичность контрольных обследований для пациентов, у которых во время предыдущих обследований ретинопатия не выявлена и которые не нуждаются в приеме инсулина для контроля гликемии.
Рекомендации
1. Необходимо не реже 1 раза в 2 года проводить скрининг на ретинопатию пациентов, у которых во время предыдущих обследований не диагностирована эта патология.
2. В отношении пациентов с клиническими данными, свидетельствующими о повышенном риске прогрессирования или развития ретинопатии, рассмотреть вопрос о целесообразности скрининга с более короткими интервалами. К указанным клиническим данным относятся: плохо контролируемая АГ, выраженная хроническая гипергликемия, недавно начатая инсулинотерапия или повышение ее интенсивности, а также другая известная микрососудистая патология (альбуминурия или нейропатия).
МОДУЛЬ F — КОНТРОЛЬ
ЗА СОСТОЯНИЕМ СТОП
(схема 6 с алгоритмом модуля F)
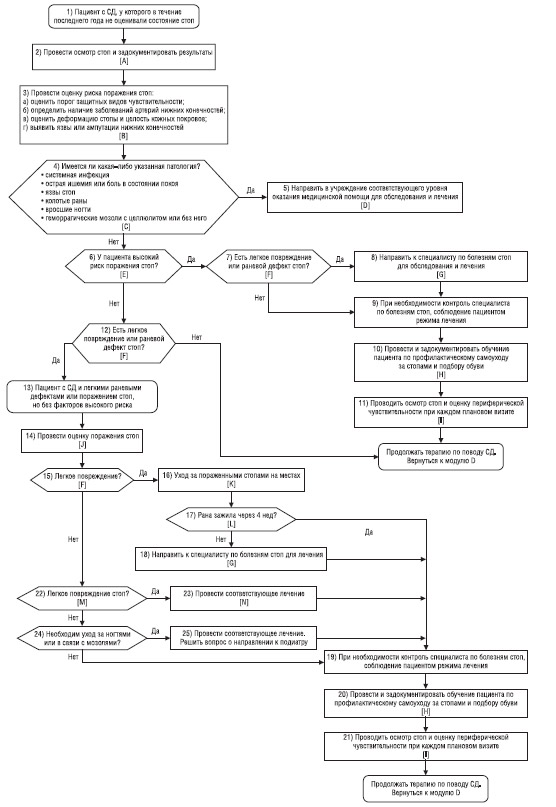
Схема 6. Модуль F — контроль за состоянием стоп
A. Провести осмотр стоп и задокументировать полученные сведения
Цель
Осмотреть стопы с целью выявления какой-либо патологии.
Рекомендации
1. Осмотреть стопы на наличие:
• трещин кожи;
• эритем;
• травм;
• бледности кожных покровов при подъеме ноги;
• «зависимого покраснения кожи» (dependent rubor) (прим. ред. — выраженное покраснение кожи стоп, отмечаемое при изменении положения нижней конечности из горизонтального в вертикальное, считается надежным признаком заболевания периферических артерий);
• изменения размеров или формы;
• деформации ногтей;
• обширных мозолей;
• эпидермофитии стоп;
• «ямочных» отеков (прим. ред. — отеки, при которых после надавливания на тканях долго остаются ямки).
B. Провести оценку риска поражения стоп
Цель
Выявить пациентов с риском развития язв или ампутации нижних конечностей.
Рекомендации
1. Оценку риска поражения стоп необходимо проводить и документально оформлять не реже 1 раза в год. Полная оценка риска поражения стоп включает:
• оценку состояния кожных покровов в отношении образования трещин;
• оценку порога защитных видов чувствительности посредством монофиламентной нити Semmes-Weinstein 5,07 (с силой воздействия 10 г);
• оценку заболевания артерий нижних конечностей;
• оценку деформации стопы;
• выявление язв и ампутаций нижних конечностей в анамнезе.
Кроме того, следует оценить тип обуви, носимой пациентом.
C. Имеются ли патологические состояния, обусловливающие риск поражения конечностей?
Цель
Выявить патологические состояния, приводящие к риску поражения конечностей и которые могут требовать незамедлительного принятия мер, консультации специалиста или госпитализации.
Рекомендации
1. Следует провести оценку патологических состояний, обусловливающих риск поражения конечностей, например, системной инфекции, острой ишемии/боли в состоянии покоя, изъязвлений в области стоп, колотых ран, вросших ногтей и геморрагических мозолей с воспалением подкожной клетчатки (целлюлитом) или без него.
D. Направить пациента в учреждение соответствующего уровня оказания медицинской помощи для обследования и лечения
Цель
Установить необходимость соответствующего медицинского вмешательства.
Рекомендации
1. Пациентов с патологическими состояниями, обусловливающими риск поражения конечностей, следует направлять в учреждения соответствующего уровня оказания медицинской помощи для обследования и лечения.
2. Если отмечаемые у пациента симптомы могут вносить ограничения в образ жизни, то специалисту в области сосудистой патологии следует определить необходимость хирургического вмешательства у данного пациента. Целесообразность хирургического вмешательства на сосудах должна обосновываться имеющимися результатами подобных вмешательств.
К специалистам по заболеваниям стоп могут относится подиатр, сосудистый хирург, хирург-ортопед или другой медицинский работник, прошедший соответствующую подготовку, обучение и получивший право оказывать помощь при болезнях ног.
E. Пациент относится к группе высокого риска поражения стоп?
Цель
Выявить пациентов группы высокого риска развития язв или необходимости ампутации нижних конечностей.
Рекомендации
1. У пациентов без патологических состояний, несущих риск поражения конечностей, следует определить степень риска развития язв или необходимости ампутации нижних конечностей.
2. Для отнесения пациента к группе высокого риска поражения стоп достаточно наличия у него одной из следующих характеристик:
а) отсутствие чувствительности при определении монофиламентной нитью Semmes-Weinstein 5,07 (с силой воздействия 10 г) на одном или нескольких подошвенных участках стопы без мозолей;
б) признаки заболевания артерий нижних конечностей (отсутствие пульса как на тыльной артерии стопы, так и на задней большеберцовой артерии, «зависимое покраснение кожи», бледность кожи при подъеме стопы, наличие в анамнезе боли в покое или перемежающейся хромоты, перенесенное шунтирование на сосудах нижних конечностей);
в) деформации стоп (в частности молоткообразный или когтеподобный палец стопы, артропатия (сустав) Шарко, буньоны (прим. ред. — припухлость первого плюснефалангового сустава) и деформации головок плюсневых костей);
г) наличие в анамнезе язвы стопы или атравматичной ампутации нижней конечности на любом ее уровне.
3. Пациента группы высокого риска следует направить к специалисту по заболеваниям стоп для проведения всестороннего обследования и составления плана интенсивного лечения, включающего обучение пациента самообслуживанию при заболеваниях стоп, гигиене и подбору необходимой обуви.
F. Имеется повреждение или раневой дефект легкой степени?
Цель
Определить степень повреждения.
Рекомендации
1. К повреждениям или раневым дефектам легкой степени, которые может лечить врач общей практики, относятся волдыри, эрозии и/или небольшие порезы, которые не распространяются за пределы подкожных тканей. Пульс на соответствующих артериях определяется, какие-либо признаки острой инфекции и сильная боль в нижних конечностях отсутствуют, а также нет признаков ухудшения состояния патологического очага.
2. Пациентов с вросшим ногтем следует направить к специалисту по болезням стоп для обследования и лечения.
G. Направить к специалисту по болезням стоп для полного обследования и лечения
Цель
Обеспечить составление плана более интенсивного наблюдения за пациентом.
Рекомендации
1. Пациентов группы высокого риска с наличием повреждений или раневых дефектов стоп легкой степени следует немедленно направить к специалисту по болезням стоп (то есть к подиатру, сосудистому хирургу, хирургу-ортопеду и другим медицинским работникам, прошедшим необходимую подготовку и обучение и имеющим соответствующую квалификацию и право на лечение болезней стоп) для обследования и лечения.
2. Рекомендации по подбору специальной обуви должны основываться на оценке индивидуальных особенностей строения и функции стоп.
H. Провести и задокументировать обучение пациента по профилактическому самоуходу
за стопами и подбору обуви
Цель
Обучить пациента правильному самоуходу за стопами.
Рекомендации
1. Всех пациентов и членов их семей необходимо обучить самостоятельному профилактическому уходу за стопами и правильному выбору обуви. Инструкции должны включать рекомендации по ежедневному осмотру стоп и профилактическому уходу за ними, по уходу за кожей и применению смягчающих средств, по уходу за ногтями и лечению мозолей.
I. Проводить осмотр стоп и оценку периферической чувствительности
при каждом плановом посещении пациентом врача общей практики
Цель
Обеспечить скрининг для выявления пациентов группы риска развития язв нижних конечностей или необходимости их ампутации.
Рекомендации
1. Осмотр и определение периферической чувствительности необходимо проводить у всех пациентов при каждом плановом посещении врача общей практики.
J. Проводить оценку состояния раневого дефекта
Цель
Определить характер и этиологию раневого дефекта.
Рекомендации
1. У пациентов с СД и легкими раневыми дефектами или повреждениями стоп необходимо оценить характер поражений.
2. Оценка раневого дефекта включает:
а) оценку анатомических особенностей, характеристик патологического очага, включая определение его диаметра, глубины и глубины вовлечения в патологический процесс других тканей;
б) оценку признаков инфекции, включая наличие некроза, свищевых ходов, экссудата, характера запаха, фибрина и здоровой грануляционной ткани;
в) оценку окружающих тканей в отношении признаков отечности, целлюлита или абсцесса.
K. Обеспечить уход за раной в рамках оказания первичной медицинской помощи; уменьшить нагрузки на стопы давлением и массой тела в зависимости от показаний
Цель
Обеспечить уход за стопой с неосложненным поражением.
Рекомендации
1. Пациентам с СД и неосложненными легкими поражениями стопы должен быть предоставлен уход в рамках оказания первичной медицинской помощи. Врачи общей практики должны помочь пациенту уменьшить нагрузку на пораженную нижнюю конечность.
2. Необходимо наблюдать пациентов с СД и неосложненными легкими поражениями стопы не реже 1 раза в месяц.
L. Рана зажила в течение 4 нед?
Цель
Определить адекватность лечения.
Рекомендации
1. Пациентов с СД, которым проводят лечение в связи с неосложненным поражением стоп, следует обследовать не позже чем через 4 нед после первичного осмотра раневого дефекта с целью определения адекватного уменьшения размеров патологического очага и его глубины, а также вида здоровой грануляционной ткани и отсутствия признаков инфекции.
M. Имеется легкое поражение стопы?
Цель
Выявить патологические состояния легкой степени, лечением которых могут заняться пациент или члены его семьи.
Рекомендации
1. Пациентов с СД и патологией стопы легкой степени тяжести (например, онихомикоз, болезненная мозоль в области большого пальца, другие небольшие омозолелости, сухость кожи, эпидермофития стоп, неосложненное повреждение при подстригании ногтей, неправильная гигиена стоп) может лечить врач общей практики у себя в кабинете, сам пациент или члены его семьи в домашних условиях.
N. Лечить адекватным способом
Цель
Определить возможность адекватного лечения пациента на дому или у врача общей практики.
Рекомендации
1. Убедиться в том, что пациент и члены его семьи получили достаточное обучение по профилактическому самоуходу за стопами.
2. Адекватно лечить патологию стопы легкой степени.
МОДУЛЬ M — САМОУХОД И ОБУЧЕНИЕ ПАЦИЕНТА
(схема 7 с алгоритмом модуля M)

Схема 7. Модуль M — самоуход и обучение пациента
A. Пациент с первично установленным диагнозом СД?
Модуль М предназначен для ведения пациентов с установленным диагнозом СД, которым необходимо обучение самоуходу в связи с СД, предоставление информации и выработка навыков, способствующих выполнению плана лечения.
B. Предоставить пациенту информацию и обучить базовым понятиям и навыкам. Задокументировать сведения
Цель
Обеспечить понимание пациентами с первично установленным диагнозом СД базовых навыков («навыков выживания») и другой основной информации с тем, чтобы они могли осуществлять безопасный самоуход в связи с СД.
Рекомендации
1. Гарантировать предоставление пациентам с первичным диагнозом СД обучение базовым навыкам.
C. Направить пациента для получения всестороннего обучения самоуходу и необходимой диете
Цель
Провести обучение или направить пациента на обучение самоуходу при СД и диетотерапии.
Рекомендации
1. Пациенты с первично установленным диагнозом СД должны пройти всестороннее обучение самоуходу и диетотерапии при СД. Обучение должно основываться на индивидуальном подходе, учитывать потребности данного пациента и обеспечиваться одним из следующих способов:
а) направлением пациента на обучение самоуходу при СД в рамках образовательной программы. Целью такого направления может быть получение всесторонней консультации по диетотерапии или самоуходу при СД внутри медицинского учреждения;
б) обучением пациента с СД самоуходу и диетотерапии по программе Американской диабетической ассоциации;
в) проведением обучения в самом медицинском учреждении при отсутствии всесторонней программы по самоуходу при СД. Обучение пациентов по разной тематике должно проводиться наиболее квалифицированными медицинскими работниками, имеющими опыт в соответствующей области. Крайне желательно обучение группой медицинских работников, в том числе диетологом, специалистом по санитарно-просветительской работе по вопросам СД, дипломированной медицинской сестрой, фармацевтом, психологом, специалистом по лечебной физкультуре, физиотерапевтом, работником социальной службы, эндокринологом, офтальмологом, оптометристом, врачом общей практики, подиатром и другими специалистами в зависимости от потребностей конкретного пациента;
г) обучением отдельного пациента или групп пациентов.
2. Обучение самоуходу при СД, а также диетотерапии должно носить интерактивный регулярный характер, базироваться на сотрудничестве медицинского специалиста и пациента с СД и включать следующие 4 этапа:
а) оценку потребностей пациента в соответствующем обучении;
б) определение конкретных целей по самоуходу для данного пациента;
в) обучение и овладение навыками для достижения целей лечения пациента;
г) оценку достижения пациентом поставленных целей.
D. Определить недостающие пациенту знания и навыки по самоуходу, необходимые для достижения целей лечения
Цель
Определить, какие дополнительные знания и навыки необходимы пациенту для эффективного самоухода.
Рекомендации
1. Для определения недостающих пациенту знаний и навыков, а также его способности к самоуходу необходимо оценить понимание пациентом процесса развития СД, целей лечения, овладение навыками самоухода, следование культурным традициям, отношение к вопросам здоровья, привычки, социально-экономические факторы и препятствия эффективному лечению.
2. Результаты оценки потребностей пациента в обучении, его возможностей, предпочтений и готовности проходить обучение следует задокументировать.
E. Необходимо направить пациента
на прохождение дальнейшего обучения или проведения дополнительных мероприятий?
Цель
Выявить пациентов группы высокого риска развития осложнений СД или которым необходимо пройти дополнительное обучение.
Комментарии
Если после объяснения базовых положений медицинский работник выясняет, что пациент все еще не понимает основ или ему полезно пройти более углубленное обучение относительно рисков, сопутствующих СД, или следует принять другие меры, необходимо направить пациента на соответствующую консультацию. Поскольку на приеме у врача общей практики часто нет возможности уделить достаточно времени для объяснения пациенту базовых положений и его обучения, может потребоваться направить его на консультацию или назначить отдельные часы для приема. Пациента можно направить для прохождения программы по обучению самоуходу при СД, иногда повторно. В ряде случаев пациента необходимо направить на консультацию к другому медицинскому работнику/специалисту для выяснения и решения нередко сложного сочетания вопросов обучения, лечения, координации мер по уходу, решения психологических или финансовых проблем. Пациентам группы высокого риска могут принести пользу различные консультации, при направлении следует учитывать степень риска и потребность пациента в соответствующем обучении.
Примеры патологических состояний, при которых может возникнуть необходимость в принятии мер, направленных на устранение риска:
• повышенный уровень HbA1с (на 3% выше верхней границы нормы или >9,5%);
• неконтролируемая АГ (>140/90 мм рт. ст.);
• уровень креатинина сыворотки крови >2 мг/дл;
• высокий риск диабетического поражения стоп;
• беременность или планирование беременности; или женщины детородного возраста;
• низкая острота зрения;
• серьезные психологические или экономические препятствия для лечения;
• пожилой возраст;
• интенсивная инсулинотерапия;
• повторные эпизоды гипогликемии или отсутствие у пациента представления о симптомах гипогликемии;
• недавняя госпитализация по поводу диабетического кетоацидоза или тяжелой гипергликемии.
Необходимость принятия мер, направленных на устранение конкретного риска, может быть определена и в соответствии с одним из модулей данного руководства.
Какие-либо упущения со стороны пациента в отношении важных аспектов, указываемых в истории болезни, могут свидетельствовать о необходимости информирования пациента по ряду вопросов и его направления на всестороннее обучение самоуходу при СД.
F. Дать пациенту соответствующее направление на всестороннее обучение самоуходу и диетотерапии или для проведения мероприятий, направленных на устранение риска, или на консультацию к соответствующему специалисту
Цель
Определить, какие консультации необходимы пациенту с учетом его потребностей, наличия соответствующих специалистов и вида его медицинской страховки.
Рекомендации
Кроме восполнения пробелов в обучении пациенты группы высокого риска могут нуждаться в обращении к различным специалистам, например к диетологу, специалисту по диетотерапии, специалисту по санитарно-просветительской работе по вопросам диабета или всесторонней программе по самоуходу при СД, дипломированной медицинской сестре, фармацевту, психологу, специалисту по лечебной физкультуре, физиотерапевту, работнику социальной службы, эндокринологу, офтальмологу, оптометристу, врачу общей практики, подиатру и другим медицинским работникам.
Врач или другой медицинский работник, ведущий данного пациента, является важным звеном терапии, обеспечивающим постоянную тщательную координацию оказания помощи пациентам с СД группы высокого риска.
G. Проводить повторные обследования и наблюдение за пациентом
Цель
Определить необходимую частоту консультаций в целях наблюдения за пациентом, необходимых для оценки эффективности его обучения или закрепления его знаний/навыков по самоуходу.
Рекомендации
1. Если у пациента сохраняются пробелы в обучении или необходимо внести ряд изменений в образ жизни, пациенту могут быть показаны частые повторные консультации в целях контроля.
2. Эффективность первичного инструктажа по навыкам самоухода при СД или другого обучения следует проверить не позже чем через 3 мес. Возможно повторное наблюдение и через меньшие промежутки времени (например через 1 мес).
3. В соответствующих случаях необходимо определять и устанавливать в качестве первостепенной одну из целей, которую должен достичь пациент, что может повысить вероятность изменения пациентом образа жизни, необходимого для достижения целей лечения.
H. Пациенту необходимо больше информации?
Цель
Удовлетворить желание пациента получить больше информации.
Комментарии
Пациенты нередко узнают о достижениях в области борьбы с диабетом или задают определенные вопросы в отношении новых методов лечения. Они также могут захотеть улучшить контроль гликемии или внести дополнительные изменения в образ жизни.
I. Предоставить необходимые материалы или список источников литературы
для пациентов или направить на соответствующую консультацию
Цель
В ответ на вопросы пациента о новых методах лечения или самоухода предоставить ему дополнительную адекватную информацию, которую они также могут получить от других специалистов по СД или из средств информации.
ПОЛЬЗА/ВРЕД ОТ ВНЕДРЕНИЯ РЕКОМЕНДАЦИЙ РУКОВОДСТВАПотенциальная польза
• Несмотря на распространенность и высокие прямые и непрямые расходы, связанные с лечением СД, имеются неопровержимые научные доказательства того, что эффективная гипогликемическая, антигипертензивная и гиполипидемическая терапия приносят значительную пользу.
• Кроме того, профилактическое лечение и уход при СД могут отсрочить, а то и предотвратить, в значительном количестве случаев утрату зрения, развитие хронической почечной недостаточности, язв и ампутации нижних конечностей, а также госпитализацию по поводу метаболических нарушений.
Возможный вред
Побочные эффекты медикаментозной терапии
• К побочным эффектам фармакотерапии могут относиться лекарственные взаимодействия, гипогликемия, а также специфические побочные реакции на конкретные лекарственные средства. Возможно развитие побочных эффектов в случаях проведения хирургических или других медицинских вмешательств без необходимой коррекции медикаментозного лечения, при изменении течения заболевания или при развитии сопутствующего заболевания.
• Возможно появление противопоказаний к длительно принимаемому и ранее эффективному поддерживающему медикаментозному лечению (например к препарату метформина при развитии почечной недостаточности или тяжелой застойной сердечной недостаточности).
Противопоказания для проведения медикаментозной терапииАбсолютные противопоказания для применения ингибиторов АПФ включают:• беременность;• гиперкалиемию (прогрессирующую почечную недостаточность или гипоренинемический гипоальдостеронизм);• повышенную чувствительность к ингибиторам АПФ;• ангионевротический отек в анамнезе, связанный с применением ингибиторов АПФ. Относительные противопоказания для применения ингибиторов АПФ включают:• установленный двусторонний стеноз почечных артерий.Препараты никотиновой кислоты противопоказаны пациентам с заболеванием печени и относительно противопоказаны пациентам с СД, подагрой и осложненной пептической язвой в анамнезе или пептической язвой в активной стадии.





