ВСТУП
У пацієнток із безпліддям вірогідність виникнення позаматкової вагітності (ПВ) вища, ніж у загальній популяції (Ankum W.M. et al., 1996; Abusheikha N. et al., 2000; Bouyer J. et al., 2000; 2002; 2003; Bouyer J., 2003). При вивченні причинно-наслідкових взаємозв’язків цієї проблеми дослідники стикаються зі складнощами диференціації наслідків лікування безпліддя (особливо індукція овуляції, хірургія маткових труб) та, власне, певної нозологічної форми безпліддя (Yang C.P. et al., 1987). Крім того, асоціації між безпліддям та ПВ також комплексні — ПВ одночасно може бути причиною та результатом безпліддя (Ory S.J. et al., 1993; Job-Spira N. et al., 1996; Bernoux A. et al., 2000). Для безпліддя та ПВ існують спільні фактори ризику, їх диференціація важлива для відпрацювання належного алгоритму подальшої тактики ведення пацієнток з ПВ. Особливо важливим з огляду на психологічні й матеріальні аспекти є визначення етіопатогенетичних факторів виникнення ПВ у пацієнток після екстракорпорального запліднення (ЕКЗ).
Відомо, що ПВ у групі пацієнток після ЕКЗ настає частіше, ніж у загальній популяції (Marcus S.F., Brinsden P.R., 1995; Marcus S.F. et al., 1995; Strandell A. et al., 1999; Abusheikha N., et al., 2000; Deutsches IVF register, 2000; American Society for Reproductive Medicine; Society for Assisted Reproductive Technology Registry, 2002; Schroеder A.K., Luеdwig M., 2002; Fernandez H., Gervaise A., 2004). В натуральних циклах частота ПВ становить 1%, а внаслідок ЕКЗ — як мінімум від 1,8% (Seppala M., 1985) до 7,7% (Sunde A. et al., 1990).
Перша вагітність, яка настала внаслідок циклу ЕКЗ, була позаматковою. Це сталось у 1976 р., авторами її були P.C. Steptoe та R.G. Edwards (1976). Практично всі дослідники вважають основною причиною виникнення ПВ у пацієнток після програм ЕКЗ наявність патології маткових труб (Schroеder A.K., Luеdwig M., 2002). Так, T.R. Varma та R.H. Patel (1987a), аналізуючи частоту ПВ після ЕКЗ залежно від причин безпліддя встановили, що частота ПВ у пацієнток із трубно-перитонеальним безпліддям становила 21,7%, у решти пацієнток — тільки 0,5–2,7%. Підтверджують подібні результати також I. Craft та P. Brinsden (1989), які проаналізували 1071 цикл GIFT (gamete intrafallopian transfer — перенесення гамет в маткову (фалопієву) трубу) і виявили, що частота ПВ становила 6,7%, найчастіше її виявляли у пацієнток із трубно-перитонеальними спайками (у 14,3%) та ендометріозом (у 13,6%). A. Sunde зі співавторами (1990) опублікували дані, згідно з якими частота ектопічної вагітності становила 7,7%, і у 82,6% хворих цієї когорти виявляли патологію маткових труб.
Відзначають також деякі інші фактори, що позитивно корелюють з настанням ПВ: відносно вищі значення співвідношення прогестерон/естрадіол, відносно більша кількість культурального середовища, в якому переносяться ембріони (Marcus S.F., Brinsden P.R., 1995), різні типи оперативних втручань на черевній порожнині, наявність випадків ектопічної вагітності в анамнезі, наявність гідросальпінксів, або міоматозних вузлів, деякі типи катетерів для перенесення ембріонів (Strandell A. et al., 2001).
Багато дослідників відзначають, що після інтрацитоплазматичної ін’єкції сперми (intracytoplasmic sperm injection — ICSI) у порівнянні зі звичайним in vitro fertilization (IVF) ПВ настає рідше. Так, B.C. Tarlatzis (1996) проаналізував результати 5200 циклів ICSI, в цій когорті частота ПВ не перевищувала таку в натуральних і коливалась у межах 0–1,7% в різних підгрупах (залежно від того, які сперматозоїди використовували: свіжі, кріоконсервовані, з еякуляту, після тестикулярної чи епідидимусної біопсії). R. Van Golde та співавтори (1999) відзначили, що зі 120 вагітностей 3 (2,5%) були позаматковими, і в жодному випадку після ICSI не відзначали ПВ. У датському дослідженні за участю 5219 жінок кількість випадків ПВ після IVF була у 2 рази більша, ніж після ICSI, хоча різниця в частоті (5,5 та 2,1% відповідно) не досягла рівня статистичної значущості (Westergaard H.B. et al., 2000). Відносно низьку частоту ектопічної вагітності після ICSI автори пояснюють тим, що у пацієнток цієї категорії патологія труб — основний фактор ризику — відзначається рідко через те, що ця методика в основному застосовується для лікування чоловічого безпліддя (Schroеder A.K., Luеdwig M., 2002).
Механізм виникнення ектопічної вагітності досі не з’ясований. Існує гіпотеза, згідно з якою більшість ембріонів, що переносяться в матку, експульсуються в маткові труби, а потім повертаються в порожнину матки. Наявність патології маткових труб може перешкоджати цьому процесу. Крім того, за результатами дослідження скорочень матки при трансвагінальній ехографії спрямованість скорочень та сила їх змінюються залежно від рівнів прогестерону (Fanchin R. et al., 2001; de Ziegler D., 2004). Отже високі рівні статевих гормонів, що досягаються в циклах ЕКЗ, можуть призводити до посилення перистальтики маткового м’яза і сприяти експульсії ембріонів у маткові труби.
Гетеротопічна вагітність в натуральних циклах розвивається вкрай рідко (0,003%) (Varma T.R., Patel R.H., 1987b; Schroеder A.K., Luеdwig M., 2002). У зв’язку з використанням методів допоміжних репродуктивних технологій гетеротопічна вагітність вже не є казуїстикою (Brinsden P.R. et al., 1988). Частота випадків гетеротопічної вагітності після ЕКЗ становить 1%. Порівняно з ектопічною вагітністю гетеротопічна асоціюється з більшою кількістю (4–5) перенесених ембріонів (Schroеder A.K., Luеdwig M., 2002).
Метою нашого дослідження було визначення частоти настання та основних факторів ризику ектопічної та гетеротопічної вагітності після циклів ЕКЗ в клініці «Isida–IVF».
ОБ’ЄКТ І МЕТОДИ ДОСЛІДЖЕННЯ
Проаналізовані результати 554 циклів ЕКЗ у 327 жінок, проведені з березня 2003 по квітень 2004 року. Середній вік пацієнток становив 36,6± 5,1 (мінімальний — 21, максимальний — 57).
Визначали частоту виникнення ектопічної та гетеротопічної вагітності та ретроспективно визначали ймовірні фактори ризику у цих пацієнток.
Із загальної кількості пацієнток, які за досліджуваний період проходили лікування методом ЕКЗ у клініці «Ісіда–IVF», було виділено групу із 124 пацієнток з ектопічною вагітністю в анамнезі. Середній вік жінок з ПВ в анамнезі становив 34,6±3,1 року (мінімальний — 23, максимальний — 51). Ретроспективно були вивчені та проаналізовані історії хвороби цих пацієнток з метою визначення ймовірних етіопатогенетичних чинників виникнення ПВ та параметрів ефективності програм ЕКЗ (частота настання вагітності, частота імплантації).
Статистичну обробку здійснювали за стандартними методиками з використанням методів варіаційної статистики. Отримані результати вводили у базу даних в програмі Statistica 5.0. Різницю між показниками вважали статистично значущою при величині мінімального (досягнутого) рівня значущості р<0,05.
РЕЗУЛЬТАТИ ТА ЇХ ОБГОВОРЕННЯ
Результати циклів ЕКЗ (кількість та частота вагітності) залежно від типу лікувального циклу наведені в табл. 1.
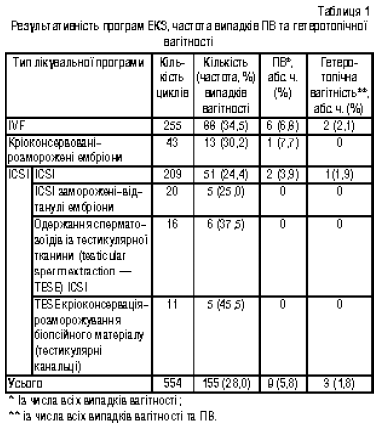
Всього внаслідок 554 циклів ЕКЗ настало 155 вагітностей, з яких 9 виявилися позаматковими (у 8 випадках плідне яйце містилось у матковій трубі, в одному — у цервікальному каналі шийки матки) та 3 — гетеротопічними. З останніх у двох випадках виявили по одному плідному яйцю у матці та в матковій трубі, у третьої жінки в матці було два плідних яйця, ще одне — у матковій трубі. Таким чином, частота настання ПВ із числа всіх випадків вагітності після ЕКЗ становила 5,8%, що істотно більше, ніж така серед спонтанних вагітностей у популяції (близько 1% за даними літератури). Після рутинного IVF з 88 вагітностей 6 (6,8%) були позаматковими, в тому числі 2 (2,1%) гетеротопічних, а після процедури ICSI з 67 вагітностей ектопічними виявились 2 (3,0%), одна з яких була гетеротопічною. Частота ПВ після рутинного IVF була значущо вища, ніж після ICSI (p<0,05). Потрібно відзначити, що серед 17 вагітностей після біопсії яєчка (TESE) ПВ не було.
Серед 9 пацієнток з ПВ після програми ЕКЗ у двох відзначали спайковий процес органів малого таза на фоні запальних процесів в анамнезі. ПВ у цих жінок настала у першому для них лікувальному циклі. У 4 пацієнток встановлено ендометріоз та аденоміоз. В однієї з них ПВ настала в першому лікувальному циклі, у трьох — у другому. Особливий інтерес викликала остання підгрупа (3 пацієнтки), у яких маткові труби були прохідні, ніяких виражених патологічних процесів у матці (в однієї пацієнтки була сідловидна форма матки) та додатках не виявлено. У всіх трьох жінок відзначено хорошу відповідь яєчників на стимуляцію гонадотропінами, гарну якість і достатню кількість ембріонів. В однієї пацієнтки ПВ настала в першому циклі ЕКЗ, двом іншим вже безуспішно проведено більше двох циклів ЕКЗ. Одна з цих пацієнток заслуговує на особливу увагу.
Пацієнтка К. віком 27 років з ідіопатичним безпліддям. Впродовж 3 років їй було проведено 6 циклів ЕКЗ, в останньому з яких настала позаматкова (трубна) вагітність. В усіх програмах відзначали хорошу якість та достатню кількість ембріонів. Ознак патології маткових труб та спайкового процесу не виявлено. Пацієнтці К. було проведене дослідження ендометріальних маркерів імплантаційного вікна — формування піноподій за методом скануючої електронної мікроскопії, експресії рецепторів естрогенів, прогестерону та інтегринів за імуногістохімічним методом. Були виявлені значні порушення імплантаційних маркерів: піноподії взагалі не ідентифікувалися, експресія інтегринів була відсутня. Пацієнтці запропонували сурогатне материнство. В першому ж лікувальному циклі у реципієнтки була отримана вагітність.
У всіх випадках гетеротопічної вагітності відзначалі наявність патології маткових труб. Середня кількість ембріонів на ембріотрансфер у жінок з ПВ становила 3,2±1,2. У всіх 3 випадках гетеротопічної вагітності переносили понад 3 ембріони у порожнину матки.
На другому етапі дослідження ми проаналізували історії хвороби і особливості циклів ЕКЗ у пацієнток із ПВ в анамнезі. Розподіл факторів ризику ектопічної вагітності у цих пацієнток наведено у табл. 2.

У наших пацієнток з ПВ в анамнезі старший вік та тютюнопаління відзначали досить рідко. Ендометріоз та аденоміоз фіксували частіше — у 32 (25,8%) жінок. В частині випадків наявності ендометріозу виявляли також трубно-перитонеальні спайки. Стимуляцію овуляції в анамнезі хворих із ПВ в минулому виявляли майже у 50%. Але встановити, чи ПВ сталась внаслідок стимульованого циклу, нам не вдалось, тому що ці дані в історіях хвороби були відсутні.
У більшості — 67 (54%) пацієнток — відзначали ураження трубно-перитонеального сегмента (трубно-перитонеальні спайки, хірургічне втручання на маткових трубах, хламідійну інфекцію в анамнезі, ендометріоз), деякі фактори комбінувалися. Але у значної кількості (57 (46%)) пацієнток такий безсумнівний етіопатогенетичний фактор виникнення ПВ, як трубно-перитонеальне ураження, не виявляли. У зв’язку з цим ми розділили пацієнток з ПВ в анамнезі на тих, у кого трубно-перитонеальний фактор виявляли, і на тих, у кого його не було. Результативність циклів ЕКЗ у 124 жінок залежно від наявності трубно-перитонеальних патологічних процесів наведена в табл. 3.
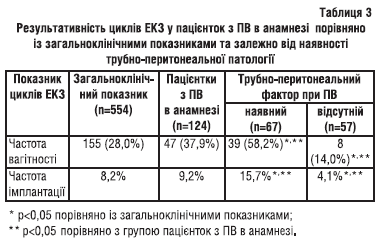
Так, у пацієнток з ПВ в анамнезі частота настання вагітності та частота імплантації була статистично значущо вища, ніж в цілому по клініці. Ще вищі показники відзначали у підгрупі з трубно-перитонеальною патологією. Ці результати не суперечать даним літератури. У хворих із трубно-перитонеальною патологією безпліддя виникає завдяки порушенню транспорту гамет та ембріона. За допомогою методів ЕКЗ ці механізми порушення фертильності усуваються. Завдяки цьому у пацієнток з трубно-перитонеальним безпліддям ефективність ЕКЗ вважається найвищою і за даними різних дослідників коливається в межах 25–60%. Тому ця група пацієнток в деякому розумінні є еталонною (Mills M.S. et al., 1992; Hull M.G. et al., 1998; Camus E. et al., 1999; Omland A.K. et al., 2001; 2005).
Цікаво, що в підгрупі, у пацієнток якої трубно-перитонеальної патології не виявлено, відзначали найгіршу результативність циклів ЕКЗ, частота вагітності та імплантації була значно (статистично значущо) нижча, ніж в цілому по клініці, в цілому по групі з ПВ в анамнезі та в підгрупі з трубно-перитонеальною патологією. Ці факти можуть свідчити про те, що у частини жінок ПВ виникає через проблеми з рецептивністю ендометрію. В досліджуваній когорті жінок були яскраві випадки, що можуть підтвердити цю гіпотезу. Один із таких випадків опишемо більш детально.
Пацієнтка О., вік 25 років. До звернення в клініку в анамнезі мала 4 ПВ (трубні). Перша з них настала після перших трьох місяців статевого життя. Перенесла 4 лапароскопічні операції, дві з них — зі збереженням труб, а після настання ще двох ПВ — в обсязі видалення маткових труб. В клініці О. було проведено 4 цикли ЕКЗ, які ефекту не забезпечили. Відзначали хорошу якість і достатню кількість ембріонів. Пацієнтці проведено дослідження ендометріальних маркерів імплантаційного вікна. Виявлено істотні порушення імплантаційних маркерів: відсутність піноподій, слабка експресія інтегринів. О. було запропоноване сурогатне материнство, від чого вона відмовилась.
Між описаними клінічними випадками простежується виразна аналогія. За проаналізованими історіями хвороби пацієнток з ПВ після циклів ЕКЗ та з ПВ в анамнезі нами відокремлено 18 (14,5%) жінок, у яких безсумнівним фактором виникнення ПВ було порушення рецептивності ендометрію. Таким чином, на наш погляд, поряд з такими відомими факторами, що сприяють виникненню або спричиняють ПВ, як трубно-перитонеальне ураження, ендометріоз, стимуляція овуляції, потрібно розглядати і порушення рецептивності ендометрію. Скоріше за все, цей фактор відзначається не часто в натуральних циклах. Але через надзвичайно низьку результативність всіх видів лікування, у тому числі й ЕКЗ у жінок з нерецептивним ендометрієм, в клініках, що займаються лікуванням безпліддя, ймовірне збільшення кількості цих пацієнток.
ВИСНОВКИ
1. Ектопічна і в тому числі гетеротопічна вагітність після програм ЕКЗ настає статистично значущо частіше, ніж внаслідок натуральних циклів. У клініці «Ісіда–IVF» серед всіх випадків вагітності після ЕКЗ частка ПВ становила 5,8%, гетеротопічної вагітності — 1,8%.
2. Частота ПВ після рутинного IVF була статистично значущо вища, ніж після ICSI.
3. Основними етіопатогенетичними чинниками та факторами ризику виникнення ПВ (трубної) в натуральних циклах та внаслідок програм ЕКЗ є трубно-перитонеальна патологія, ендометріоз.
4. У частини пацієнток ПВ виникає внаслідок нерецептивності ендометрію.
5. У клініках допоміжних репродуктивних технологій частка пацієнток з патологією ендометрію як причиною виникнення ПВ збільшується (в наших дослідженнях вона становила 14,5%). Ефективність лікування методами ЕКЗ у цих пацієнток є надзвичайно низькою.
6. Серед пацієнток з ПВ в анамнезі виокремлення підгрупи без впливу трубно-перитонеального чинника є доцільним у зв’язку із статистично значущою нижчою ефективністю програм ЕКЗ у цих жінок.
ЛІТЕРАТУРА
- Abusheikha N., Salha O., Brinsden P. (2000) Extra-uterine pregnancy following assisted conception treatment. Hum. Reprod. Update, 6(1): 80–92.
- American Society for Reproductive Medicine; Society for Assisted Reproductive Technology Registry (2002) Assisted reproductive technology in the United States: 1999 results generated from the American Society for Reproductive Medicine/Society for Assisted Reproductive Technology Registry. Fertil Steril., 78(5): 918–931.
- Ankum W.M., Mol B.W.J.,Van der Veen F., Bossuyt P.M. (1996) Risk factors for ectopic pregnancy: a meta analysis. Fertil. Steril., 65:1093–1099.
- Bernoux A., Job-Spira N., Germain E., Coste J., Bouyer J. (2000) Fertility outcome after ectopic pregnancy and use of an intrauterine device at the time of the index ectopic pregnancy. Hum. Reprod., 15(15): 1173–1177.
- Bouyer J. (2003) Epidemiology of ectopic pregnancy: incidence, risk factors and outcomes. J. Gynecol. Obstet. Biol. Reprod. (Paris), 32 (7 suppl.): S8–S17.
- Bouyer J., Coste J., Fernandez H., Pouly J.L., Job-Spira N. (2002) Sites of ectopic pregnancy: a 10 year population-based study of 1800 cases. Hum. Reprod., 17(12): 3224–3230.
- Bouyer J., Coste J., Shojaei T., Pouly J.L., Fernandez H., Gerbaud L., Job-Spira N. (2003) Risk factors for ectopic pregnancy: a comprehensive analysis based on a large case-control, population-based study in France. Am. J. Epidemiol., 157(3): 185–194.
- Bouyer J., Rachou E., Germain E., Fernandez H., Coste J., Pouly J.L., Job-Spira N. (2000) Risk factors for extrauterine pregnancy in women using an intrauterine device. Fertil. Steril., 74(5): 899–908.
- Brinsden P.R., Smith B., Craft I.L. (1988) Cervical ectopic pregnancy following gamete intrafallopian transfer. J. In Vitro Fert. Embryo Transf., 5(6): 370–372.
- Camus E., Poncelet C., Goffinet F., Wainer B., Merlet F., Nisand I., Philippe H.J. (1999) Pregnancy rates after in vitro fertilization in cases of tubal infertility with and without hydrosalpinx: a meta-analysis of published comparative studies. Hum. Reprod., 14(5): 1243–1249.
- Craft I., Brinsden P. (1989) Alternatives to IVF: the outcome of 1071 first GIFT procedures. Hum. Reprod., 4 (8 suppl.): 29–36.
- de Ziegler D. (2004) Uterine Doppler studies: technology driven data, or answers to our pathophysiological queries? Hum. Reprod., 19(11): 2615–2618.
- Deutsches IVF register (2000) DIR — Deutsches IVF register 1999 (http://www.deutsches-ivf-register.de/).
- Fanchin R., Righini C., de Ziegler D., Olivennes F., Ledee N., Frydman R. (2001) Effects of vaginal progesterone administration on uterine contractility at the time of embryo transfer. Fertil. Steril., 75(6): 1136–1140.
- Fernandez H., Gervaise A. (2004) Ectopic pregnancies after infertility treatment: modern diagnosis and therapeutic strategy. Hum. Reprod. Update, 10(6): 503–513.
- Hull M.G., Williams J.A., Ray B., McLaughlin E.A., Akande V.A., Ford W.C. (1998) The contribution of subtle oocyte or sperm dysfunction affecting fertilization in endometriosis-associated or unexplained infertility: a controlled comparison with tubal infertility and use of donor spermatozoa. Hum. Reprod., 13(7): 1825–1830.
- Job-Spira N., Bouyer J., Pouly J.L., Germain E., Coste J., Aublet-Cuvelier B., Fernandez H. (1996) Fertility after ectopic pregnancy: first results of a population-based cohort study in France. Hum. Reprod., 11(1): 99–104.
- Marcus S.F., Brinsden P.R. (1995) Analysis of the incidence and risk factors associated with ectopic pregnancy following in vitro fertilization and embryo transfer. Hum. Reprod., 10(1): 199–203.
- Marcus S.F., Macnamee M., Brinsden P. (1995) The prediction of ectopic pregnancy after in vitro fertilization and embryo transfer. Hum. Reprod., 10(8): 2165–2168.
- Mills M.S., Eddowes H.A., Cahill D.J., Fahy U.M., Abuzeid M.I., McDermott A., Hull M.G. (1992) A prospective controlled study of in vitro fertilization, gamete intra-fallopian transfer and intrauterine insemination combined with superovulation. Hum. Reprod., 7(4): 490–494.
- Omland A.K., Abyholm T., Fedorcsak P., Ertzeid G., Oldereid N.B., Bjercke S., Tanbo T. (2005) Pregnancy outcome after IVF and ICSI in unexplained, endometriosis-associated and tubal factor infertility. Hum. Reprod., 20(3): 722–727.
- Omland A.K., Fedorcsak P., Storeng R., Dale P.O. Abyholm T., Tanbo T. (2001) Natural cycle IVF in unexplained, endometriosis-associated and tubal factor infertility. Hum. Reprod., 16(12): 2587–2592.
- Ory S.J., Nnadi E., Herrmann R., O’Brien P.S., Melton L.J. 3rd (1993) Fertility after ectopic pregnancy. Fertil. Steril., 60(2): 231–235.
- Schroeder A.K., Luedwig M. (2002) Incidence of early abortions and ectopic pregnancies in assisted reproduction. In: M. Ludwig (Ed.) Pregnancy and birth after assisted reproductive technologies. Springer-Verlag, Berlin, Heidelberg, New York, p. 7–24.
- Seppala M. (1985) The world collaborative report on in vitro fertilization and embryo replacement: current state of the art in January 1984. Ann. NY Acad. Sci., 442: 558–563.
- Steptoe P.C., Edwards R.G. (1976) Reimplantation of human embryo with subsequent tubal pregnancy. Lancet, 1(7965): 880–882.
- Strandell A., Lindhard A., Waldenstrom U., Thorburn J. (2001) Hydrosalpinx and IVF outcome: cumulative results after salpingectomy in a randomized controlled trial. Hum. Reprod., 16(11): 2403–2410.
- Strandell A., Thorburn J., Hamberger L. (1999) Risk factors for ectopic pregnancy in assisted reproduction. Fertil. Steril., 71(2): 282–286.
- Sunde A., von During V., Kahn J.A., Molne K. (1990) IVF in the Nordic countries 1981–1987: a collaborative survey. Hum. Reprod., 5(8): 959–964.
- Tarlatzis B.C. (1996) Report on the activities of the ESHRE Task Force on intracytoplasmic sperm injection. European Society of Human Reproduction and Embryology. Hum. Reprod.,
11 (suppl. 4):160–185. - Van Golde R., Boada M., Veiga A., Evers J., Geraedts J., Barri P. (1999) A retrospective follow-up study on intracytoplasmic sperm injection. J. Assist. Reprod. Genet., 16(5): 227–232.
- Varma T.R., Patel R.H. (1987a) Outcome of pregnancy following investigation and treatment of infertility. Int. J. Gynaecol. Obstet., 25(2): 113–120.
- Varma T.R., Patel R.H. (1987b) Combined intrauterine and extrauterine gestation: a report of case history and review. Int. J. Gynaecol. Obstet., 25(6): 465–468.
- Westergaard H.B., Johansen A.M., Erb K., Andersen A.N. (2000) Danish National IVF Registry 1994 and 1995. Treatment, pregnancy outcome and complications during pregnancy. Acta Obstet. Gynecol. Scand., 79(5): 384–389.
- Yang C.P., Chow W.H., Daling J.R., Weiss N.S., Moore D.E. (1987) Does prior infertility increase the risk of tubal pregnancy? Fertil. Steril., 48(1): 62–66.
Резюме. АКТУАЛЬНОСТЬ. У пациенток с бесплодием и особенно после экстракорпорального оплодотворения (ЭКО) вероятность возникновения внематочной беременности (ВБ) выше, чем в общей популяции. Однако механизмы и факторы риска возникновения ВБ до сих пор не выяснены. ЦЕЛЬ ИССЛЕДОВАНИЯ. Определить частоту и основные этиологические факторы возникновения эктопической и гетеротопической беременности после циклов ЭКО. ОБЪЕКТ И МЕТОДЫ. Ретроспективно проанализированы 554 цикла ЭКО, исследована частота и факторы риска возникновения ВБ, в том числе и гетеротопической. Исследованы факторы риска и показатели эффективности циклов ЭКО (частота беременности и частота имплантации) у 124 пациенток с ВБ в анамнезе. РЕЗУЛЬТАТЫ. В результате 554 циклов ЭКО наступило 155 беременностей, из которых 9 оказались внематочными и 3 — гетеротопическими. Частота наступления ВБ среди всех случаев беременности после ЭКО составила 5,8%, из них после рутинного IVF — 6 (6,8%), в том числе и 2 (2,1%) гетеротопических, а после процедуры ICSI — 2 (3%), одна из которых была гетеротопической. Поражение трубно-перитонеального сегмента вследствие перенесенных инфекций, хирургических вмешательств и эндометриоза выявляли у 67 (54%) женщин с ВБ в анамнезе, у 57 (46%) — не выявлено. Частота наступления беременности у пациенток с ВБ в анамнезе и трубно-перитонеальной патологией (58,2%) была статистически значимо выше по сравнению с общеклиническим показателем и с таковой среди женщин с ВБ в анамнезе в целом (28 и 37,9% соответственно). В подгруппе, где трубно-перитонеальную патологию не обнаруживали, отмечена статистически значимо самая низкая результативность программ ЭКО (14%). Эти факты могут свидетельствовать о том, что у части женщин ВБ возникает в связи с рецептивностью эндометрия. ВЫВОДЫ. Эктопическая и в том числе гетеротопическая беременность после программ ЭКО наступает достоверно значимо чаще, чем вследствие натуральных циклов; после рутинного IVF отмечается достоверно выше частота ВБ, чем после ICSI; основными этиопатогенетическими факторами риска возникновения ВБ (трубной) в натуральных циклах и в программах ЭКО является трубно-перитонеальная патология, эндометриоз; у части пациенток ВБ возникает вследствие нерецептивности эндометрия; в клиниках вспомогательных репродуктивных технологий доля пациенток с патологией эндометрия как причиной возникновения ВБ увеличивается.
Ключевые слова: эктопическая беременность, гетеротопическая беременность, экстракорпоральное оплодотворение, факторы риска
Summary. BACKGROUND. Women with infertility and especially after extracorporal fertilization have a bigger opportunity to receive the extrauterine pregnancy (EP) than other women in general population. However, mechanisms and risk factors of EP remains unclear. OBJECTIVES. To investigate the frequency and main risk factors of ectopic and heterotopic pregnancies after extracorporal fertilization cycles. SUBJECTS AND METHODS. 554 cycles were analyzed retrospectively; the frequency and risk factors of EP, including heterotopic one, were investigated. The risk factors and effectiveness of extracorporal fertilization cycles (pregnancy rate, implantation rate) were evaluated in 124 women with anamnesis of EP. RESULTS. 155 pregnancies were achieved as a result of 554 cycles, among them 9 were ectopic and 3 — heterotopic. Frequency of EP was 5.8% in total; 6 (6.8%) EP (including 2 (2.1%) heterotopic) were observed after routine in vitro fertilization (IVF), and 2 (3%) EP (with one heterotopic) — after intracytoplasmic sperm injection (ICSI). The tubal-peritoneal damage due to infections, surgery and endometriosis was found in 67 (54%) women with EP in anamnesis, and was not revealed in 57 (46%) women. Pregnancy rate was significantly higher in patients with tubal-peritoneal damage (58.2%) in comparison with the common clinical index and pregnancy rate among women with EP in anamnesis (28% and 37.9% respectively). The lowest pregnancy rate (14%) was observed in women without tubal-peritoneal damage. These facts allow to speculate that in some patients the EP occurs because of endometrium receptivity problems. CONCLUSIONS. Ectopic and heterotopic pregnancies occur more often after extracorporal fertilization programs than in natural cycles; EP occur more often after routine IVF as compared to ICSI; tubal-peritoneal damage and endometriosis appeared to be the main etiologic-pathogenetic and risk factors of EP (tubal) in natural cycles and after extracorporal fertilization programs; in some patients EP originate from unreceptiveness of endometrium; in clinics for assisted reproductive technologies the number of patients with pathology of endometrium as a cause of EP may increase.
Key words: ectopic pregnancy, heterotopic pregnancy, extracorporal fertilization, risk factors





