Вступ
Артеріальна гіпертензія (АГ) — найпоширеніша патологія в осіб похилого й старечого віку. Поряд із переважним підвищенням систолічного і пульсового артеріального тиску (АТ), що зумовлює значне поширення ізольованої систолічної АГ, у пацієнтів старшого віку реєструють численні непритаманні хворим молодшого та середнього віку гіпер- та гіпотензивні стани («АГ білого халату», маскована АГ, ортостатична та постпрандіальна гіпотензія) (МОЗ України, 2012). Відомо, що такі параметри, як середньодобовий систолічний АТ (САТ), нічний САТ та варіабельність АТ, отримані в результаті добового моніторування АТ (ДМАТ), більшою мірою асоційовані із серцево-судинними подіями та загальною смертністю, ніж рівень офісного АТ (Staessen J.A. et al., 1999; Suzuki Y. et al., 2000; Fagard R.H. et al., 2008). Для пацієнтів похилого віку характерною особливістю добового ритму АТ є збільшення швидкості ранкового підйому та варіабельності АТ з порушенням циркадного ритму (Дзяк Г.В. и соавт., 2005; Parati G. et al.; 2014). Зазначені вікові зміни варіабельності АТ, зумовлені зростанням ригідності артеріальної стінки та зниженням барорефлекторної активності, є ключовими чинниками ураження органів-мішеней та формування судинних ускладнень (Kario K., Pickering T.G., 2000). Одним із таких є розвиток хронічної серцевої недостатності (ХСН) зі збереженою фракцією викиду (зФВ) (Асоціація кардіологів України, Українська асоціація фахівців з серцевої недостатності, 2012; Guo L. et al., 2016). Водночас зазначимо, що численні дослідження профілю АТ в осіб похилого віку з АГ не можна незмінно трансполювати на хворих із ХСН зі зФВ, що й визначило мету нашого дослідження.
Об’єкт і методи дослідження
Обстежено 120 осіб із гіпертонічною хворобою (ГХ) ІІ стадії з АГ 2-го та 3-го ступеня віком 60–79 років. Вимірювання САТ та діастолічного АТ (ДАТ) проводили пальпаторно та аускультативно на 2–3-й день перебування пацієнта у стаціонарі на фоні стабільної антигіпертензивної терапії. ХСН зі зФВ діагностували на підставі клінічних симптомів із визначенням рівня N- кінцевого мозкового натрійуретичного пропептиду (МНУП) у плазмі крові та даних ехокардіографічного (ехоКГ)-дослідження, що підтверджували наявність діастолічної дисфункції (Асоціація кардіологів України, Українська асоціація фахівців з серцевої недостатності, 2012; McMurray J.J. et al., 2012). Функціональний клас (ФК) ХСН визначали за результатом тесту 6-хвилинної ходи згідно з класифікацією New York Heart Association (NYHА): 0 — при дистанції >550 м, I ФК — 426–550 м, II ФК — 301–425 м, III ФК — 151–300 м, IV ФК ≤150 м (Ingle L. et al., 2005). Хворих розподілено на дві групи: до 1-ї групи увійшли 30 пацієнтів із ГХ без клінічних ознак ХСН (середній вік — 69,6±7,4 року), до 2-ї групи — 90 осіб із ГХ, ускладненою ХСН зі зФВ лівого шлуночка (ЛШ) (середній вік — 62,7±6,4 року).
Рівень N-кінцевого МНУП визначали методом імуноферментного аналізу з використанням тест-системи «Biomedica» (Німеччина). У хворих на ХСН виявлено вірогідне підвищення концентрації N-кінцевого МНУП у плазмі крові: 208,8±45,2 пг/мл проти 86,1±15,7 пг/мл у пацієнтів із неускладненою ГХ. Зазначимо, що в жодного з учасників із неускладненою ГХ рівень N-кінцевого МНУП не перевищував верхньої межі норми, тобто 125 пг/мл (Асоціація кардіологів України, Українська асоціація фахівців з серцевої недостатності, 2012; McMurray J.J. et al., 2012).
У дослідження не включали пацієнтів, які перенесли інфаркт міокарда, нестабільну стенокардію, гостре порушення мозкового кровообігу, із ХСН ІV ФК за NYHA, тяжкою соматичною патологією, некомпенсованим цукровим діабетом, психічними або онкологічними захворюваннями.
Двомірну допплер-ехоКГ проводили на апараті «Xario SSA-660A» («Toshiba», Японія) за стандартною методикою з опцією тканинної допплерографії із використанням датчиків 3 та 7,5 МГц (Фейгенбаум Х., 1999). Визначали систолічну та діастолічну функцію, індекс маси міокарда ЛШ (Devereux R.B. et al., 1986; Фейгенбаум Х., 1999).
ДМАТ проводили на фоні антигіпертензивної терапії, що не змінювалася протягом ≥3 міс, із використанням апарату «BPLab» («Петр Телегин», РФ) осцилометричним методом. Тривалість дослідження становила 24–26 год. Усім пацієнтам рекомендували дотримуватися режиму дня зі звичною фізичною активністю, реєструвати зміни самопочуття, психоемоційні навантаження, тривалість нічного сну і час ранкового підйому у щоденнику самоконтролю. Використовували дорослу середню манжету для вимірювання АТ зі швидкістю виміру 5 мм рт. ст. за 1 с. Інтервал вимірювання становив 15 хв в активний період (з 07:00 до 23:00) і 30 хв — у пасивний період (з 23:00 до 07:00). Порогові значення САТ/ДАТ в активний період становили 140/85 мм рт. ст., в пасивний — 125/75 мм рт. ст.
При аналізі даних, отриманих під час ДМАТ, виділяли 4 основні групи показників:
1. Середньодобові величини САТ (САТдоб), ДАТ (ДАТдоб), а також середні величини САТ і ДАТ у денний та нічний періоди (САТд, ДАТд та САТн, ДАТн відповідно), середню частоту серцевих скорочень (ЧСС).
2. Індекс часу (ІЧ), тобто частка часу, упродовж якого величина АТ перевищує норму, для САТ і ДАТ у денний та нічний періоди.
3. Характеристики добового ритму АТ:
- добовий індекс (ДІ) АТ, за яким визначали належність пацієнтів до категорії dipper (дипер), non-dipper (нон-дипер), over-dipper (овер-дипер) та night-peaker (найт-пікер);
- швидкість ранкового підйому (ШРП) АТ (для САТ верхня межа ≥10 мм рт. ст./год, для ДАТ ≥6 мм рт. ст./год);величина ранкового підйому (ВРП) АТ — приріст АТ порівняно з нічними годинами (для САТ у нормі <56 мм рт. ст., для ДАТ <36 мм рт. ст.).
4. Варіабельність САТ і ДАТ (ВСАТ, ВДАТ відповідно) розцінювали як підвищену, якщо стандартне відхилення (SD) перевищувало норму хоча б одного із параметрів: >15 мм рт. ст. для САТ у денний та нічний час, або >14 мм рт. ст. — для ДАТ у денний час, або >12 мм рт. ст. — для ДАТ у нічний час (Ратова Л.Г. и соавт., 2001; Дзяк Г.В. и соавт., 2005; Рогоза А.Н. и соавт., 2005; Parati G. et al., 2014).
Аналіз отриманих показників здійснювали із застосуванням прикладних програм «Vasotens Office» (Ратова Л.Г. и соавт., 2001). Статистичну обробку отриманих даних проводили за допомогою програмного пакета «Statistica 6.1 for Windows» з використанням параметричних методів. При значеннях р<0,05 відмінності вважали статистично достовірними. Наявність взаємозв’язків між окремими показниками встановлювали методом кореляційного аналізу.
Результати та їх обговорення
Рівень офісного САТ перевищував граничні значення в обох групах та становив у осіб із неускладненою ГХ у середньому 145,5±2,3 та 154,3±1,4 мм рт. ст. у пацієнтів із ХСН зі зФВ (р<0,005). При цьому рівні офісного ДАТ залишалися в межах норми (84,7±1,5 та 88,4±1,0 мм рт. ст. відповідно) та вірогідно не відрізнялися між групами. У сукупній вибірці, що об’єднувала всіх учасників дослідження, ізольовану систолічну АГ виявили у кожного 3-го пацієнта. Домінувала систоло-діастолічна АГ, зафіксована у 52 (57,8%) хворих на ХСН зі зФВ, що майже вдвічі більше, ніж у групі контролю — лише у 9 (30%) осіб (χ²=6,94; р<0,01).
Таким чином, у сукупній вибірці хворих виявляли недостатній контроль АТ. Більшою мірою неефективність медикаментозного лікування стосувалася хворих на ХСН зі зФВ: у них цільовий рівень АТ (<140/90 мм рт. ст.) досягнутий лише у 7 (7,8%) хворих, водночас серед осіб із неускладненою ГХ — у 9 (30%) випадків. Навіть з урахуванням останніх європейських рекомендацій щодо лікування АГ, згідно з якими для осіб похилого віку цільовими рівнями АТ вважають <150/90 мм рт. ст., у досліджуваній групі хворих на ХСН зі зФВ реєстрували достовірне перевищення зазначених граничних значень САТ порівняно зі групою пацієнтів із неускладненою АГ (Mancia G. et al., 2013). У проведеному кореляційному аналізі не виявлено взаємозв’язку між рівнем офісного АТ та дистанцією 6-хвилинної ходи, що може свідчити про відсутність суттєвого лімітуючого впливу АТ на фізичну активність пацієнтів із початковими стадіями ХСН. У обстежених хворих здебільшого реєстрували ІІ ФК за NYHA.
При аналізі середньодобових показників АТ, аналогічно до офісного АТ, виявлено перевищення значень САТдоб при нормальних рівнях ДАТдоб в обох досліджуваних групах (табл. 1). Нагадаємо, що, згідно з вітчизняними рекомендаціями, верхня межа нормального АТ становить 130/80 мм рт. ст. (МОЗ України, 2012). САТдоб у групі хворих на ХСН зі зФВ був достовірно вищим порівняно із групою осіб із неускладненою АГ. Аналогічну тенденцію відзначено щодо САТд та САТн. Однак ступінь наведених відмінностей відрізнявся залежно від періоду доби: у денний час різниця між 1-ю та 2-ю групами становила 7,9 мм рт. ст., у нічний сягала 12,5 мм рт. ст. Вірогідних відмінностей при аналізі середніх значень ДАТ у обстежених групах не виявили, однак встановили незначне перевищення рекомендованих порогових значень, що становлять 80 та 70 мм рт. ст. у денні та нічні години відповідно.
| Показник | Група | р | |
|---|---|---|---|
| 1-ша (n=30) | 2-га (n=90) | ||
| САТдоб, мм рт. ст. | 131,6±1,9 | 141,0±1,5 | <0,001 |
| САТд, мм рт. ст. | 136,7±2,03 | 144,6±1,5 | <0,01 |
| САТн, мм рт. ст. | 121,5±3,2 | 134,0±1,8 | <0,001 |
| ДАТдоб, мм рт. ст. | 77,2±1,6 | 77,7±1,0 | н/д |
| ДАТд, мм рт. ст. | 80,6±1,6 | 81,0±1,0 | н/д |
| ДАТн, мм рт. ст. | 70,5±1,7 | 71,2±1,1 | н/д |
| Середній пульсовий АТ, мм рт. ст. | 54,9±1,4 | 63,2±0,9 | <0,001 |
| ЧССд, уд./хв | 68,6±1,7 | 67,8±1,0 | н/д |
| ЧССн, уд./хв | 60,3±1,4 | 60,2±0,8 | н/д |
| ІЧ САТд, % | 39,7±4,5 | 56,4±2,8 | <0,01 |
| ІЧ САТн, % | 48,5±5,7 | 66,1±3,5 | <0,01 |
| ІЧ ДАТд, % | 24,9±3,8 | 26,8±2,7 | н/д |
| ІЧ ДАТн, % | 33,4±5,1 | 35,2±3,5 | н/д |
Таким чином, як і при аналізі офісного АТ, дані ДМАТ свідчили про недостатній контроль АТ в обох групах, при цьому в групі ХСН зі зФВ частіше виявляли перевищення рекомендованих середніх значень САТ. Відомо, що недостатній контроль АТ є одним із головних чинників розвитку ХСН. Зокрема у дослідженні за участю 1191 пацієнта похилого віку з АГ протягом 9 років спостереження зафіксовано 123 випадки розвитку ХСН, з яких ХСН зі зФВ діагностували у 67 пацієнтів, у решти — ХСН із систолічною дисфункцією (зі зниженою ФВ). При цьому в результаті регресійного аналізу встановлено, що саме рівень САТдоб, на відміну від офісного, незалежно асоційований із розвитком ХСН (зі збереженою або зниженою ФВ) (Pierdomenico S.D. et al., 2016).
Середньодобовий пульсовий АТ незначно перевищував нормальний рівень у пацієнтів із ГХ (у нормі ≤53 мм рт. ст.) та був достовірно вищим серед учасників із ХСН зі зФВ. Перевищення порогових рівнів пульсового АТ є одним із вагомих чинників розвитку судинних ускладнень, тому його високі значення в обох групах є прогностично несприятливими (Mediavilla García J.D. et al., 2012). Рівні ЧСС у денний та нічний час не відрізнялись у досліджуваних групах та не перевищували граничних значень.
З метою сумарної оцінки епізодів підвищеного АТ використовували ІЧ АГ. ІЧ САТ як у денні, так і в нічні години перевищував граничні значення у пацієнтів обох груп. Однак зазначений показник був на 42,1% вищим в учасників із ХСН зі зФВ порівняно з групою хворих на неускладнену ГХ у денні години та на 36,3% — у нічні. При аналізі ІЧ ДАТ не встановлено відмінностей між групами. Зазначимо, що в активний період доби цей показник залишався у межах встановленої норми в обох групах без достовірної різниці. Проте в нічні години значення ІЧ ДАТ перевищували 30% в обох групах, що, згідно з програмою «Vasotens Office», є граничним рівнем.
Проведений аналіз виявив високу ВСАТ в активний період доби та його нормальні значення в нічний час для обох груп учасників (табл. 2). При цьому ВДАТ у пацієнтів із ГХ залишалася в межах норми. Серед осіб із ХСН зі зФВ встановлено підвищення ВДАТ у 35 (38,9%) хворих вдень та у 28 (31,1%) — вночі. Вікове зростання варіабельності АТ пов’язують зі зниженням барорефлекторної чутливості, причиною якого одні автори вважають «ураження» синокаротидного рефлекторного поля, а інші — зниження еластичності магістральних артерій (Mancia G. et al., 1984; Kario K., Pickering T.G., 2000; Ратова Л.Г. и соавт., 2001).
| Показник | Група | р | |
|---|---|---|---|
| 1-ша (n=30) | 2-га (n=90) | ||
| ВСАТд, мм рт. ст. | 16,0±0,6 | 17,4±0,5 | н/д |
| ВСАТн, мм рт. ст. | 12,6±0,7 | 14,0±0,5 | н/д |
| ВДАТд, мм рт. ст. | 12,4±0,5 | 13,8±0,4 | н/д |
| ВДАТн, мм рт. ст. | 9,1±0,6 | 10,6±0,4 | н/д |
| ДІ САТ, % | 9,2±1,2 | 7,3±0,7 | н/д |
| ДІ ДАТ, % | 12,4±1,3 | 12,6±0,8 | н/д |
| ВРП САТ, мм рт. ст. | 48,2±4,4 | 53,9±2,0 | н/д |
| ШРП САТ, мм рт. ст./год | 23,7±3,8 | 32,4±2,6 | <0,01 |
| ВРП ДАТ, мм рт. ст. | 37,1±2,9 | 44,6±2,0 | <0,05 |
| ШРП ДАТ, мм рт. ст./год | 16,8±2,3 | 23,9±1,7 | <0,05 |
ШРП та ВРП АТ — важливі показники, які вивчають в аспекті формування ураження органів-мішеней та розвитку серцево-судинних катастроф. За даними P. Gosse та співавторів (1997), зростання АТ під час пробудження у осіб з АГ має більш значну кореляцію із масою міокарда, ніж значення офісного чи випадково виміряного АТ. У хворих обох груп встановлено високу ШРП САТ, зокрема у пацієнтів із ХСН зі зФВ відзначали перевищення рекомендованих значень показника у 3,2 раза, у пацієнтів із неускладненою ГХ — у 2,4 раза. Подібні прискорення спостерігали і щодо ШРП ДАТ в обох групах пацієнтів. ВРП САТ залишалася в межах норми. ВРП ДАТ була підвищена в обох групах, при тому в групі пацієнтів із ХСН зі зФВ у 1,2 раза вище, ніж в осіб із неускладненою ГХ.
Відсутність адекватного зниження АТ в нічний час розглядають як незалежний фактор ризику смерті від серцево-судинних захворювань. Загалом кожне збільшення співвідношення день/ніч (для САТ або ДАТ) на 5% асоційоване із підвищенням ризику смерті на 20%. Зауважимо, що зазначена лінійна залежність між ДІ та ризиком смерті зберігається навіть тоді, коли середньодобові значення АТ лишаються у межах норми, тобто не перевищують 135/80 мм рт. ст. (Рогоза А.Н. и соавт., 2005). Значення ДІ САТ були знижені в обох групах та становили 7,3±0,7% у хворих на ХСН зі зФВ проти 9,2±1,2% у пацієнтів із неускладненою ГХ.
Серед хворих на ХСН зі зФВ будь-які відхилення добового індексу САТ виявили у 54 (60,0%), ДАТ — у 37 (41,1%) осіб, водночас серед пацієнтів із неускладненою ГХ — лише у 13 (43,3%) та 6 (20%) відповідно. При цьому середні величини ДІ ДАТ лишалися в межах норми (12,6±0,8 і 12,4±1,3% відповідно). Разом з цим за нормальними показниками ДІ ДАТ приховано наявність у групі хворих із таким несприятливим циркадним ритмом АТ, як овер-дипер (ДІ >20%). Однаково часто в учасників обох груп реєстрували ще один несприятливий профіль АТ — найт-пікер.
При вивченні типів добового профілю АТ за ступенем нічного зниження САТ та ДАТ нормальний циркадний ритм з ДІ 10–20% (дипер) реєстрували у 12 (40%) пацієнтів із неускладненою ГХ та лише у 16 (17,8%) хворих на ХСН зі зФВ (χ²=6,21; р<0,05) (рисунок). Таким чином, у хворих обох груп у структурі добового профілю АТ переважали порушення циркадного ритму, серед яких значне місце посів тип нон-дипер (ДІ <10%). Зіставною була частка пацієнтів із недостатнім нічним зниженням одночасно обох перемінних АТ: 7 (23,3%) у групі з неускладненою ГХ та 19 (21,1%) — у групі із ХСН зі зФВ. Значною в обох групах була частка пацієнтів із різноспрямованими зрушеннями САТ та ДАТ — наприклад, нон-дипери за рівнем САТ та овер-дипери за рівнем ДАТ (змішані типи).
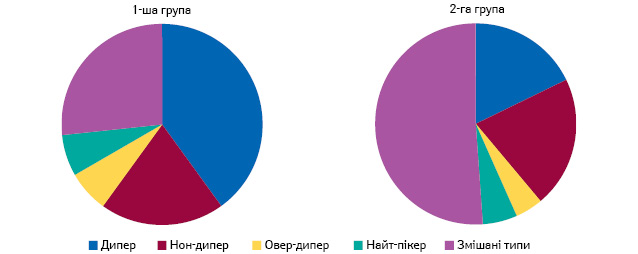
Водночас феномен «ізольованого незниження» САТ реєстрували в 4 рази частіше, ДАТ — у 5 разів частіше серед хворих на ХСН зі зФВ. В одному із довгострокових досліджень, де вивчали вплив параметрів ДМАТ на розвиток ХСН у пацієнтів похилого віку із АГ, встановлено, що недостатнє нічне зниження АТ асоційоване із розвитком ХСН зі зФВ (відносний ризик — 2,27). На відміну від ХСН зі зФВ, на розвиток ХСН із систолічною дисфункцією більший вплив має величина ранкового підвищення АТ з пороговим рівнем >23 мм рт. ст. (Pierdomenico S.D. et al., 2016).
Аналіз за Пірсоном виявив у хворих на ХСН зі зФВ пряму кореляційну залежність між ступенем нічного зниження САТ і ДАТ та показником Е/А, що характеризує діастолічну функцію ЛШ (r=0,23 та r=0,25 відповідно; р<0,05). Для більшості обстежених нами хворих на ХСН зі зФВ характерне порушення діастолічної функції за типом сповільнення релаксації, для якого характерне зниження значень показника Е/А<1. При цьому встановлений кореляційний зв’язок є свідченням певного паралелізму в погіршенні діастолічної функції та порушеннях добового ритму АТ. Водночас підвищення ВСАТд у цій групі зворотно корелює зі значеннями показника Е/А (r=–0,24; р<0,05). Таким чином, підвищення і ВСАТ, і ВДАТ асоційоване із порушенням діастолічної функції ЛШ.
Висновки
1. У хворих на ХСН зі зФВ, на відміну від неускладненої ГХ, відзначено підвищений рівень офісного САТ, а також його середньодобового, денного та нічного значень. Це свідчить про внесок недостатнього контролю АТ у розвиток ХСН зі зФВ.
2. Недостатній контроль офісного АТ у хворих на ХСН супроводжується підвищенням ВСАТ та ВДАТ, прискоренням ранкового підйому САТ, недостатнім ступенем нічного зниження САТ, що вказує на підвищений ризик розвитку серцево-судинних ускладнень порівняно з пацієнтами із неускладненою ГХ. Підвищена варіабельність та недостатнє зниження САТ асоційовані з порушенням діастолічної функції ЛШ у пацієнтів із ХСН зі зФВ.
3. Лише у 17,8% хворих на ХСН зі зФВ відзначено фізіологічний тип циркадного ритму АТ. Серед патологічних типів із найвищою частотою виявляли криву за типом нон-дипер.
Суточное мониторирование артериального давления у больных хронической сердечной недостаточностью с сохраненной фракцией выбросаАmbulatory blood pressure monitoring in patients with heart failure with preserved ejection fraction
Список використаної літератури
- Асоціація кардіологів України, Українська асоціація фахівців з серцевої недостатності (2012) Рекомендації з діагностики та лікування хронічної серцевої недостатності (http://strazhesko.org.ua/upload/2014/02/20/skor-variant-rekomendaciy-2012.pdf).
- Дзяк Г.В., Колесник Т.В., Погорецкий Ю.Н. (2005) Суточное мониторирование артериального давления. Днепропетровск, 200 с.
- МОЗ України (2012) Наказ МОЗ України від 24.05.2012 р. № 384 «Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги при артеріальній гіпертензії».
- Ратова Л.Г., Дмитриев В.В., Толпыгина С.Н., Чазова И.Е. (2001) Cуточное мониторирование артериального давления в клинической практике. Consilium Medicum, 13.
- Рогоза А.Н., Агальцов М.В., Сергеева М.В. (2005) Суточное мониторирование артериального давления: варианты врачебных заключений и комментарии. Нижний Новгород, ДЕКОМ, 64 с.
- Фейгенбаум Х. (1999) Эхокардиография. Москва, Видар, с. 61–158.
- Devereux R.B., Alonso D.R., Lutas E.M. et al. (1986) Echocardiographic assessment of left ventricular hypertrophy: comparison to necropsy findings.. Am. J. Cardiol., 57(6): 450–458.
- Fagard R.H., Thijs L., Staessen J.A. et al. (2008) Prognostic significance of ambulatory blood pressure in hypertensive patients with history of cardiovascular disease. Blood Press. Monit., 13(6): 325–332.
- Gosse P., Ansoborlo P., Lemetayer P., Clementy J. (1997) Left ventricular mass is better correlated with arising blood pressure than with office or occasional blood pressure. Am. J. Hypertens., 10(5 Pt. 1): 505–510.
- Guo L., Guo X., Chang Y. et al. (2016) Prevalence and Risk Factors of Heart Failure with Preserved Ejection Fraction: A Population-Based Study in Northeast China. Int. J. Environ. Res. Public Health, 13(8): 770.
- Ingle L., Shelton R.J., Rigby A.S. et al. (2005) The reproducibility and sensitivity of the 6-min walk test in elderly patients with chronic heart failure. Eur. Heart J., 26(17): 1742–1751.
- Kario K., Pickering T.G. (2000) Blood pressure variability in elderly patients. Lancet, 355(9215): 1645–1646.
- Mancia G., Fagard R., Narkiewicz K. et al. (2013) 2013 ESH/ESC guidelines for the management of arterial hypertension: the Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Eur. Heart J., 34(28): 2159–2219.
- Mancia G., Grassi G., Bertinieri G. et al. (1984) Arterial baroreceptor control of blood pressure in man. J. Auton. Nerv. Syst., 11(2): 115–124.
- McMurray J.J., Adamopoulos S., Anker S.D. et al. (2012) ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012: The Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2012 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association (HFA) of the ESC. Eur. Heart J., 33(14): 1787–1847.
- Mediavilla García J.D., Jaén Águila F., Fernández Torres C. et al. (2012) Ambulatory blood pressure monitoring in the elderly. Int. J. Hypertens., 2012: 548286.
- Parati G., Stergiou G., O’Brien E. et al.; European Society of Hypertension Working Group on Blood Pressure Monitoring and Cardiovascular Variability (2014) European Society of Hypertension practice guidelines for ambulatory blood pressure monitoring. J. Hypertens., 32(7): 1359–1366.
- Pierdomenico S.D., Pierdomenico A.M., Coccina F. et al. (2016) Ambulatory Blood Pressure Parameters and Heart Failure With Reduced or Preserved Ejection Fraction in Elderly Treated Hypertensive Patients. Am. J. Hypertens., 29(8): 1001–1007.
- Staessen J.A., Thijs L., Fagard R. et al. (1999) Predicting cardiovascular risk using conventional vs ambulatory blood pressure in older patients with systolic hypertension. Systolic Hypertension in Europe Trial Investigators. JAMA, 282(6): 539–546.
- Suzuki Y., Kuwajima I., Aono T. et al. (2000) Prognostic value of nighttime blood pressure in the elderly: a prospective study of 24-hour blood pressure. Hypertens. Res., 23(4): 323–330.
Адреса для листування:
Ярош Віталіна Олександрівна
04114, Київ, вул. Вишгородська, 67
ДУ «Інститут геронтології імені Д.Ф. Чеботарьова НАМН України»,
відділ клінічної та епідеміологічної кардіології





